La capecitabina es un agente quimioterápico, profármaco del 5-fluorouracilo (5-FU), de administración oral. Se absorbe a nivel intestinal y, posteriormente, sufre una serie de transformaciones enzimáticas mediante la vía de la timidina fosforilasa hasta convertirse en el metabolito biológicamente activo, el 5-FU1.
Su uso se ha incrementado en los últimos años, fundamentalmente para el tratamiento del cáncer del tracto gastrointestinal y de mama, debido a la vía oral de administración y a su mejor perfil de toxicidad, con una incidencia de efectos adversos graves menor que el 5-FU. Entre los efectos adversos cutáneos, el más frecuente es la eritrodisestesia palmoplantar2. Asimismo, se han descrito casos de lupus cutáneo asociado a capecitabina, en su mayoría de tipo subagudo.
Presentamos el caso de un varón de 62 años que fue remitido a Dermatología desde Oncología para la valoración de unas lesiones cutáneas pruriginosas en la cara y el tórax de 2 meses de evolución. Entre sus antecedentes personales destacaban una hipertensión arterial, una dislipidemia y una hiperuricemia, por las que recibía el mismo tratamiento desde hacía años. Además, presentaba un carcinoma epidermoide esofágico con metástasis óseas, por el que había comenzado el tratamiento con capecitabina 7 meses antes.
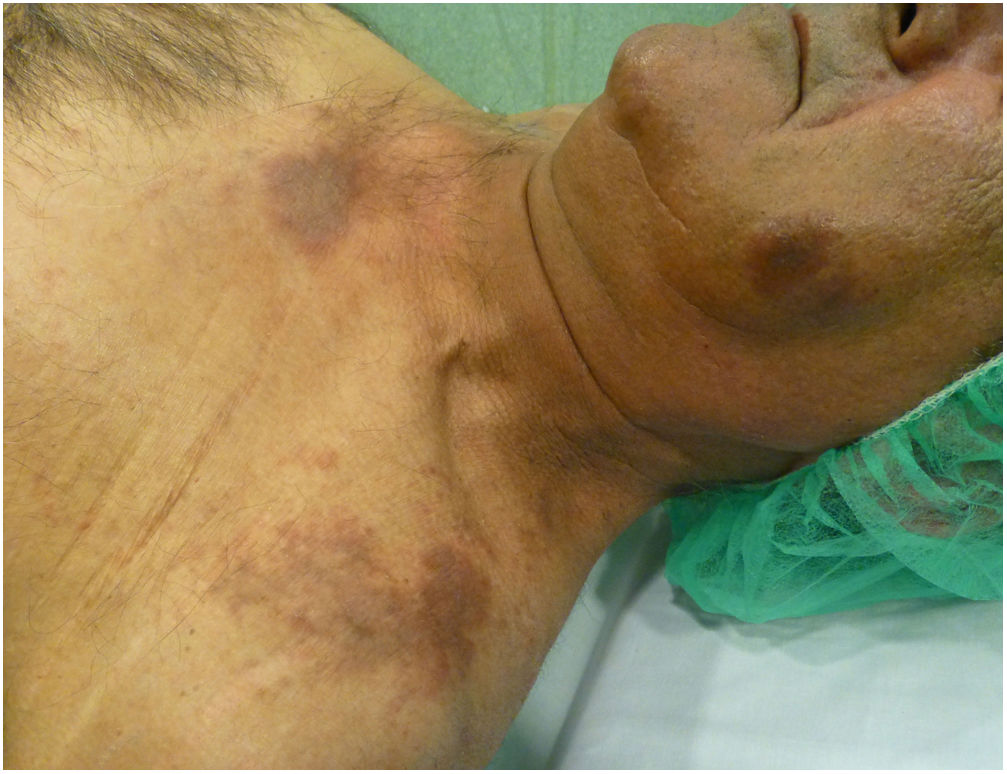
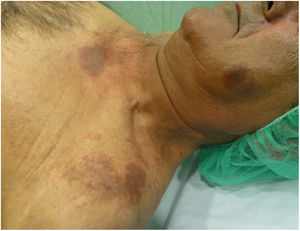
En la exploración física se objetivaron unas placas redondeadas eritematovioláceas, de un tamaño aproximado de 3cm, con descamación focal, localizadas en las mejillas. En el escote presentaba 2 placas eritematovioláceas de mayor tamaño (fig. 1). No se identificaron otras lesiones de interés en el resto de la superficie cutánea examinada.
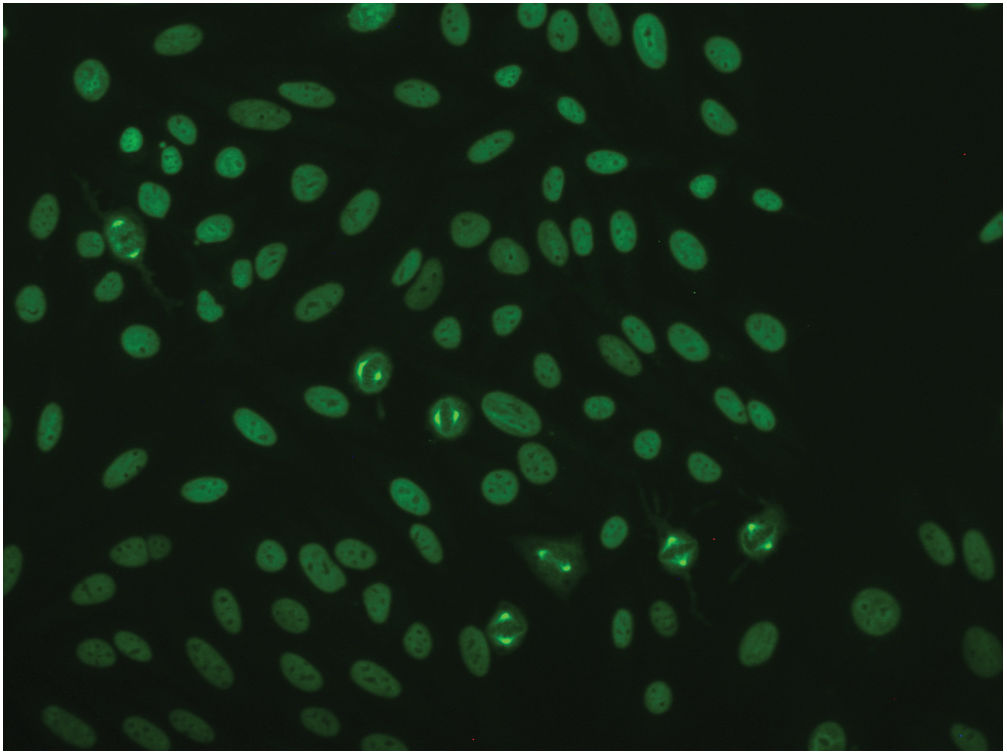
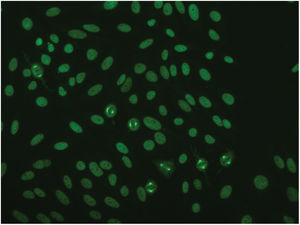
Dadas las características de las lesiones, se consideraron los siguientes posibles diagnósticos: lupus cutáneo, síndrome de Sweet, exantema fijo medicamentoso y linfoma cutáneo. Se solicitó analítica con estudio inmunológico, en el que destacaban unos anticuerpos antinucleares positivos a título 1/1.280, con un patrón de fluorescencia tipo NuMA-1 (fig. 2). Los anticuerpos anti-ADN, anti-ENA y antihistonas resultaron negativos.
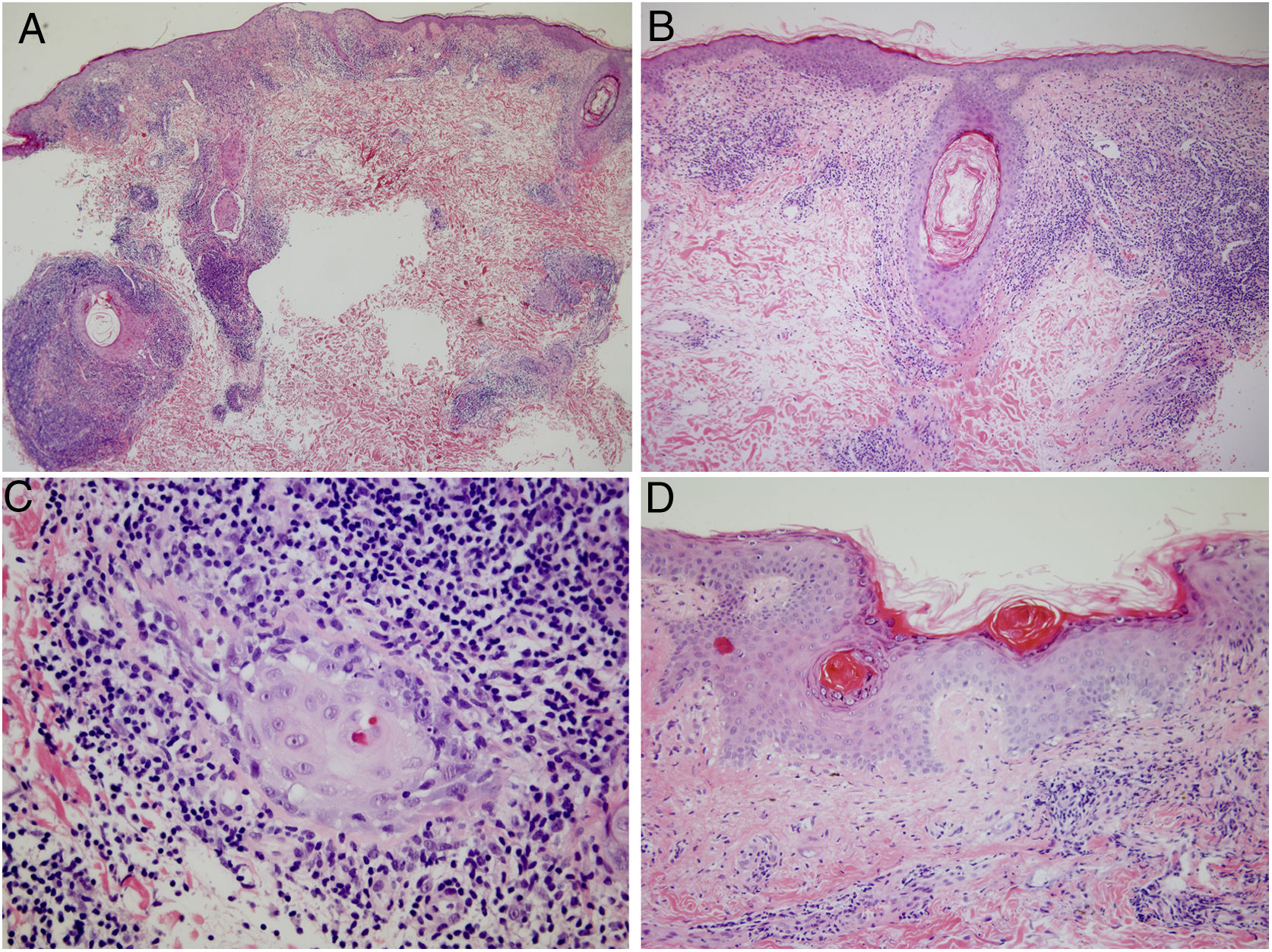
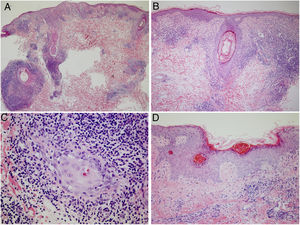
Se realizó biopsia de una de las lesiones para estudio histopatológico, en el que se objetivó un infiltrado inflamatorio denso, localizado tanto en la epidermis como en los folículos pilosebáceos, compuesto en su mayoría por linfocitos e histiocitos, y con escasas células plasmáticas. Focalmente se identificaban queratinocitos disqueratósicos. Destacaban unas zonas con una atrofia epidérmica, paraqueratosis y un engrosamiento de la membrana basal, que se alternaban con otras en las que la arquitectura se encontraba mejor conservada. Asimismo, se apreciaban unos depósitos de mucina ligeros en la dermis reticular (fig. 3).
Estudio histopatológico de una de las lesiones. A y B) Denso infiltrado inflamatorio en relación con áreas de epidermis y folículos pilosebáceos. C) Infiltrado compuesto en su mayoría por linfocitos e histiocitos, con escasas células plasmáticas. D) Destacaban zonas con atrofia epidérmica, paraqueratosis y engrosamiento de la membrana basal, alternando con otras en las que la arquitectura se encontraba mejor conservada.
Con estos hallazgos, el diagnóstico fue de un lupus cutáneo discoide inducido por capecitabina. Se suspendió el tratamiento con capecitabina, que fue sustituida por la combinación de carboplatino y placitaxel, con lo que las lesiones se resolvieron de forma paulatina hasta su resolución 3 meses después, con hiperpigmentación residual.
El lupus eritematoso inducido por fármacos consiste en la aparición de unas manifestaciones cutáneas compatibles con un lupus, tanto sistémico como formas cutáneas limitadas, coincidiendo con la introducción de un nuevo fármaco. Existen multitud de fármacos capaces de desencadenarlo. El tiempo de latencia es variable, desde unas pocas semanas en algunos casos de lupus eritematoso cutáneo subagudo hasta más de 6 meses en el lupus eritematoso cutáneo crónico. Los síntomas suelen revertir tras la suspensión del fármaco sospechoso. La etiopatogenia todavía es desconocida, aunque se postula que interviene tanto la susceptibilidad individual como el propio metabolismo del fármaco3.
El lupus eritematoso cutáneo crónico inducido por fármacos es una entidad infrecuente. Se caracteriza por unas lesiones eritematoescamosas, localizadas preferentemente en las zonas fotoexpuestas, que tienden a resolverse dejando una cicatriz atrófica. Se ha relacionado con capecitabina, 5-FU y anti-TNF alfa (adalimumab, infliximab)3.
El perfil inmunológico suele demostrar únicamente ANA positivos. En nuestro caso, los anticuerpos antinucleares presentaban un patrón de fluorescencia característico conocido como NuMA-1. Se trata de un subtipo infrecuente (<1%) de ANA dirigidos contra una proteína del huso mitótico. Se relacionan principalmente con enfermedades autoinmunes (síndrome de Sjögren, lupus eritematoso sistémico, etc.) y, en menor medida, pueden aparecer también en infecciones y procesos neoplásicos4.
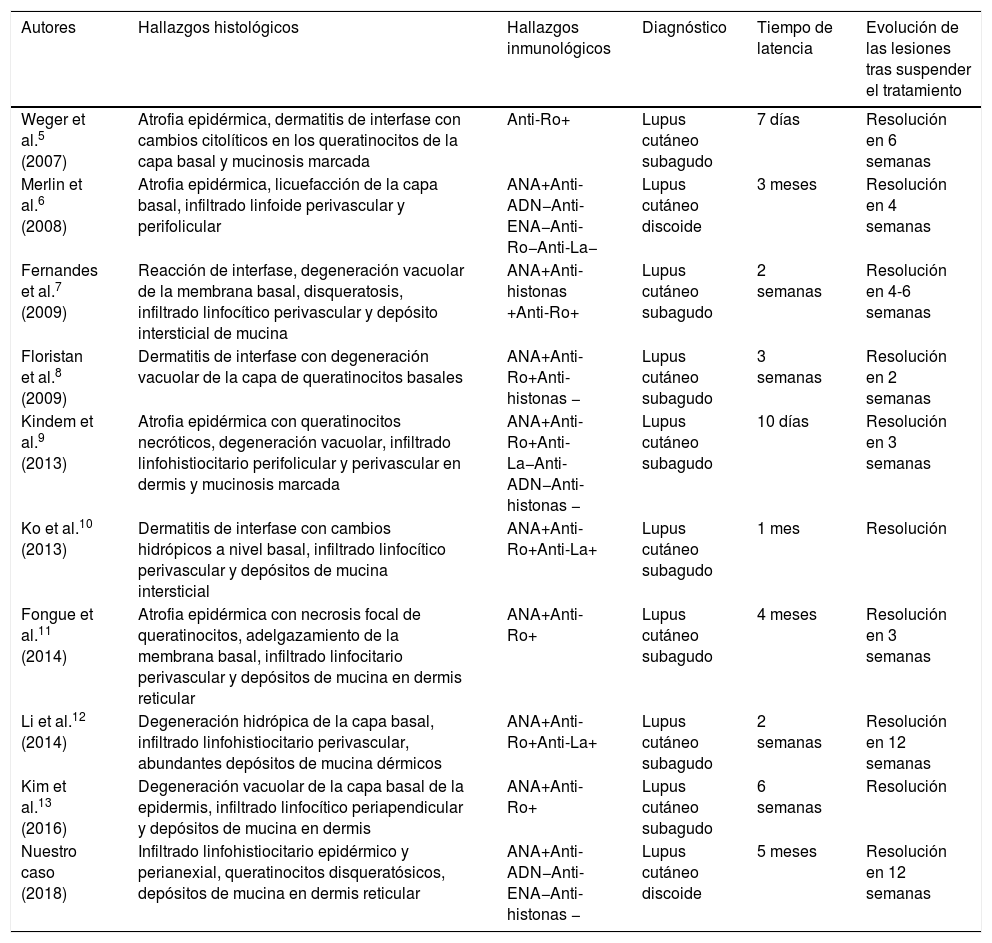
Hasta el momento, existen al menos 9 casos de lupus cutáneo relacionado con tratamiento con capecitabina5–13. Únicamente uno de ellos se corresponde con un lupus discoide (tabla 1).
Casos publicados hasta el momento de lupus cutáneo en relación con capecitabina
| Autores | Hallazgos histológicos | Hallazgos inmunológicos | Diagnóstico | Tiempo de latencia | Evolución de las lesiones tras suspender el tratamiento |
|---|---|---|---|---|---|
| Weger et al.5 (2007) | Atrofia epidérmica, dermatitis de interfase con cambios citolíticos en los queratinocitos de la capa basal y mucinosis marcada | Anti-Ro+ | Lupus cutáneo subagudo | 7 días | Resolución en 6 semanas |
| Merlin et al.6 (2008) | Atrofia epidérmica, licuefacción de la capa basal, infiltrado linfoide perivascular y perifolicular | ANA+Anti-ADN−Anti-ENA−Anti-Ro−Anti-La− | Lupus cutáneo discoide | 3 meses | Resolución en 4 semanas |
| Fernandes et al.7 (2009) | Reacción de interfase, degeneración vacuolar de la membrana basal, disqueratosis, infiltrado linfocítico perivascular y depósito intersticial de mucina | ANA+Anti-histonas +Anti-Ro+ | Lupus cutáneo subagudo | 2 semanas | Resolución en 4-6 semanas |
| Floristan et al.8 (2009) | Dermatitis de interfase con degeneración vacuolar de la capa de queratinocitos basales | ANA+Anti-Ro+Anti-histonas − | Lupus cutáneo subagudo | 3 semanas | Resolución en 2 semanas |
| Kindem et al.9 (2013) | Atrofia epidérmica con queratinocitos necróticos, degeneración vacuolar, infiltrado linfohistiocitario perifolicular y perivascular en dermis y mucinosis marcada | ANA+Anti-Ro+Anti-La−Anti-ADN−Anti-histonas − | Lupus cutáneo subagudo | 10 días | Resolución en 3 semanas |
| Ko et al.10 (2013) | Dermatitis de interfase con cambios hidrópicos a nivel basal, infiltrado linfocítico perivascular y depósitos de mucina intersticial | ANA+Anti-Ro+Anti-La+ | Lupus cutáneo subagudo | 1 mes | Resolución |
| Fongue et al.11 (2014) | Atrofia epidérmica con necrosis focal de queratinocitos, adelgazamiento de la membrana basal, infiltrado linfocitario perivascular y depósitos de mucina en dermis reticular | ANA+Anti-Ro+ | Lupus cutáneo subagudo | 4 meses | Resolución en 3 semanas |
| Li et al.12 (2014) | Degeneración hidrópica de la capa basal, infiltrado linfohistiocitario perivascular, abundantes depósitos de mucina dérmicos | ANA+Anti-Ro+Anti-La+ | Lupus cutáneo subagudo | 2 semanas | Resolución en 12 semanas |
| Kim et al.13 (2016) | Degeneración vacuolar de la capa basal de la epidermis, infiltrado linfocítico periapendicular y depósitos de mucina en dermis | ANA+Anti-Ro+ | Lupus cutáneo subagudo | 6 semanas | Resolución |
| Nuestro caso (2018) | Infiltrado linfohistiocitario epidérmico y perianexial, queratinocitos disqueratósicos, depósitos de mucina en dermis reticular | ANA+Anti-ADN−Anti-ENA−Anti-histonas − | Lupus cutáneo discoide | 5 meses | Resolución en 12 semanas |
Por lo tanto, aunque infrecuentemente, la capecitabina puede inducir un lupus cutáneo discoide y, por ello, el diagnóstico debe sospecharse en pacientes tratados con dicho fármaco que presenten un cuadro clínico compatible y una inmunología e histología concordantes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.