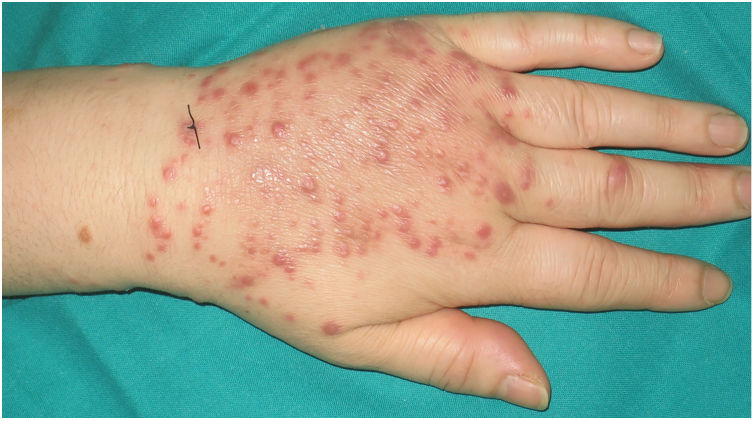
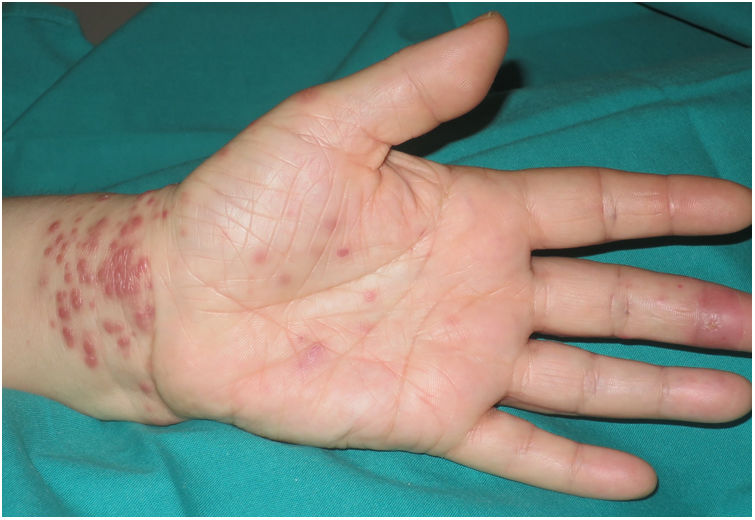
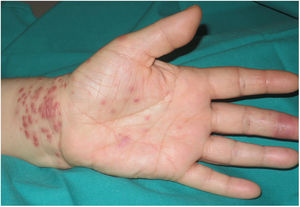
Una mujer de 54 años estaba en tratamiento con adalimumab 40mg subcutáneo quincenal desde hacía un año por un cuadro de artritis reumatoide. Acudió a nuestras consultas por una erupción pruriginosa en la mano izquierda de 10 días de evolución, que se había iniciado pocos días después de sufrir un corte en el tercer dedo de esa mano manipulando pescado en su trabajo de cocinera. La paciente negaba el contacto con agua estancada (acuarios, estanques, etc.). En la exploración física se objetivaron múltiples pápulas eritemato-violáceas de 3-4mm en el dorso (fig. 1) y la palma de la mano izquierda, así como en la muñeca adyacente (fig. 2), y una erosión en la cara palmar del tercer dedo de la misma mano, que la paciente identificaba como la lesión inicial (fig. 2).
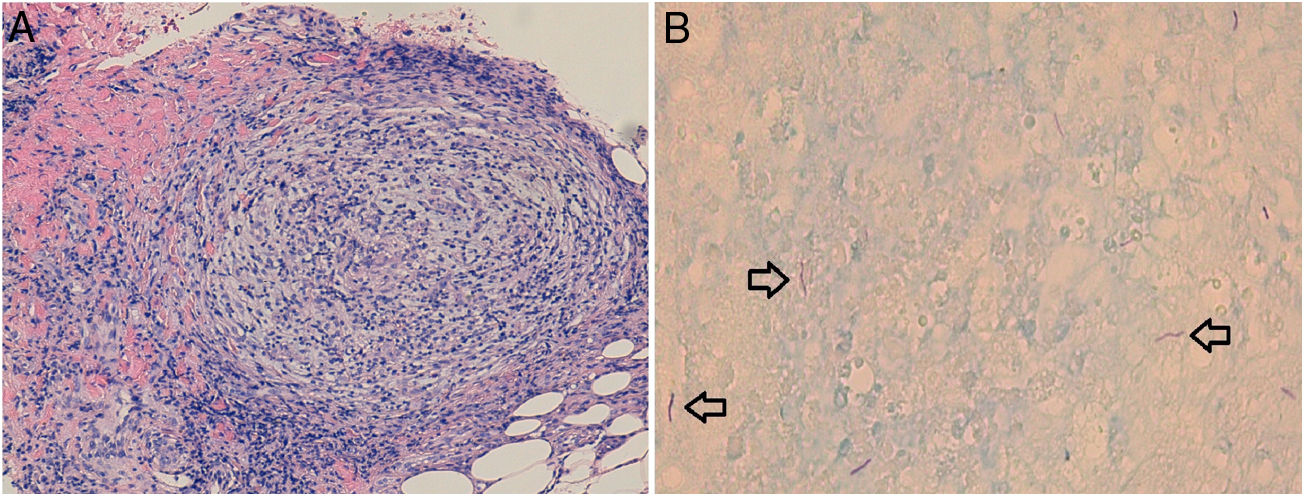
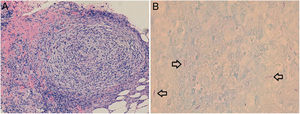
Se tomó una biopsia que reveló una epidermis con acantosis y aislados queratinocitos apoptóticos, un infiltrado inflamatorio en banda y daño vacuolar basal. En la dermis reticular y la hipodermis se observaron granulomas bien conformados constituidos por histiocitos y linfocitos en la periferia (fig. 3A). Las tinciones de Giemsa, PAS y plata de Grocott fueron negativas para microorganismos. Utilizando la tinción de Fite-Faraco se observaron bacilos ácido-alcohol resistentes (fig. 3B).
La confirmación diagnóstica vino dada por el cultivo del material de biopsia en medio Löwenstein-Jensen, que se positivizó a los 20 días, y en el cual se aisló por el método de espectrometría de masas MALDI-TOF un Mycobacterium marinum. El diagnóstico quedó establecido de una infección cutánea localizada por este microorganismo, con un patrón de distribución no linfocutáneo. El estudio de sensibilidad antibiótica demostró la sensibilidad del microorganismo a kanamicina (alta carga), rifampicina, etambutol, etionamida, cicloserina y capreomicina; y la resistencia a estreptomicina, isoniacida, pirazinamida y ácido paraaminosalicílico (PAS). Inicialmente se pautó minociclina 100mg/cada 12h. A los 2 meses de tratamiento se objetivó una gran mejoría de las lesiones. Sin embargo, dado que aún persistía alguna activa, se cambió el antibiótico por claritromicina 500mg/cada 12h. Tras otros 2 meses de tratamiento solo quedaban lesiones residuales en forma de máculas marronáceas, por lo que se suspendió definitivamente el tratamiento antibiótico, sin recidiva posterior tras 6 meses de seguimiento.
Las especies de micobacterias diferentes a aquellas del complejo Mycobacterium tuberculosis y al Mycobacterium leprae, se denominan micobacterias no tuberculosas. La incidencia de las infecciones por estas micobacterias se está incrementando de manera dramática, debido principalmente al sida y al uso de tratamientos inmunosupresores1. El uso de inhibidores del TNF está asociado con un mayor riesgo de tuberculosis y de infección por micobacterias no tuberculosas2.
Dentro de las micobacterias no tuberculosas, el Mycobacterium marinum da lugar a una infección históricamente conocida como «granuloma de las piscinas» o «de los estanques de peces». Esta denominación se debe a que este microorganismo se encuentra ampliamente distribuido en ambientes acuáticos, especialmente en agua estancada como la de los estanques de peces o la de las piscinas no tratadas con cloro. La infección cutánea se adquiere por contacto con agua contaminada con Mycobacterium marinum o con animales marinos, como peces o crustáceos; y requiere una puerta de entrada, generalmente un traumatismo cutáneo menor, que puede ser preexistente o concomitante a la exposición.
La forma clínica más frecuente es la nodular (60% de los casos), que consiste en una lesión única en el lugar de la inoculación que afecta con mayor frecuencia a las extremidades superiores. En el 35% de los casos existen lesiones nodulares múltiples, que en general siguen el recorrido de los linfáticos con una disposición lineal a partir del punto de inoculación, que clásicamente se ha denominado patrón esporotricoide o linfocutáneo. Se han descrito también infecciones diseminadas en pacientes con inmunosupresión severa3,4.
El diagnóstico se confirma mediante el cultivo del material de biopsia. Las colonias de Mycobacterium marinum se detectan normalmente tras 10 a 28 días de incubación, aunque los cultivos deben observarse durante por lo menos 6 semanas5. En un estudio, solo un tercio de las tinciones de ácido resistentes fueron positivas6.
Una estrategia terapéutica razonable es utilizar 2 agentes activos hasta 1 o 2 meses tras la resolución de los síntomas, normalmente 3 o 4 meses en total. Es probable que la claritromicina y el etambutol proporcionen el equilibrio óptimo de eficacia y tolerancia para la mayoría de pacientes7.
Hemos identificado otros 7 casos en la literatura de infección por Mycobacterium marinum en pacientes en tratamiento con adalimumab por diferentes enfermedades: 2 de los casos presentaban artritis reumatoide, 2 psoriasis, uno enfermedad de Crohn, uno artritis psoriásica y uno espondilitis anquilosante8.
En conclusión, presentamos un caso de infección por Mycobacterium marinum con una presentación clínica atípica, que ilustra el riesgo de infección por micobacterias no tuberculosas que presentan aquellos pacientes en tratamiento con inhibidores del TNF, y la importancia de sospechar estas infecciones, especialmente cuando exista un antecedente de exposición compatible.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.