Un varón de 65 años, no fumador, con antecedentes de pólipos nasosinusales y asma bronquial de comienzo tardío con muy difícil control que requirió múltiples hospitalizaciones y uso crónico de prednisona oral a dosis de 15mg/día. En abril de 2015 fue incluido en un ensayo clínico por parte de neumología con lebrikizumab vs. placebo, comenzando una reducción gradual de prednisona hasta 2,5mg/día. A la semana siguiente de alcanzada esta posología, presentó exacerbación de su asma y aparición de unas lesiones muy pruriginosas en cuero cabelludo, añadiéndose a los 15 días una clínica de parestesias, dolor y hemiplejia total de extremidad inferior derecha.
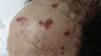
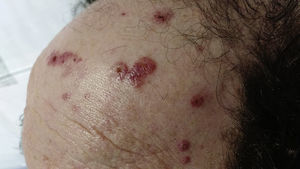
Exploración físicaEn la exploración física se observó en cuero cabelludo pápulas y placas eritemato-purpúricas excoriadas y algunas con ulceración central (fig. 1). No presentaba otras lesiones asociadas.
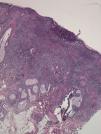
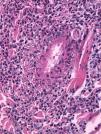
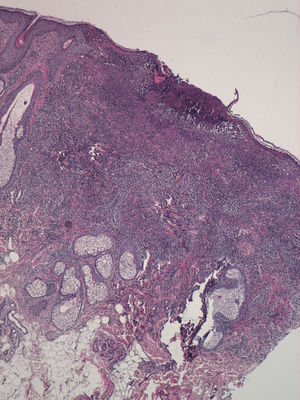
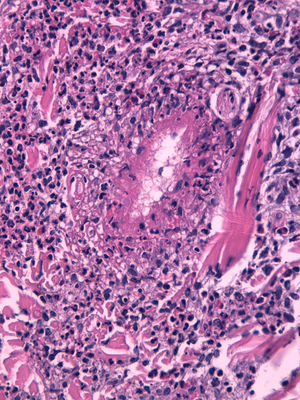
HistopatologíaEl estudio histopatológico reveló una úlcera cutánea con vasculitis necrosante e infiltrado mixto neutrofílico y eosinofílico perivascular e intersticial (figs. 2 y 3). Los cultivos, la tinción de Gram y la inmunofluorescencia directa fueron negativos.
Pruebas complementariasEl análisis de sangre demostró una eosinofilia de 19.620μl (72%) y pANCA de 34UI/ml (valor normal: <5 UI/ml).
La electromiografía mostró mononeuritis múltiple en pierna derecha.
En la radiografía de tórax se observó un mínimo derrame pleural bilateral.
¿Cuál es su diagnóstico?
DiagnósticoGranulomatosis eosinofílica con poliangitis (GEPA).
Evolución y tratamientoSe inicia tratamiento con metilprednisolona a dosis de 1g IV/24h/5 días y luego prednisona oral a dosis de 1mg/kg/d con una adecuada respuesta, excepto de la clínica neurológica. En este momento se decide retirar al paciente del ensayo clínico e iniciar tratamiento con rituximab mejorando significativamente en los controles posteriores.
ComentarioLa GEPA, anteriormente síndrome de Churg-Strauss, es una enfermedad multisistémica, sin predominio por género, caracterizada por rinitis alérgica, asma y eosinofilia grave en sangre1. Se clasifica dentro de las vasculitis de pequeño y mediano vaso asociadas a ANCA, siendo la menos frecuente de las 3 incluidas en este grupo1.
La patogenia se postula inmunológica dada la presencia de ANCA, alteración de linfocitos Th1/Th2, disminución de linfocitos reguladores y una eosinofilia tanto por síntesis incrementada como por disminución de su apoptosis2,3.
Diversos autores han reportado la aparición de GEPA en pacientes asmáticos córtico dependientes sistémicos tras la reducción de estos e inicio de un tratamiento con agentes modificadores de leucotrienos y/o omalizumab4,5. Ellos concluyeron que la presentación de esta enfermedad no se debería al inicio del tratamiento con los nuevos fármacos sino a la reducción de los corticoides, por lo que más que una relación de causalidad se trataría de un enmascaramiento de una GEPA subdiagnosticada4,5.
La GEPA presenta 3 fases: un pródromo con fondo atópico y asma de comienzo tardío y difícil control; una fase eosinofílica con eosinofilia sanguínea prominente; y finalmente una fase vasculítica con desarrollo de vasculitis necrosante de pequeño y mediano vaso, infiltrado eosinofílico y a menudo granulomatosis vascular y extravascular. En esta fase se presentan síntomas constitucionales y compromiso multisistémico como mononeuritis, microhematuria y afectación cardiaca, la que supone la principal causa de muerte6.
La clínica cutánea, propia de la fase vasculítica, suele manifestarse como nódulos subcutáneos, púrpura palpable y lesiones máculo-papulosas hemorrágicas. Estas son más frecuentes en extremidades inferiores pero, aunque no patognomónicas, son distintivas en el cuero cabelludo6.
En relación a los ANCA, estarán presentes en el 40-60% de los pacientes, con predominio de pANCA, aunque no predicen actividad y no deben tomarse en cuenta en seguimiento6.
No hay ningún test específico diagnóstico de la GEPA, por lo que se diagnostica según unos criterios preestablecidos y la demostración de vasculitis en el órgano afecto6.
El tratamiento se basa en corticoides sistémicos, en ocasiones asociados con ciclofosfamida sí hay compromiso cardiaco, renal o del sistema nervioso central6,7. En casos refractarios se ha utilizado rituximab, mepolizumab y omalizumab con resultados dispares7.
El diagnóstico diferencial debe hacerse entre otras entidades con la hiperplasia angiolinfoide con eosinofilia y el síndrome hipereosinofílico, no siendo propio de estas la presencia de asma ni los hallazgos de vasculitis en la histopatología2,6.
En conclusión, postulamos que la reducción de corticoides sería el factor desencadenante de la clínica sistémica, ya que probablemente enmascaraba una GEPA que aún no desarrollaba la fase vasculítica. Destacamos la presentación característica de lesiones vasculíticas en el cuero cabelludo. Ante pacientes asmáticos, eosinofilia importante, clínica sistémica y lesiones cutáneas es fundamental un diagnóstico histológico precoz para instaurar un tratamiento oportuno y adecuado.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.