Pseudomonas aeruginosa (P. aeruginosa) produce múltiples infecciones cutáneas habitualmente leves en personas inmunocompetentes y potencialmente graves en inmunodeprimidas. Entre otras causas intertrigo interdigital, síndrome del pie verde, foliculitis («foliculitis de piscinas» o «foliculitis de bañeras de hidromasaje»), piodermitis vegetante, balanitis, otitis externas («otitis de nadador»), otitis externa maligna, onfalitis de recién nacido, ectima gangrenoso, celulitis, abscesos, nódulos, fascitis necrosante y sobreinfección de quemaduras, heridas quirúrgicas y úlceras de pie diabético, decúbito o venosas1.
Las uñas verdes, también llamadas cloroniquia o síndrome de las uñas verdes, suelen estar causadas por una infección por P. aeruginosa. La tríada clásica de presentación es coloración verdosa de lámina ungueal (amarillo-verdosa, marrón-verdosa, azul-verdosa o negro-verdosa), paroniquia crónica proximal y onicólisis laterodistal. La mayoría de cepas de esta bacteria produce pigmentos como pioverdina (fluoresceína, color amarillo-verdoso) y piocianina (1-hidroxi-5-metil-fenazina, color negro-verdoso) responsables de la coloración verdosa típica de las uñas infectadas. El diagnóstico diferencial incluye hematoma subungueal evolucionado, melanoma maligno, ictericia, enfermedad ampollosa, síndrome de las uñas amarillas, infecciones caudas por otros agentes como Aspergillus, Candida,Trichosporon inkin y Proteus, coloración inducida por fármacos y pigmentación exógena por sustancias químicas2,3.
Entre los factores que predisponen a las uñas verdes por infección por P. aeruginosa están la inmunosupresión, la diabetes mellitus, los traumatismos ungueales, el ambiente húmedo y la exposición prolongada a agua, jabones y detergentes. Son más vulnerables las uñas previamente alteradas con onicólisis, paroniquia, onicotilomanía o psoriasis ungueal2. También se ha descrito una fuerte relación entre infección ungueal fúngica y por P. aeruginosa4,5.
Comentamos los hallazgos clínicos y dermatoscópicos de un caso de uña verde causada por onicomicosis (OM) coinfectada por P. aeruginosa presente en un paciente varón inmunocompetente.
Varón de 39 años de edad sin antecedentes personales de interés, que consultó por afectación de una uña del dedo del pie derecho de 2 años de evolución. No refería traumatismo previo. Había realizado tratamiento con amorolfina al 5% en solución dos veces por semana durante tres meses sin mejoría.
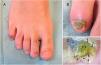
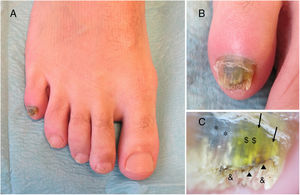
A la exploración física observamos hiperqueratosis subungueal y coloración amarillo-verdosa de la lámina ungueal del quinto dedo de pie derecho (fig. 1A y B). Con el dermatoscopio visualizamos, en uña alterada, hiperqueratosis subungueal, borde distal irregular y patrón multicolor de la lámina ungueal con áreas homogéneas de color verdoso y azul-negruzco, y otras amarillentas de disposición longitudinal (fig. 1C). Además presentaba maceración y fisuración en espacios interdigitales de ambos pies.
Uña de quinto dedo de pie derecho. A) Coloración amarillo-verdosa de lámina ungueal. B) Hiperqueratosis subungueal y zonas amarillas, verdes o negras. C) Imagen dermatoscópica. Hiperqueratosis subungueal (&), borde distal irregular, zonas parduzcas de aspecto hemorrágico (
) y patrón multicolor de lámina ungueal con áreas homogéneas verdes ($) y azul-negruzcas (*), y otras longitudinales amarillentas (→).Con la sospecha diagnóstica tinea pedis asociada a OM vs. infección ungueal por P. aeruginosa, se recogieron varias muestras de la uña alterada para estudio micológico y bacteriológico. En los cultivos creció P. aeruginosa y se aisló un hongo filamentoso que fue imposible identificar por sobrecrecimiento bacteriano. Se pautó tratamiento inicial, guiado por antibiograma, con ciprofloxacino oral 500mg cada 12 h durante 10 días, seguido de terbinafina oral 250mg al día tres meses. En la revisión a los 6 meses se apreció resolución completa del proceso infeccioso.
Tinea pedis (pie de atleta) es considerada la infección dermatofítica más prevalente y el tipo interdigital su forma más frecuente. La dermatofitosis «simple» es asintomática o levemente pruriginosa, y se caracteriza por eritema, descamación y fisuración sobre todo en tercer y cuarto espacios interdigitales. Algunos hongos no dermatofitos o bacterias (Corynebacterium minutissimum) producen una clínica similar. En tinea pedis interdigital variedad «complejo dermatofitosis» hay sobreinfección bacteriana secundaria y la presentación es más grave. Suele causar prurito o dolor con inflamación, maceración, erosiones y mal olor6,7.
La OM es una infección de las uñas por hongos dermatofitos (tinea unguium), filamentosos no dermatofitos o levaduras. El diagnóstico de presunción es clínico y este normalmente debe confirmarse mediante estudio micológico (examen directo y cultivo), o histopatológico. La dermatoscopia puede ayudar al diagnóstico (onicoscopia). En función de la clínica, la OM se clasifica en subungueal distal y lateral, superficial (blanca y negra), subungueal proximal, endonyx, de patrón mixto, distrófica total y secundaria5.
Igual que en tinea pedis7, se han descrito casos de OM coinfectada por P. aeruginosa4,5. En esos casos las uñas afectas muestran hiperqueratosis subungueal y una coloración amarillo-verdosa4. La presencia de hongos favorece la colonización y potencia el crecimiento de P. aeruginosa. Por otro lado, la coinfección por P. aeruginosa puede evitar el aislamiento del hongo tanto por sobrecrecimiento bacteriano en el cultivo como por sus propiedades fungistáticas y/o fungicidas4,7. De hecho esta bacteria produce sustancias que inhiben el crecimiento in vitro de levaduras (Candida albicans), hongos filamentosos no dermatofitos (Aspergillus fumigatus y Fusariumsolani) y dermatofitos (Trichophyton mentagrophytes y Trichophyton rubrum)8,9.
En este caso el cultivo de la uña permitió aislar un hongo filamentoso, pero no su identificación (sin aclarar si era o no dermatofito). Tampoco se realizó toma de muestra de espacios interdigitales de los pies, en cuyo cultivo quizás hubiera crecido un dermatofito como Trichopyton spp., confirmando microbiológicamente el diagnóstico clínico de tinea pedis. Como la información clínica, dermatoscópica y microbiológica fue compatible con una infección de la uña mixta bacteriana (P. aeruginosa) y fúngica, se decidió pautar tratamiento con ciprofloxacino y terapia oral de 3 meses con un antifúngico oral. En casos como este, de afectación limitada a una sola uña, la terapia fotodinámica podría ser otra buena opción terapéutica, considerando también asociar el tratamiento de tinea pedis concomitante10.
En conclusión, presentamos un nuevo caso de uña verde secundaria a OM coinfectada por P. aeruginosa en un varón adulto no inmunodeprimido. En estas formas de OM con infección simultánea por hongos y Pseudomonas es fundamental realizar un tratamiento adecuado. Dado que la interacción entre ambos agentes dificulta el diagnóstico microbiológico, es importante conocer sus características clínicas y dermatoscópicas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.