La morfea ampollosa es una forma infrecuente de esclerodermia localizada. Desde que fue descrito el primer caso, se han comunicado múltiples teorías acerca del origen de las ampollas, pero el mecanismo último por el que estas se desarrollan permanece sin esclarecer.
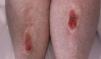
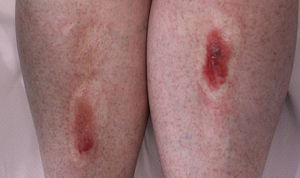
Una mujer de 63 años presentaba 2 lesiones de meses de evolución, simétricas, localizadas en ambas regiones pretibiales, de apariencia atrófica, con base eritematosa, y centradas por una ampolla de contenido serosanguinolento. No existía historia de traumatismo previo (fig. 1).
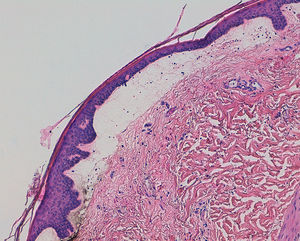
Se realizó una biopsia, que mostró un despegamiento subepidérmico con preservación de la capa basal. En la dermis superficial se encontró un mínimo componente inflamatorio y colágeno fibrilar, mientras que en la dermis reticular y tejido celular subcutáneo llamaba la atención una intensa esclerosis con un infiltrado linfocítico denso, sin presencia de vasculitis ni una marcada presencia de eosinófilos (fig. 2). No se encontraron linfangiectasias en la tinción con hematoxilina-eosina ni con D2-40, siendo compatible con el diagnóstico de morfea ampollosa (fig. 3). El análisis sanguíneo no mostró alteraciones, y la serología para Borrelia fue negativa. Se introdujo tratamiento tópico con betametasona y ácido fusídico, desapareciendo las ampollas, pero presentando progresión de las placas escleróticas, por lo que se inició tratamiento sistémico con metotrexato oral, con buena respuesta.
La morfea ampollosa es una forma infrecuente de esclerodermia localizada1. El primer caso fue descrito por Morrow en 18962, y desde entonces se han propuesto múltiples teorías acerca de su origen3–5.
Clásicamente, la teoría más aceptada para el origen de las ampollas es la presencia de linfangiectasias, debidas a una obstrucción linfática a causa del proceso esclerótico subyacente1,3,5,6. Sin embargo, ni todas las lesiones de morfea ampollosa presentan linfangiectasias en la histología, ni todos los casos de esclerodermia que sí las muestran desarrollarán lesiones ampollosas1,4,7.
Los traumatismos locales podrían representar otro factor etiopatogénico, dado el contenido hemorrágico de algunas de las ampollas, así como por su frecuente localización en zonas de fricción como las piernas y áreas intertriginosas1,7,8. En el caso que presentamos no existía historia de traumatismo previo, pero algunos hechos, tales como la localización en áreas pretibiales, el contenido serosanguinolento de las ampollas y la ausencia de otros factores etiopatogénicos, podrían apoyar que un traumatismo inadvertido pudiera haber jugado un papel en la formación de las lesiones.
Se han descrito casos con desarrollo de lesiones ampollosas como fenómeno isotópico o isomórfico sobre lesiones residuales de herpes zóster o en relación con cirugías, traumatismos, inyecciones o radiación previas1,6,8. Algunos autores postulan que los eosinófilos podrían desempeñar un papel en esta enfermedad5, mientras que otros señalan a las especies reactivas de oxígeno como posible factor causal9.
Por otro lado, podemos encontrar casos que presenten 2 o más enfermedades ampollosas solapadas tales como el pénfigo vulgar, la epidermólisis ampollosa o la porfiria cutánea tarda, enfermedades que fueron descartadas en nuestra paciente3,10. Asimismo, los cambios esclerodermoides en pacientes con enfermedad injerto contra huésped son bien conocidos, y sobre estas lesiones también se ha descrito la aparición de ampollas8.
El diagnóstico de la morfea ampollosa requiere una minuciosa historia clínica, una exploración física completa, biopsia cutánea con inmunofluorescencia directa y una analítica sanguínea incluyendo serologías para Borrelia (mayoritariamente negativas) y autoinmunidad3–5.
En la histología encontramos mayor o menor grado de atrofia epidérmica con aplanamiento de las crestas. Las ampollas son de localización subepidérmica, de contenido serosanguinolento y pueden acompañarse de edema en la dermis papilar1,4,5. En dermis reticular destaca la presencia de haces gruesos de colágeno hialinizado que destruyen las estructuras anexiales5.
El principal diagnóstico diferencial de la morfea es el liquen escleroso y atrófico, pudiendo coexistir ambas enfermedades en algunos pacientes. A diferencia del liquen, en la morfea ampollosa quedan indemnes la capa basal y las fibras elásticas de la dermis reticular, además de carecer de tapones foliculares4,7.
Se han empleado múltiples estrategias terapéuticas tales como la fototerapia, los corticosteroides (tópicos y sistémicos), los análogos tópicos de la vitamina D, los antimaláricos, diferentes agentes inmunosupresores, los retinoides sistémicos, algunos antibióticos, la colchicina y la fenitoína. También hay casos aislados tratados con fotoféresis extracorpórea, N-acetilcisteína, imiquimod, salazopirina o injertos con diferentes resultados3–5,9.
En definitiva, presentamos un caso de morfea ampollosa sin linfangiectasias en la histología, por lo que, junto a su localización pretibial y su contenido hemorrágico, especulamos que un posible traumatismo inadvertido podría ser el causante de las ampollas en este caso. En cuanto al tratamiento, parece razonable adoptar un manejo similar al de la morfea no ampollosa, comenzando con fármacos tópicos (corticoides, análogos de la vitamina D) o fototerapia, pasando a tratamientos sistémicos como el metotrexato si no se evidencia respuesta a los primeros.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.