La micosis fungoide (MF) es un linfoma cutáneo de células T que suele presentarse en forma de parches o placas en áreas protegidas del sol. No obstante, la MF suele mostrar cierta variabilidad clínica y sus presentaciones atípicas pueden dificultar el diagnóstico. La histopatología suele mostrar un infiltrado linfoide superficial y atípico con epidermotropismo. Además, las pruebas moleculares revelan clones de células T dominantes en la piel y la citometría de flujo puede llegar a revelar la presencia de anomalías inmunofenotípicas características de la MF. La MF con distribución zosteriforme es una variante muy rara en la que las lesiones aparecen con una distribución dermatómica1–3. Describimos, a continuación, el primer caso de MF con distribución zosteriforme que respondió a terapia antiviral. Cabe destacar que hubo una recidiva de la MF de la paciente hasta en cuatro ocasiones tras la interrupción o reducción de la dosis de la terapia antiviral.
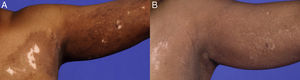
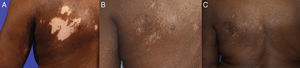
En octubre de 2002, una mujer de origen afroamericano, de 69 años de edad consultó por un cuadro de eritema, prurito e hipo- e hiperpigmentación de un mes de evolución con inicio en la parte superior izquierda de la espalda y afectación del brazo y región izquierda del torso con distribución segmentaria. La paciente no refería dolor, anestesia ni antecedentes de herpes zóster. El examen físico reveló presencia de parches hipo- e hiperpigmentados en parte superior izquierda de la espalda (9×8cm), región izquierda del torso (8×7cm) y brazo izquierdo (9×4cm) con compromiso del 3% del área de superficie corporal total (fig. 1A; fig. 2A). No se observó presencia de ampollas. El examen con lámpara de Wood reveló despigmentación consistente con vitíligo.
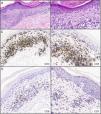
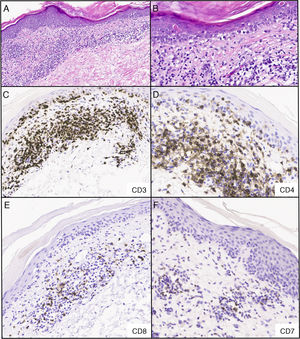
La biopsia de la parte superior de la espalda reveló un infiltrado linfoide atípico de células CD4+ y CD8+ en la dermis con epidermotropismo focal (fig. 3A-B). Los estudios inmunohistoquímicos realizados (fig. 3C-F) confirmaron presencia de células T CD3+ en dermis y epidermis con predominancia de células CD4 sobre células CD8 en la dermis, en una proporción CD4:CD8 de, aproximadamente, 4:1. En la epidermis, se observó un subgrupo de linfocitos atípicos negativos para CD4 y CD8. Había pérdida de expresión de CD7. Pocas células fueron reactivas al marcador CD30. La mayoría de los linfocitos fueron positivos para el receptor de la cadena beta de linfocitos T (BF1) y negativo para el receptor de la cadena gamma de linfocitos T. Se detectaron alteraciones en el gen codificador de la cadena gamma del receptor de linfocitos T monoclonales, sugestivo de MF. La citometría de flujo que se realizó reveló que un 42,2% de las células CD4+ CD26- eran sospechosas de linfoma cutáneo de células T en sangre. La paciente fue tratada con crema de triaminolona al 0,1% y bexaroteno gel tras el diagnóstico de MF fase IA.
Infiltrado linfoide dérmico atípico para las células CD4+ y CD8+ con epidermotropismo focal; los estudios inmunohistoquímicos realizados confirmaron presencia de células T CD3+ en dermis y epidermis con predominancia de células CD4 sobre células CD8 en la dermis, en una proporción CD4:CD8 de, aproximadamente, 4:1. En la epidermis, se observó un subgrupo de linfocitos atípicos negativos para CD4 y CD8. Hay pérdida de expresión de CD7. Pocas células fueron reactivas al marcador CD30. La mayoría de los linfocitos dieron positivo para el receptor de la cadena beta de linfocitos T (BF1) y negativo para el receptor de la cadena gamma de linfocitos T. A) Tinción hematoxilina y eosina, 40x. B) Tinción hematoxilina y eosina, 200x C-F) inmunohistoquímica, 200x.
La mejoría con estos agentes tópicos fue mínima. Debido al patrón zosteriforme, se le administró una dosis de valaciclovir de 1.000mg/día. La terapia antiviral prolongada resolvió tanto el eritema como el prurito en dos meses, quedando, solo, algunos cambios pigmentarios con distribución zosteriforme. Posteriormente, la paciente siguió recibiendo valaciclovir, aunque la dosis se redujo a la mitad (500mg/día) en enero de 2005.
En septiembre de 2006, se confirmó la repigmentación del 90% gracias al tratamiento de mantenimiento (fig. 1B; fig. 2B). No obstante, interrumpió el valaciclovir en mayo de 2008 y un mes después empezó a desarrollar ampollas eritematosas por lo que hubo de volver a la dosis diaria de 500mg de valaciclovir. La paciente experimentó nuevos brotes en abril de 2009, mayo de 2011 y mayo de 2012, cada uno de ellos un mes después de intentar reducir o interrumpir el tratamiento. Con la dosis de 500mg/día de valaciclovir, la paciente ha logrado mantener la repigmentación sin la aparición de brotes adicionales durante los últimos cuatro años, con compromiso del 0,75% del área de superficie corporal en el último seguimiento al que fue sometida en agosto de 2016 (fig. 2C).
Hay algunas dermatosis que pueden presentarse con una distribución dermatómica. Aunque los herpes simple y zóster son los más habituales, la MF ha de tenerse en cuenta en el diagnóstico diferencial de las erupciones zosteriformes. Nuestra paciente representa el cuarto caso de MF con distribución zosteriforme1–3. Las lesiones MF con distribución dermatómica de la paciente quizá sobrevinieron por la invasión linfocítica de los vasos linfáticos perineurales o de la vasculatura fenestrada del ganglio de la raíz dorsal4,5. O quizá como consecuencia de un herpes zóster recurrente con una histología similar a la MF, si bien la plausibilidad y frecuencia del herpes zóster recurrente sigue siendo un tema controvertido6. La paciente nunca llegó a desarrollar lesiones vesículo-ampollosas que habrían sido sugestivas de un cuadro de zóster recurrente. Además, sus lesiones cumplían los requisitos del algoritmo de Pimpinelli para el diagnóstico de MF precoz7.
A la hora de hacer un diagnóstico de MF, es importante tener en cuenta la histopatología, ya que se trata de un diagnóstico histopatológico. En las lesiones incipientes de vitíligo, puede haber inflamación liquenoide que, tanto a nivel clínico como histopatológico, puede imitar un cuadro de MF8. Pueden darse densos infiltrados linfocíticos con forma de banda acompañados de exocitosis de células en las capas más bajas de la epidermis8. Como estos linfocitos suelen ser células T citotóxicas CD8+, podrían llegar a complicar, enormemente, el diagnóstico de MF. Además, tanto el herpes zóster cutáneo como el virus herpes simple pueden comenzar con características histológicas atípicas tales como densos infiltrados linfoides, angiotropismo y linfocitos atípicos, todas ellas parecidas a la MF9. En estos casos, podría no haber características clínicas ni histopatológicas de infección viral, si bien la histopatología puede confirmar los típicos cambios citopáticos propios de una infección herpética, lo cual puede corroborarse mediante PCR9.
Nuestro caso es extraordinario en el sentido de que la MF y el vitíligo segmentario de la paciente no solo tuvieron una respuesta casi completa al valaciclovir, sino que, curiosamente, ambos cuadros reaparecían tras cada uno de los cuatro intentos por reducir o interrumpir la medicación. Se trata del primer caso de una paciente con MF con distribución zosteriforme que responde a la terapia antiviral. Además, la enfermedad mejoró, con el paso del tiempo, con el tratamiento de mantenimiento iniciado en el año 2002. La respuesta de la paciente a la terapia antiviral supresora, que acarrea pocos riesgos, le evitó, además, los efectos adversos que tienen tratamientos más avanzados.
La evidencia de la actividad clínica de los agentes antivirales en el manejo de la MF es, todavía, muy limitada. Burg et al. y Resnick et al. descubrieron que, de 30 pacientes con MF tratados con aciclovir, solo uno tuvo una respuesta completa y seis, respuestas parciales10,11. Los posibles mecanismos que explicarían el efecto que tienen los agentes antivirales sobre la MF serían mediante una acción citopática directa o activación a través de la enzima timidina quinasa10. Levin et al. ya apuntaron que el aciclovir ejerce un efecto inhibidor sobre la respuesta blastogénica a la fitohemaglutinina de las células mononucleares de la sangre humana12. Además, los agentes antivirales actúan como sustrato de la timidina quinasa, cuyas isoenzimas presentan una actividad alta en las células mononucleares periféricas de algunos subtipos de linfoma10. Aunque todavía no se conocen sus mecanismos de acción en la MF, los agentes antivirales podrían ser un tratamiento adecuado especialmente para su variante con distribución zosteriforme.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.