Las infecciones fúngicas en pacientes inmunocomprometidos han ido en aumento y están involucradas en cuadros potencialmente mortales en gran medida por la situación basal de los pacientes afectos. En los últimos años se han descrito casos producidos por hongos menos habituales, con elevadas tasas de resistencia a antifúngicos, y que requieren un alto índice de sospecha y una rápida instauración de tratamiento para evitar el previsible desenlace.
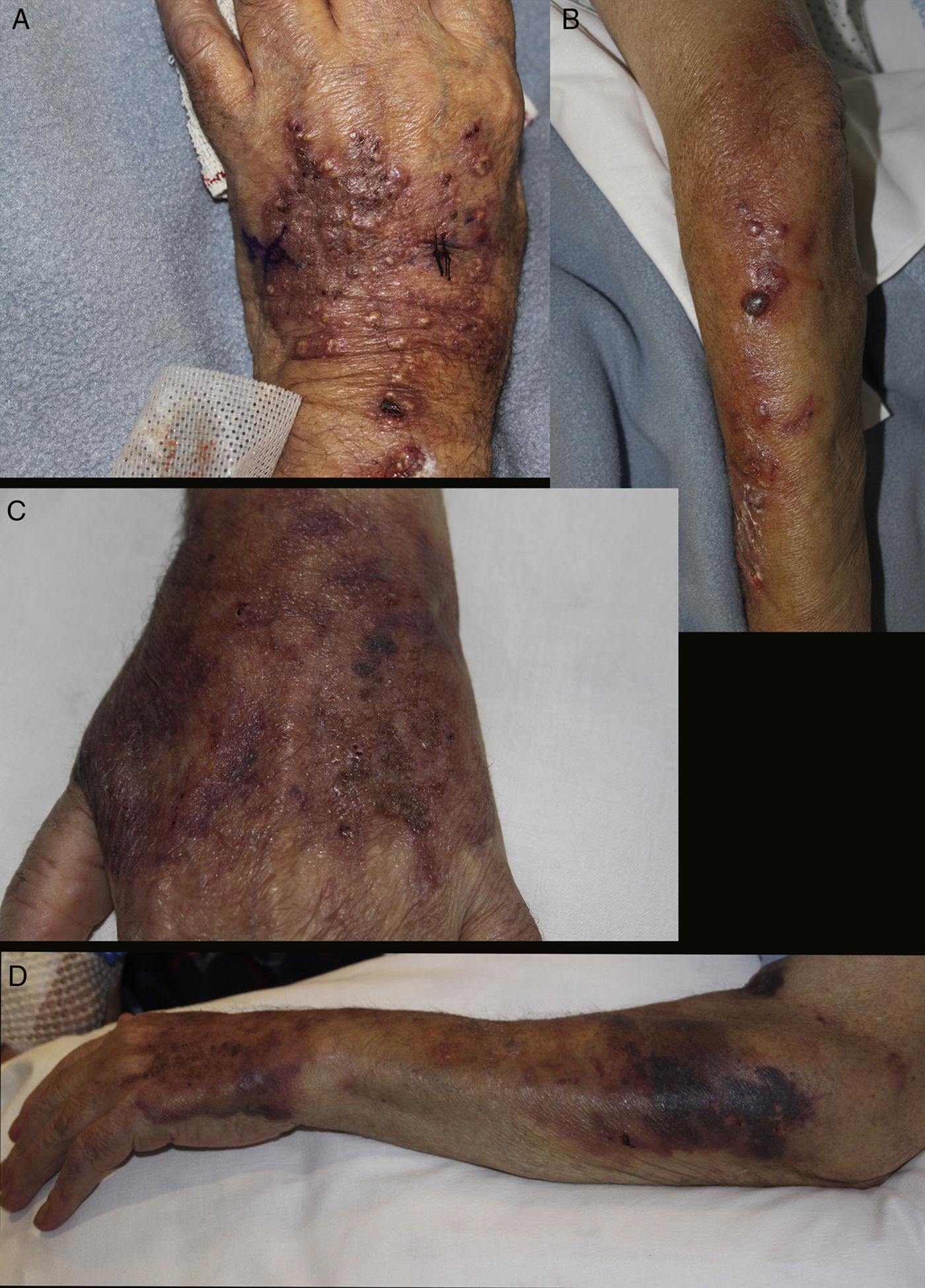
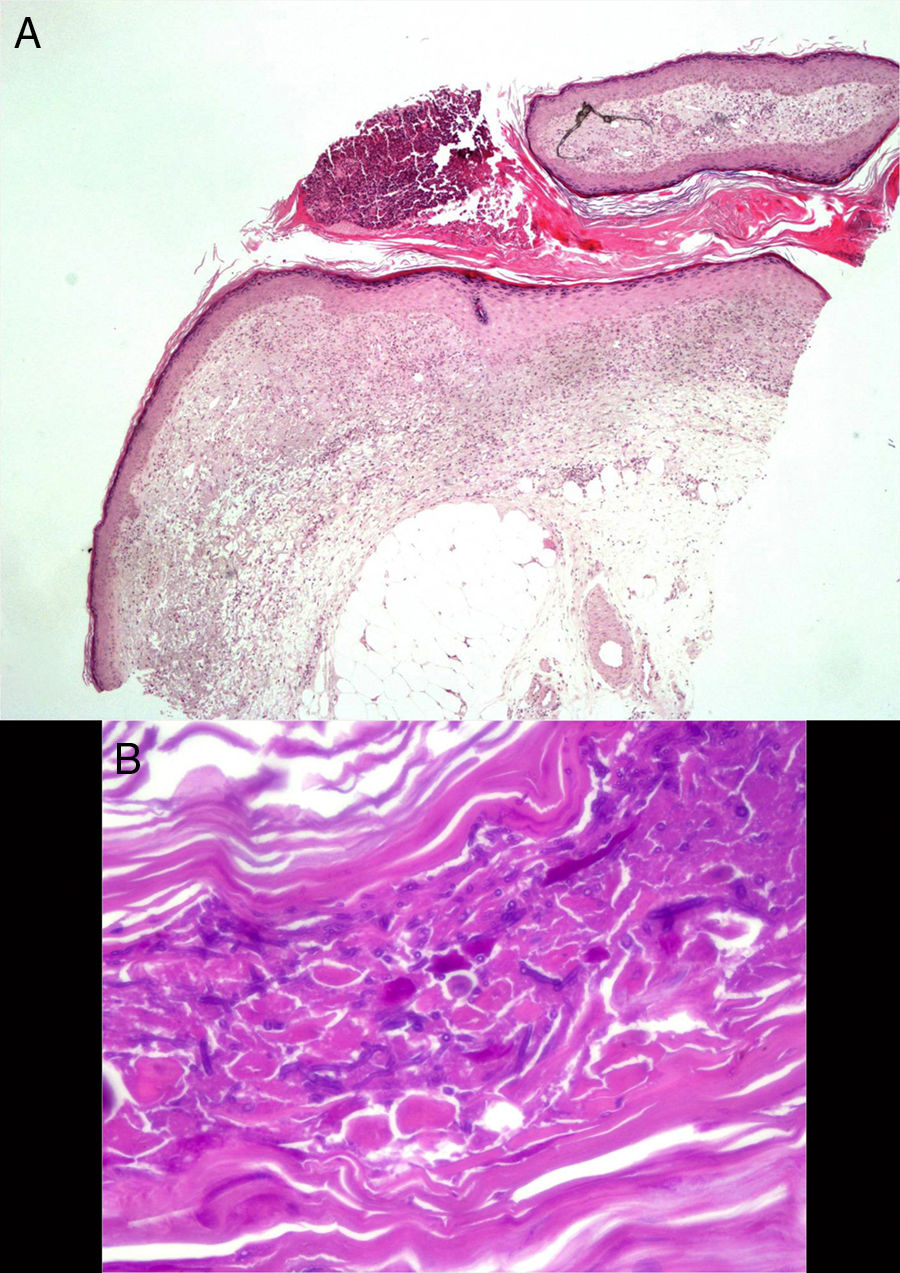
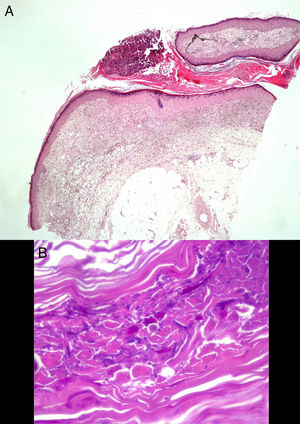
Varón de 82 años, ex−fumador importante, con antecedentes relevantes de diabetes mellitus tipo 2, cáncer de próstata en seguimiento paliativo y leucemia linfática crónica, en tratamiento habitual con insulina glargina y oxicodona/naloxona, que acudió a urgencias de nuestro centro por presentar desde hacía 6 semanas lesiones cutáneas pruriginosas que comenzaron en el dorso de la mano izquierda con extensión progresiva proximal. Refería empeoramiento a pesar de tratamiento antifúngico tópico y varios antibióticos orales instaurados por su médico de atención primaria, además de curas locales. Negaba fiebre y sintomatología sistémica reseñable. A la exploración se apreciaba en dorso de mano izquierda una placa eritematoviolácea bien delimitada, discretamente infiltrada, con múltiples lesiones pustulosas y costrosas en superficie. Se extendía por el dorso de antebrazo en una distribución esporotricoide, donde alternaban lesiones ulceradas con nódulos violáceos fluctuantes, que drenaban material purulento (figs. 1A y B). En la analítica de urgencias destacaba una mínima elevación de PCR (0,8mg/dl) y leve neutrofilia (8.980) sin leucocitosis. La radiografía de tórax evidenció un nódulo cavitado en campo medio del pulmón izquierdo. Al revisar las pruebas realizadas en atención primaria hallamos un cultivo de hongos en el cual se aisló Scedosporium apiospermum complex, con una CMI para voriconazol de 1. Con el diagnóstico de infección fúngica linfocutánea de distribución esporotricoide, se ingresó al paciente ante la posibilidad de infección diseminada en un paciente inmunodeprimido, y se inició tratamiento con voriconazol 400mg/12h vo el primer día y 200mg/12h en días sucesivos. El estudio histológico reveló un trayecto sinusal relleno por material hiperqueratósico, con una pústula en superficie. Con la tinción de PAS se evidenciaron estructuras micóticas en forma de esporas e hifas ramificadas, con ángulos marcados de 45° (fig. 2). El cultivo de tejido confirmó el aislamiento de Scedosporium apiospermum (S. apiospermum), y resultó negativo para bacterias y micobacterias. El antifungigrama confirmó la sensibilidad a voriconazol. La PCR para Sporothrix schenkii y micobacterias fue negativa. El cuadro cutáneo evolucionó favorablemente, objetivándose lesiones costrosas que sustituyeron a las pústulas en dorso de mano, y lesiones ulceradas en lugar de los nódulos del antebrazo. En la TC de tórax se confirmó la presencia del nódulo cavitado en LSI y otros de menor tamaño, de probable etiología fúngica (se desestimó su filiación en consenso con la familia dada la situación basal). Se descartó no obstante la posibilidad de endocarditis con embolismos sépticos mediante ecocardiografía transtorácica. Durante el ingreso destacó una hiponatremia grave secundaria al voriconazol, que resolvió paulatinamente con soporte hidroelectrolítico y la suspensión transitoria del mismo. La aparición de episodios autolimitados de alucinaciones visuales motivó la realización de una TC craneal, que descartó afectación parenquimatosa fúngica, por lo que se encuadraron como parte de un síndrome confusional de origen multifactorial. Ante la buena evolución clínica y analítica se procedió al alta domiciliaria previa reintroducción de voriconazol. Tras 22 días de tratamiento intravenoso desaparecieron las lesiones nodulares y ampollosas, quedando en su lugar lesiones purpúricas residuales (figs. 1C y D), y se produjo una cavitación completa del nódulo pulmonar en la radiografía de control.
A y B) Placa eritematoviolácea bien delimitada e infiltrada en dorso de mano, con lesiones pustulosas y costrosas en superficie. Lesiones nodulares y ulceradas de distribución esporotricoide en antebrazo. C y D) Lesiones en resolución en forma de máculas purpúricas y restos costrosos en dorso de mano y antebrazo.
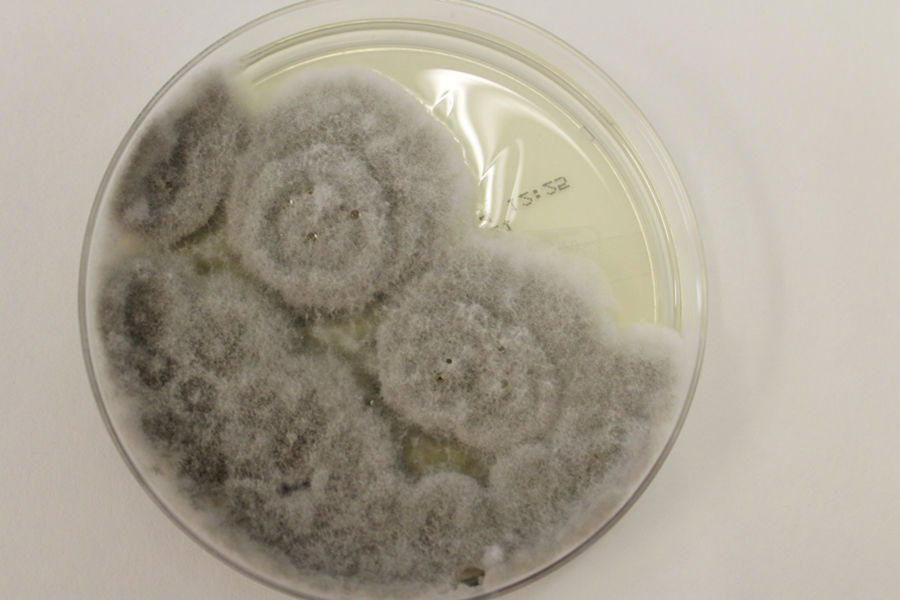
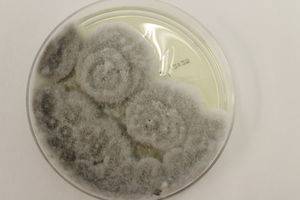
S. apiospermum es un hongo ubicuo de distribución global, aislado en suelos rurales, aguas contaminadas y estiércol de aves y ganado, que infecta principalmente a pacientes inmunodeprimidos1, en los cuales produce diseminación hematógena con mayor frecuencia. Las principales vías de transmisión son la inoculación directa a través de la piel y la inhalación de esporas2. La piel, el pulmón y el sistema nervioso central conforman los principales órganos diana2. Las presentaciones cutáneas más descritas son la púrpura bullo-necrótica3,4y la forma esporotricoide5,6, entremezcladas en el caso presentado. Un alto índice de sospecha, un diagnóstico precoz y la rápida instauración del tratamiento resultan claves para mejorar un pronóstico de por sí mermado. Si bien la histología no identifica el patógeno se complementa con un cultivo positivo (colonias blanquecinas que evolucionan a grisáceas y marronáceas [fig. 3]) para establecer el diagnóstico, y las pruebas de extensión determinan la existencia de infección fúngica invasiva7. Por todos estos motivos, la afectación cutánea resulta fundamental en la identificación del cuadro y la mencionada necesidad de acelerar los procedimientos terapéuticos. El voriconazol en monoterapia se postula como el antifúngico de elección en función de las resistencias detectadas8, sin evidencia en cuanto a posología y duración de tratamiento. A pesar de los esfuerzos, la mortalidad sigue siendo elevada (40-100% según las series)8,9.
Presentamos un caso de infección oportunista por S. apiospermum por tratarse de un patógeno poco conocido y con una presentación clínica peculiar, del que no se han descrito casos publicados en España. El abordaje multidisciplinar se antoja fundamental debido a la mala situación basal de los pacientes afectos, al manejo de fármacos de elevada toxicidad y las eventuales complicaciones sistémicas derivadas de lo previo. En este sentido, el papel del dermatólogo en el diagnóstico precoz puede resultar fundamental para el pronóstico vital.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.