El pioderma granulomatoso superficial (PGS) o vegetante es un proceso inflamatorio poco frecuente descrito por primera vez por Wilson-Jones y Winkelmann en 19881. Aunque se considera una variante superficial y vegetante de pioderma gangrenoso (PG), presenta rasgos diferenciadores de la forma clásica, como un curso crónico y lentamente progresivo, la falta de asociación con otras enfermedades, la clínica de úlceras menos profundas, la presencia en la histología de los característicos granulomas en 3 capas2, y su respuesta al tratamiento (tabla 1).
Características diferenciales de pioderma granulomatoso superficial y pioderma gangrenoso
| Característica | Pioderma granulomatoso superficial | Pioderma gangrenoso |
| Clínica | Úlcera superficial, fondo limpio | Úlcera profunda, centro necrótico |
| No dolorosa | Dolorosa | |
| Localización en tronco | Localización en extremidades inferiores | |
| Lesión única | Múltiples lesiones | |
| Menos frecuente asociación a enfermedad sistémica | Asociación a enfermedad inflamatoria intestinal, artritis reumatoide, neoplasias linfoides, etc. | |
| Crecimiento lento | ||
| Histología | Infiltrado inflamatorio granulomatoso crónico (eosinófilos, células plasmáticas) | Infiltrado inflamatorio difuso agudo (neutrófilos) |
| Formación de trayectos fistulosos | No trayectos fistulosos | |
| No cuerpos extraños | ||
| Se pueden encontrar cuerpos extraños como pelo o material de sutura | ||
| Tratamiento | Tópico: corticoides, tacrolimus | Tópico: corticoides, tacrolimus |
| Oral: corticoides, tetraciclinas, dapsona, ciclosporina, infliximab, inmunoglobulinas intravenosas | Oral: corticoides, ciclosporina, dapsona, clofazimina, minociclina, tacrolimus oral, micofenolato mofetilo, anti-TNF-α, inmunoglobulinas intravenosas | |
| Pronóstico | Buen pronóstico | Recaídas frecuentes |
| Recurrencias frecuentes | Muchas veces precisa tratamiento de mantenimiento | |
Presentamos 2 casos de PGS que se resolvieron con tacrolimus administrado por vía tópica, manteniéndose sin recidiva a los 5 años.
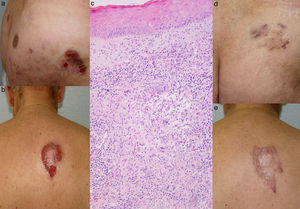
Caso 1Varón de 77 años, con antecedentes de hipertensión arterial y diabetes mellitus tipo 2. En julio de 2003 acudió por lesiones papulosas y erosivas, algunas de predominio folicular, que confluían en placas, con tendencia a la formación de erosiones y costras, en glúteos y cuero cabelludo (fig. 1a). En la parte superior de la espalda presentaba una lesión ulcerada de 7×10cm, con forma de herradura, centro atrófico y borde eritematovioláceo (fig. 1b). El cuadro clínico tenía varios meses de evolución y había sido tratado previamente con antibióticos tópicos y cefalosporinas orales, sin mejoría. Los cultivos para bacterias, hongos y micobacterias fueron negativos. En la biopsia cutánea se observaba un infiltrado inflamatorio agudo y crónico preferentemente folicular con rotura del epitelio folicular y reacción granulomatosa con células gigantes (fig. 1c). La analítica fue normal. Realizó tratamientos sucesivos con corticoides y antibióticos tópicos, tetraciclinas orales, trimetoprim-sulfametoxazol, colchicina e isotretinoína, con escasa mejoría. Finalmente, tras 6 meses de tratamiento con tacrolimus tópico al 0,1%, las lesiones curaron, dejando cicatrices cribiformes (fig. 1d y e).
a) Placas con ulceraciones en los glúteos. b) Úlcera de 7×10cm, con forma de herradura, con centro atrófico y borde eritematovioláceo, en la parte superior de la espalda. c) Infiltrado inflamatorio preferentemente folicular con rotura del epitelio folicular y reacción granulomatosa con células gigantes (hematoxilina-eosina, x100). d) Cicatrices residuales en los glúteos. e) Cicatrices cribiformes en la espalda.
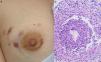
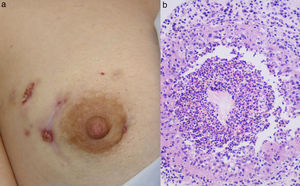
Mujer de 33 años con antecedentes de esquizofrenia, que acudió a nuestra consulta por lesiones en la mama derecha de un año de evolución. Refería una historia de absceso en dicha mama que había requerido drenaje por su ginecólogo. Desde entonces presentaba lesiones erosivas con borde eritematovioláceo en el cuadrante superoexterno de la mama, que no mejoraban con antibióticos tópicos (fig. 2a). Los cultivos (para bacterias, micobacterias y hongos) fueron negativos. La biopsia mostró un denso infiltrado dérmico mixto con células plasmáticas y granulomas supurativos (fig. 2b). No se evidenciaron microorganismos ni cuerpos extraños. La analítica únicamente reveló un hipotiroidismo subclínico. Tras la aplicación de tacrolimus al 0,1% en pomada, 2 veces al día durante 12 meses, se consiguió la resolución de las lesiones.
El PGS es un proceso poco frecuente del que hemos encontrado alrededor de 60 referencias en la literatura. En la clínica se manifiesta habitualmente como una úlcera superficial indolora de bordes vegetantes y lento crecimiento en el tronco, aunque se han descrito casos en la cara, las extremidades e incluso en el escroto3,4. Cuando se localiza en la cara es importante realizar el diagnóstico diferencial con la enfermedad de Wegener3. Aunque presenta un curso más indolente que el PG y suele responder mejor al tratamiento, la cronicidad y la recurrencia son frecuentes.
No suele asociarse a enfermedades sistémicas, aunque existen casos aislados asociados a leucemia linfática crónica, polimialgia, paraproteinemia IgA, sarcoidosis, artritis reumatoide y colitis ulcerosa5.
En el estudio histológico es característico observar un absceso o úlcera en la dermis superficial que tiende a formar granulomas en 3 capas: un área central con neutrófilos, detritos celulares y hemorragia, que se rodea de histiocitos y células gigantes, y esta a su vez de una tercera capa con células plasmáticas y eosinófilos2. Pese a que no todos los casos presentan esta histología característica, la inflamación granulomatosa es constante. La presencia de eosinófilos, células plasmáticas y granulomas ayuda a diferenciarlo del PG, así como la ausencia de afectación de la hipodermis6. Además, a diferencia del PG, se suelen observar tractos sinuosos y cuerpos extraños, como pelo, material de sutura o vegetales1.
Al igual que en el PG, el diagnóstico definitivo es de exclusión. El diagnóstico diferencial debe realizarse con infecciones por micobacterias y hongos, sarcoidosis ulcerativa, granulomas a cuerpo extraño o halogenodermias.
La patogenia es desconocida. Varias características apoyan la hipótesis de que el PGS presenta una etiología diferente a la del PG: la presencia de cuerpos extraños y el infiltrado inflamatorio compuesto, además de por neutrófilos, por células gigantes, células plasmáticas y eosinófilos. Así, el PGS parece ser una respuesta local de la piel hacia un elemento aún no identificado o a un tejido normal que la respuesta inmune alterada del paciente identificaría como extraño1.
En cuanto al tratamiento del PGS, encontramos diferencias con el PG7. No es rara la curación espontánea, aunque las recurrencias son frecuentes. Los PGS localizados en la cara son más refractarios al tratamiento8. De forma similar al PG, no se aconseja la extirpación quirúrgica, debido al fenómeno de patergia. Dado que presenta un curso clínico más indolente que el PG, no suele precisar, a priori, la realización de tratamientos agresivos (tabla 1). Acostumbra a presentar buena respuesta, aunque lenta, a los corticoides tópicos9. También se han descrito buenas respuestas con tacrolimus tópico5,10. Nosotros lo hemos empleado en 2 pacientes, con buena evolución y sin presentar efectos secundarios, por lo que pensamos que podría considerarse primera línea de tratamiento.
Como conclusión, presentamos 2 casos de PGS por ser una entidad poco frecuente. Destacamos la respuesta favorable a tacrolimus tópico, aunque la curación completa tardó varios meses en alcanzarse.