Los hemangiomas infantiles son los tumores benignos más frecuentes en la población pediátrica. Cuando afectan al área lumbar y perineal, algunos casos pueden asociarse a alguna malformación subyacente como una disrafia espinal oculta. El manejo de estos hemangiomas carece de consenso. Describimos 3 casos de niños con hemangiomas lumbosacros y perineales con anomalías en la resonancia magnética y revisamos la literatura para valorar qué pruebas y en qué momento se deben realizar para completar el estudio en estos pacientes. Por lo general, se solicita una ecografía lo más precozmente posible, ya que esta técnica no es posible realizarla una vez que los elementos espinales posteriores se han osificado, lo que generalmente ocurre a los 6 meses de edad. La resonancia magnética es la prueba de referencia para diagnosticar una disrafia espinal oculta. De acuerdo con la literatura, la edad media para este examen debe ser alrededor de los 6 meses, cuando la formación de grasa en el filum terminale se ha visto incrementada. En nuestra opinión, se debería realizar una resonancia magnética a los 6 meses de edad en todos los niños con hemangioma lumbar o perineal, independientemente del tamaño de la lesión, la ausencia de síntomas neurológicos o los resultados de la ecografía.
Cutaneous hemangiomas are the most frequent benign tumors in children. When they affect the lumbar and perineal area some cases can be associated with an occult spinal dysraphism. The management of these hemangiomas lack consensus. We report 3 cases of children with lumbosacral and perineal hemangiomas with magnetic resonance image abnormalities and we review the literature to find out the type and timing of tests that should be performed to complete the study in these patients. Ultrasound is typically requested as young as possible, as this imaging technique is not possible 11the posterior spinal elements have ossified. MRI is the gold standard for diagnosing occult spinal dysraphism. According to the literature, the mean age for MRI screening should be around 6 months, when the fat formation in the filum terminale is expanded. In our opinion, an MRI scan should be performed at 6 months of age in every children with lumbar or perineal hemangioma regardless the lesion size, neurological symptoms or the ultrasound results.
Los hemangiomas cutáneos son los tumores benignos más frecuentes de la población pediátrica y se encuentran presentes en más del 10% de los lactantes menores de un año. Estos se localizarán especialmente a nivel de cabeza y cuello, mientras que solo en un 10% a nivel perineal1. Debido al continuo contacto con las heces y la orina, los hemangiomas del área perineal se complicarán con mayor frecuencia, presentando ulceración, sangrado o infecciones. Así mismo, los pacientes con hemangiomas perineales requerirán tratamiento con propranolol en un mayor número de casos2. Los hemangiomas generalmente involucionan de forma espontánea, por lo que no suelen requerir de estudios adicionales3. Sin embargo, a nivel lumbar y perineal, especialmente si se trata de las variantes segmentarias4-9, hasta en un 35% de los casos asociarán alguna malformación subyacente10. Entre las malformaciones existentes podemos enumerar a las anormalidades anorrectales, las del tracto urinario, espinales y de genitales externos. Así mismo los hemangiomas localizados a nivel de la línea media, especialmente los lumbares, se asociarán en mayor medida a un disrafismo espinal oculto (DEO), por lo que serán considerados como lesiones de alto riesgo, sobre todo si se asocian a hipertricosis, a lipomas subcutáneos o apéndices caudales11,12. Así mismo, la combinación de 2 o más lesiones será un indicador de la presencia de una disrafia subyacente13.
En 2006, Girard et al.14 propusieron el acrónimo PELVIS (del inglés «perineal hemangiomas, external genitalia malformations, lipomyelomeningocele, vesicorenal abnormalities, imperforate anus, and skin tag») para describir 2 pacientes con hemangiomas sacros y perineales de gran tamaño que además presentaban malformaciones graves a nivel de los genitales externos, del tracto urinario y ano imperforado. Posteriormente, se propuso otro acrónimo para describir entidades clínicas similares, el síndrome «SACRAL» o «LUMBAR»15-17. Según la literatura, los hemangiomas de gran tamaño perineales o de zona lumbosacra son los que suelen asociar una malformación, así como requerir un estudio de neuroimagen14. Sin embargo, el momento más indicado para realizar este estudio sigue siendo una incógnita. Por otro lado, en las lesiones de pequeño tamaño y que no producen desviación de la línea media o que no tienen síntomas o signos adicionales, el manejo y seguimiento no están del todo claro. Finalmente, hasta este momento no se cuenta con un consenso acerca de cuáles son las pruebas que se deben solicitar en estos casos.
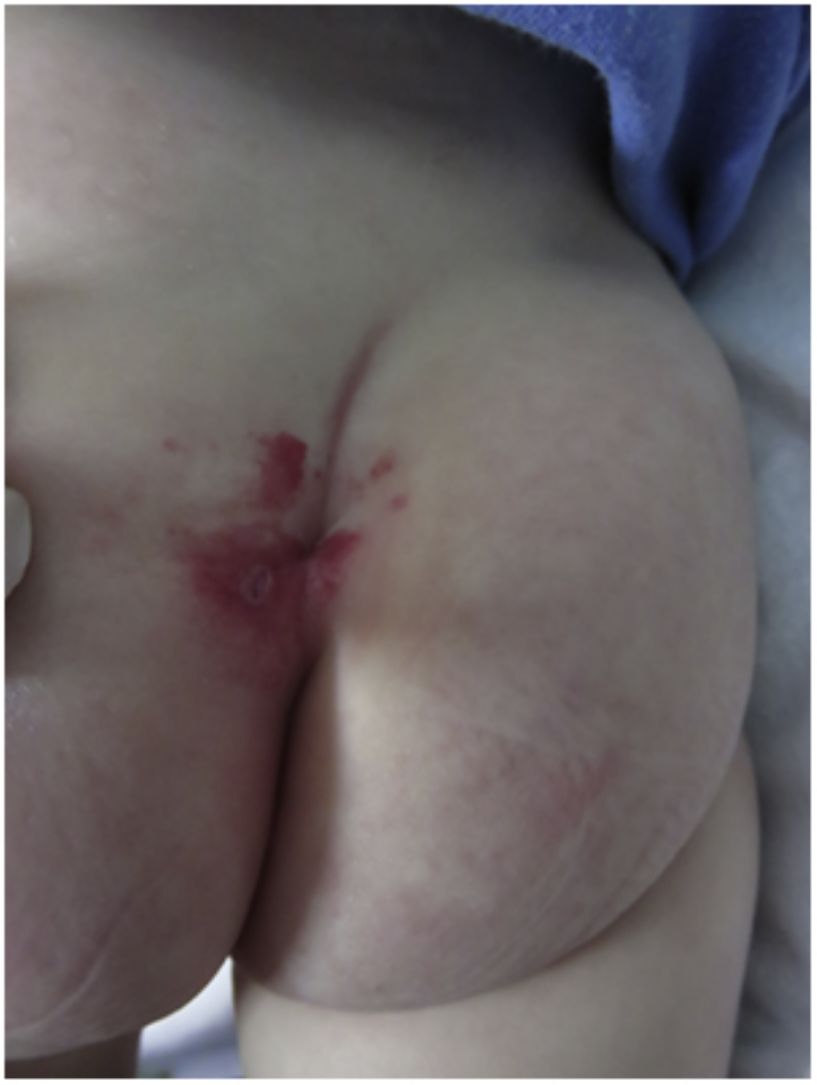
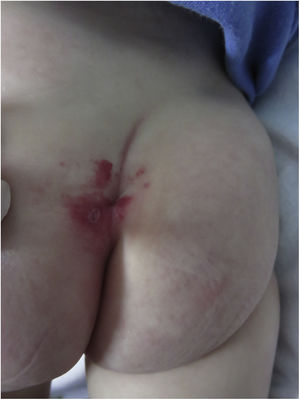
Casos clínicosCaso n.° 1Una niña sana de 2 meses de edad es valorada en nuestro servicio por presentar un hemangioma lumbar. La paciente no tenía antecedentes patológicos de importancia ni había tenido complicaciones durante la gestación. La niña había nacido de parto vaginal espontáneo y a término. Sus padres negaban consanguineidad, así como antecedentes familiares de malformaciones congénitas. En el examen dermatológico se observaba la presencia de un hemangioma lumbosacro segmentario que producía una desviación de la línea media hacia la izquierda (fig. 1); no presentaba otra lesión cutánea o sintomatología neurológica asociada. Tras un examen clínico normal, se inicia tratamiento con propranolol. Después de recibir algunas dosis la paciente presentó hipotensión en repetidas oportunidades, por lo que se decide suspender el tratamiento y realizar únicamente un seguimiento clínico.
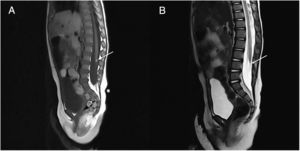
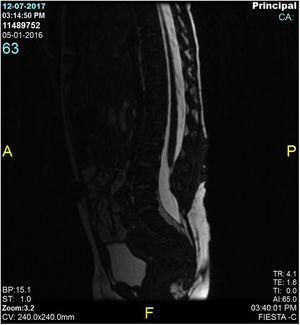
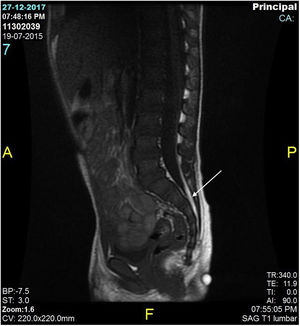
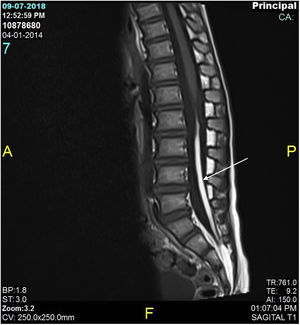
Se realizó una ecografía lumbar como parte de la valoración inicial de la niña, sin encontrarse ninguna anormalidad estructural. Pocos meses después, a pesar de que la lesión había disminuido de tamaño, se solicitó una resonancia magnética (RM), observándose un lipoma de 4mm asociado al cono medular y una médula espinal anclada (fig. 2). Por otro lado, con esta prueba se descartó la presencia de alguna anormalidad urológica. La médula espinal anclada fue tratada por el servicio de neurocirugía pediátrica (fig. 3), con una respuesta clínica posterior adecuada y un desarrollo psicomotriz normal.
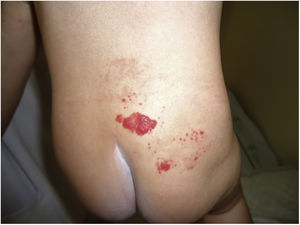
Caso n.° 2Un lactante de 5 meses acudió a nuestro servicio por presentar un hemangioma a nivel sacro. Se trataba de un niño sano, nacido de parto a término sin incidencias. En la exploración clínica se evidenciaba un hemangioma ulcerado de 4cm localizado en el pliegue interglúteo (fig. 4) pero que no desviaba la línea media. La madre del paciente refería que la lesión se había ulcerado en los 2días previos a la consulta. El niño no presentaba ningún otro síntoma o signo. Tras un examen clínico normal se inició tratamiento con propranolol, siendo este bien tolerado por el paciente.
Se solicitó una ecografía de la región afectada, con lo que se constató la presencia de un sinus dérmico persistente. La RM mostró además un lipoma a nivel de filum terminale (fig. 5). Con estos hallazgos se derivó al paciente para valoración por urología descartándose alguna anomalía a este nivel. Dada la ausencia de clínica neurológica, en la unidad de neurocirugía pediátrica se decidió realizar únicamente seguimiento.
Caso n.° 3Un lactante de un mes de edad acudió a nuestro servicio por presentar un hemangioma sacro asintomático. Los padres negaban antecedentes patológicos relevantes. El niño había nacido de una gestación y un parto sin complicaciones. En el examen físico presentaba un hemangioma ulcerado de 3cm, asociado a una fosa sacra, así como asimetría del pliegue interglúteo. Tras iniciar tratamiento con propranolol, el paciente tuvo una respuesta clínica muy favorable. Se realizó una ecografía, la cual resultó dentro de la normalidad. Sin embargo, en la RM se detectó un lipoma a nivel del filum terminale, el cual no asociaba una médula espinal anclada (fig. 6). El paciente fue derivado al servicio de neurología pediátrica para valoración, donde se optó por realizar un manejo conservador y seguimiento clínico.
DiscusiónEn la literatura existen escasas publicaciones acerca de cuáles son las pruebas de imagen necesarias para valorar las alteraciones neurológicas en pacientes con hemangiomas lumbares o perineales, así como acerca de cuál es el mejor momento para su realización. Algunos autores han publicado casos donde hemangiomas se encontraban asociados a malformaciones internas, lo que nos indica que, en los pacientes con lesiones perineales extensas, incluso en aquellos neurológicamente asintomáticos, se debería realizar una ecografía renal, abdominal y espinal para descartar la existencia de una malformación asociada18. Otros autores proponen la realización de una RM para la detección de un disrafismo espinal14 y de una RM pélvica para la detección de otra anormalidad interna16,19. Sin embargo, no existe consenso acerca de cuál sería el mejor momento para la realización de estas pruebas. Otros autores han sugerido igualmente que en todos los niños que presenten un hemangioma segmentario a nivel lumbosacro, se debería descartar de forma sistemática la presencia de un DEO, realizar una ecografía de médula espinal antes de los 4 meses, idealmente durante el periodo neonatal, y una RM lumbosacra en niños mayores de 4 meses17,20 con la finalidad de evitar la aparición síntomas neurológicos tardíos que requieran tratamientos más complejos21,22.
En 1989, Albright et al.3 describieron 6 pacientes con hemangiomas perineales extensos estudiados con RM y uno con mielografía. De estos, 3niños presentaban una lesión cutánea lumbar en la línea media, otro un lipoma subcutáneo subyacente al hemangioma y el último además del hemangioma presentaba un sinus dérmico a nivel de la línea media. A pesar de carecer de sintomatología neurológica, todos los pacientes fueron diagnosticados de médula espinal anclada, 4 presentaron lipomas intraespinales y 2 asociaban un síndrome del filum terminale. Con base en dichos resultados, estos autores propusieron que los hemangiomas perineales de gran tamaño deberían ser valorados como norma general mediante una RM, buscando así descartar la presencia de una médula espinal anclada.
Años más tarde, en un estudio multicéntrico prospectivo que incluía a 41 niños con hemangiomas lumbosacros de la línea media de más de 2,5cm, y en quienes se había realizado una RM, quedó demostrado que el riesgo relativo en pacientes con hemangiomas infantiles lumbosacros de presentar anormalidades espinales fue de 640, con un valor predictivo positivo del 51,2%. En el mismo estudio estos autores compararon los resultados entre la ecografía y la RM. La ecografía tuvo un 50% de falsos positivos. El coeficiente kappa de Cohen que se utilizó para determinar la concordancia entre la ecografía y la RM fue de 0,27, por lo cual se consideró que la concordancia presentada se debía al azar. Los resultados de este estudio demostraron un aumento significativo del riesgo de presentar anormalidades medulares en niños con hemangiomas lumbosacros de la línea media, y que la valoración con ecografía, incluso si se realiza antes de los 4 meses de edad, no es un instrumento diagnóstico que tenga la suficiente sensibilidad para ser utilizado en pacientes con un riesgo elevado. Por este motivo, se concluye que en estos niños se debería realizar siempre una RM diagnóstica10. A esta misma conclusión llegaron O’Neill et al.23, cuando compararon la ecografía y la RM en 2017. Estos estudiaron a 522 niños a quienes se les había realizado una RM de la columna lumbar para descartar la presencia de un DEO; de estos, en el 5% la indicación del estudio de imagen se debía a la presencia de un hemangioma. El rango de DEO varió desde un 12% en pacientes que presentaban únicamente una desviación asimétrica del pliegue interglúteo hasta un 55% en aquellos pacientes que tenían alguna lesión cutánea aislada. En el grupo de los hemangiomas, el 15% de los pacientes presentaba un DEO, siendo en uno de los casos de tipo complejo. Estos resultados fueron comparados con los de otro estudio publicado previamente, donde la ecografía había sido la principal herramienta diagnóstica y se pudo concluir que la prevalencia del DEO identificado mediante una RM de alta resolución había sido significativamente más alta que la hallada por medio de una ecografía24,25, lo que se debió a la mejor resolución de la primera y a la baja sensibilidad de la segunda.
Otro estudio retrospectivo clasificó a los diferentes tipos de anormalidades medulares asociadas a hemangiomas cutáneos del área lumbosacra. En este estudio se incluyó a niños con hemangiomas de más de 2,5cm que asociaban una disrafia medular en la RM. Veinte casos casos fueron analizados, donde en el 60% se halló una médula espinal anclada, en el 50% un lipoma medular, en el 45% hemangiomas intramedulares y en el 40% un tracto sinusal. Producto de estos resultados se realizó la recomendación de que, ante la presencia de un hemangioma cutáneo a nivel lumbosacro, se debería realizar una RM con secuencias del área de la unión toracolumbar y de la columna lumbosacra26.
La RM es la prueba diagnóstica por excelencia para diagnosticar un DEO, pero el momento en el que mejor se observará la presencia de anomalías estructurales aún no está establecido. Algunos autores consideran que, si no existe la evidencia de un tracto sinusal, ulceración o signos o síntomas neurológicos al diagnóstico, la RM podría ser pospuesta hasta los 4 a 6 meses de edad10. Cuanto mayor sea el niño al realizar la RM, se realizará un mejor estudio de la anatomía y habrá una mejor tolerancia a la sedación si es que esta fuera necesario. De acuerdo con la literatura, a los 6 meses es la mejor edad para realizar una RM diagnóstica, ya que la formación de la grasa a nivel del filum terminale se ha incrementado. Por otro lado, la ecografía se debe realizar lo antes posible, ya que no será viable una vez que los elementos espinales posteriores se hayan osificado, hecho que ocurre usualmente a los 6 meses de edad23. Por este motivo, algunos autores consideran la ecografía como una prueba diagnóstica de primera línea y la RM como una prueba a realizar únicamente si hay limitaciones o se ha hallado alguna alteración en la ecografía27.
ConclusiónEl manejo de los hemangiomas lumbosacros y perineales localizados en la línea media carecen de consenso28. Aportamos 3 casos de niños con hemangiomas en estas localizaciones y que han tenido buena evolución. En todos los casos los niños estaban neurológicamente asintomáticos; a pesar de ello, se les realizó una RM lumbar y en los 3 casos se evidenció la presencia de un lipoma a nivel del filum terminale. En uno de los pacientes se diagnosticó además una médula espinal anclada, por lo que se le realizó un tratamiento quirúrgico. Si nos basamos tanto en nuestros hallazgos, como en la revisión bibliográfica, en la evolución clínica de esta entidad, donde la sintomatología generalmente se presenta en fases tardías, así como en la utilidad de cada prueba en relación con el desarrollo del área lumbar en los pacientes pediátricos, consideramos que se debería de realizar una RM a los 6 meses de edad en todos los niños con un hemangioma lumbar o perineal, independientemente del tamaño de la lesión, la presencia o ausencia de síntomas neurológicos o los resultados de la ecografía.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.