Actualmente, existe un uso creciente de terapias biológicas para el tratamiento de múltiples enfermedades inflamatorias, incluidas las dermatológicas. Entre sus efectos adversos se incluyen las infecciones, algunas de ellas potencialmente graves1.
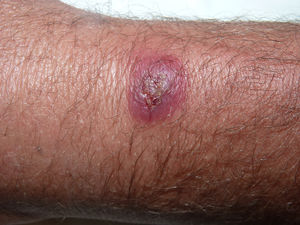
Un varón de 53 años, de profesión ganadero, con artritis psoriásica en tratamiento con leflunomida desde hacía 5 años y certolizumab desde hacía 2, consultó por una lesión asintomática de 15 días de evolución en la muñeca, que no mejoraba con claritromicina por vía oral 500 mg cada 12 h y ácido fusídico tópico durante una semana. No había tenido fiebre ni sintomatología sistémica. En la exploración presentaba un nódulo eritemato-violáceo, indurado, de 2 cm, con una costra central, en el dorso de la muñeca izquierda (fig. 1). Se tomó un cultivo con torunda de la superficie de lesión y se realizó una biopsia de piel que se envió para cultivo y estudio histopatológico.
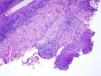
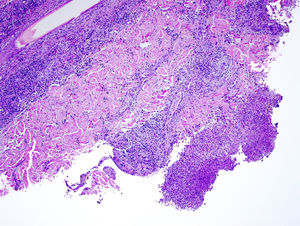
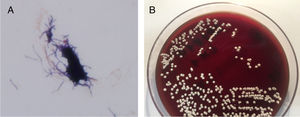
La biopsia mostró un infiltrado inflamatorio superficial y profundo predominantemente neutrofílico, formando abscesos dérmicos focales. No se evidenciaron seudoinclusiones virales. La tinción PAS y plata fueron negativas (fig. 2). El cultivo con torunda fue negativo, pero en el cultivo de piel se aisló Nocardia brasiliensis (N. brasiliensis) resistente a claritromicina y sensible a trimetoprim-sulfametoxazol (fig. 3). La analítica básica y las tomografías computarizadas (TC) pulmonar y cerebral fueron normales. Ante el diagnóstico de nocardiosis cutánea primaria localizada, se inició trimetoprim-sulfametoxazol 80/400 mg cada 12 h, previa suspensión de certolizumab, con resolución completa en 6 meses.
La nocardiosis es una infección rara que aparece más frecuentemente en pacientes inmunodeprimidos, considerada por algunos autores como una enfermedad infecciosa emergente2,3. La nocardiosis cutánea supone hasta el 25% de los casos y puede ser la puerta de entrada hacia una enfermedad diseminada4. Se produce por inoculación directa y principalmente por la especie N. brasiliensis. La forma cutánea localizada puede ser indistinguible de otras piodermitis y un tercio evoluciona a una forma linfocutánea, con formación de nódulos sobre el trayecto linfático5. El diagnóstico diferencial incluye infecciones bacterianas, como el erisipeloide, la tularemia y el carbunco; fúngicas, como la esporotricosis; víricas, como el nódulo de los ordeñadores o el nódulo de Orf; infección por micobacterias atípicas o leishmaniasis. Existe una forma secundaria producida por siembra hematógena desde otro foco, que puede asemejarse a las formas primarias, causando una importante morbimortalidad. El diagnóstico se realiza mediante cultivo tomado por métodos invasivos como la biopsia o el aspirado de pus. Es importante avisar a los microbiólogos ante la sospecha clínica para cultivar la muestra en medios específicos6. Es recomendable realizar un antibiograma ya que existen distintos perfiles de sensibilidad entre especies7. La histopatología muestra cambios inespecíficos y ocasionalmente la tinción de plata permite ver los microorganismos5,6. Se debe descartar la enfermedad sistémica en los pacientes con nocardiosis cutánea mediante TC pulmonar y cerebral, especialmente en inmunodeprimidos6.
El TNF-α desempeña un importante papel en la inmunidad frente a patógenos intracelulares como la Nocardia sp.2. Se han descrito únicamente 11 casos de nocardiosis en pacientes con anti-TNF, 3de ellos en forma de nocardiosis cutánea primaria2-4,8, y ninguno asociado a certolizumab. Singh et al. describieron el caso de un paciente de 45 años con enfermedad de Crohn tratado con prednisona e infliximab8. Ali et al. publicaron el caso de un paciente de 61 años con enfermedad de Crohn en tratamiento con infliximab2. En ambos casos, la especie no pudo ser identificada. Fabre et al. describieron el caso de un paciente de 70 años con artritis reumatoide en tratamiento con infliximab, metotrexato y corticoides, que desarrolló nocardiosis cutánea primaria por Nocardia otitidiscaviarum4. En ningún caso se presentaron síntomas sistémicos ni se demostró enfermedad diseminada. Todos tuvieron una evolución favorable tras la retirada del anti-TNF y el inicio de trimetoprim-sulfametoxazol2,8, u ofloxacino y clindamicina4. A pesar de que la leflunomida se ha asociado con el desarrollo de infecciones por patógenos intracelulares, hasta donde sabemos, no se han descrito casos de nocardiosis. En comparación con otros fármacos antirreumáticos modificadores de enfermedad, los anti-TNF muestran mayor riesgo de desarrollo de infecciones de piel y partes blandas9, lo que unido a la cronología de los hechos nos lleva a considerar al certolizumab como principal condicionante del cuadro actual de nuestro paciente.
No existe actualmente evidencia suficiente para recomendar una pauta farmacológica y una duración concretas, aunque se considera de elección el trimetoprim-sulfametoxazol durante 3-12 meses, según el estado inmunológico del paciente, y en caso de alergia se recomienda realizar una desensibilización3. Las formas localizadas se pueden extirpar quirúrgicamente para acortar la duración del tratamiento10. Se recomienda la suspensión de los fármacos inmunosupresores y, si no es posible, mantenerlos a la mínima dosis. Si no se produce una mejoría en 2semanas se deben sospechar resistencia, mala penetración al tejido o necesidad de drenaje quirúrgico. Es importante resaltar que la sospecha clínica es fundamental para un diagnóstico y un tratamiento precoz, así como para la retirada temprana del fármaco anti-TNF3,6.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al Dr. Daniel Tena Gómez, del Servicio de Microbiología, a los Dres. Itziar Eraña Tomás y Jesús Cuevas Santos, del Servicio de Anatomía Patológica, y al Dr. Esteban Martín Echevarría, del Servicio de Medicina Interna del Hospital Universitario de Guadalajara, por su contribución al diagnóstico del paciente y a la redacción del manuscrito.