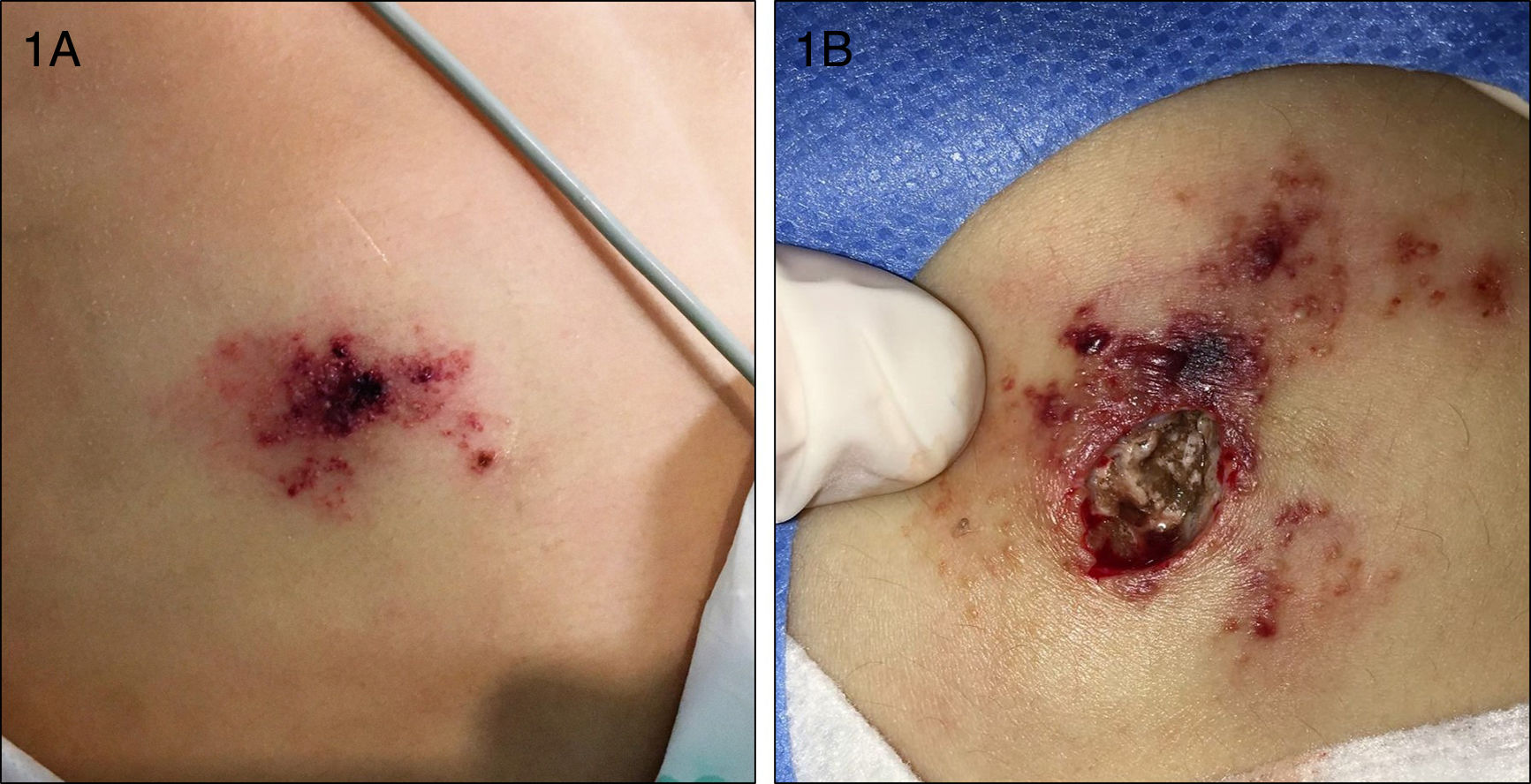
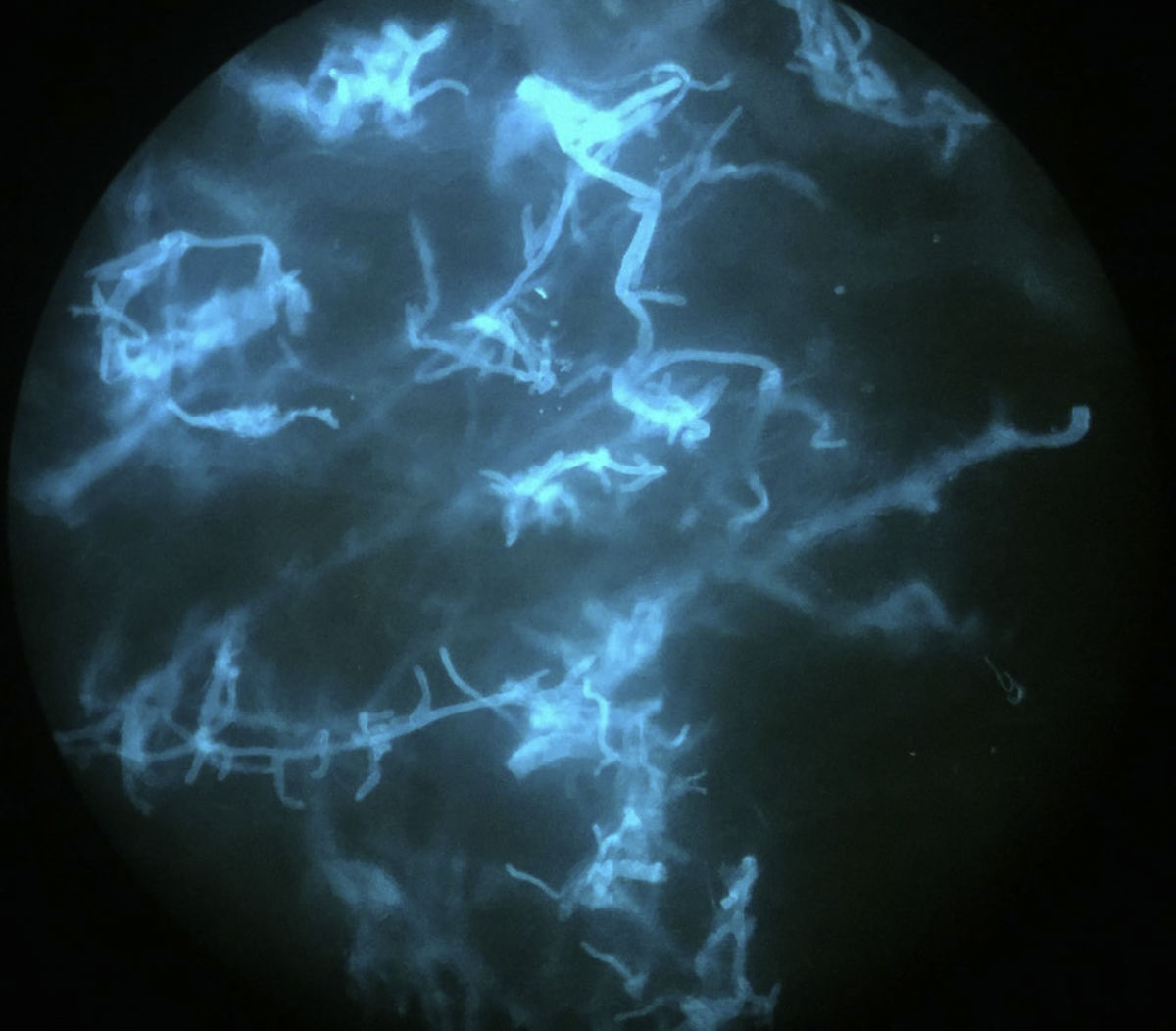
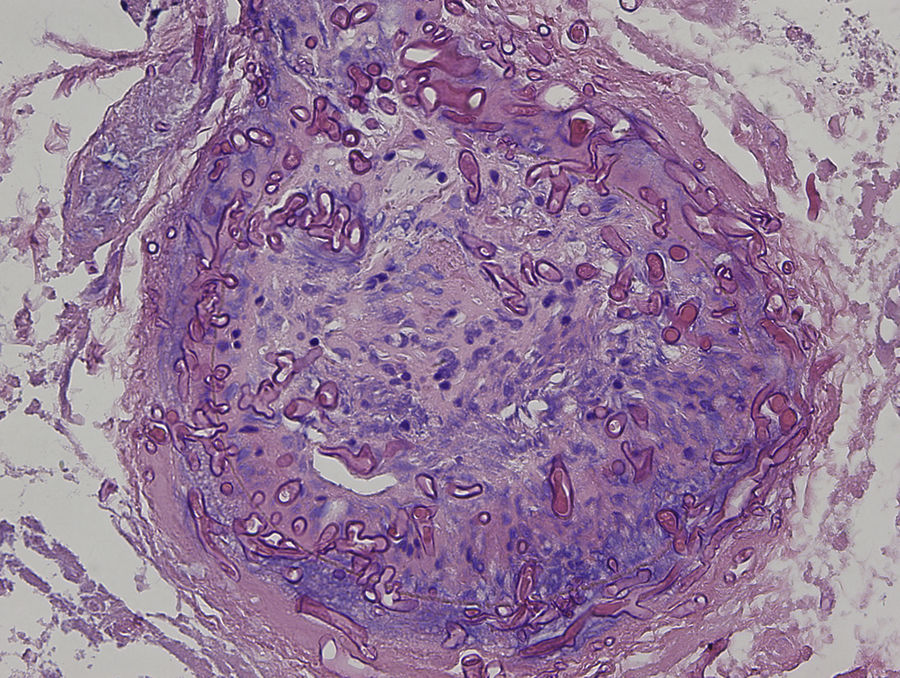
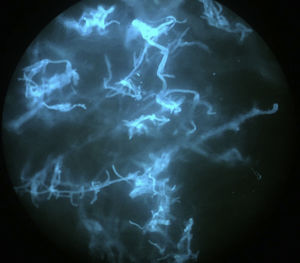
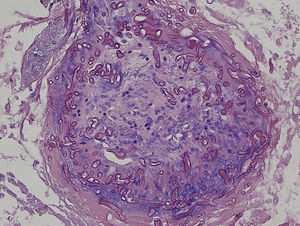
Una niña de 8 años, con antecedentes personales de una encefalopatía epileptiforme grave, ingresó en la unidad de cuidados intensivos pediátricos por un cuadro de estatus epiléptico con disminución del nivel de conciencia, para el que se instauró tratamiento con anticonvulsivantes y corticoides sistémicos. A las 2 semanas del ingreso, fue valorada por el servicio de dermatología por unas lesiones en el abdomen de pocas horas de evolución. En la exploración física se observaban unas pápulas y seudovesículas eritematosas y purpúricas que se agrupaban de manera irregular sobre una base eritematosa con un centro necrótico (fig. 1A). A la palpación, presentaba una placa infiltrada de consistencia dura subyacente que abarcaba un área mayor que la de las lesiones visibles. Se solicitó una ecografía en la que se observó una masa mal definida, con aumento de la ecogenicidad, que afectaba al tejido subcutáneo, compatible con cambios inflamatorios. Dada la evolución aguda del cuadro junto al hallazgo de la masa subyacente, se decidió realizar una biopsia profunda. Durante su realización se observó cómo la grasa presentaba un aspecto putrefacto y maloliente (fig. 1B) sugestivo de una infección necrótica por lo que se decidió enviar una muestra para estudio microbiológico, donde se solicitó una observación directa con la técnica de calcoflúor y un cultivo para hongos. La observación directa reveló la presencia de numerosas hifas anchas, ramificadas y no septadas, compatibles con una mucormicosis (fig. 2). Se realizó de forma precoz una extirpación quirúrgica amplia junto con la instauración de anfotericina B liposomal y la retirada gradual de los corticoides sistémicos. En el estudio histopatológico, se observó una intensa necrosis dérmica y numerosas estructuras fúngicas que obstruían los vasos sanguíneos (fig. 3). Finalmente, la confirmación diagnóstica vino dada por el cultivo, donde se aisló por el método de espectrometría de masas MALDI-TOF (desorción/ionización por láser asistida por matriz, extracción con etanol-ácido fórmico)1 un Rhizopus arrhizus (R. arrhizus). Se realizó un estudio de extensión que resultó ser negativo, por lo que finalmente la paciente fue diagnosticada de una mucormicosis cutánea primaria por R. arrhizus. Dada la instauración precoz del tratamiento, la paciente evolucionó de manera favorable, con una mejoría progresiva del cuadro clínico, sin asociar nuevas lesiones ni afectación de otros órganos.
La mucormicosis es una infección fúngica oportunista, caracterizada por una la rápida progresión, fulminante, causada por hongos del orden de los Mucorales. Los géneros más frecuentemente aislados son Rhizopus, Mucor y Rhizomucor2. Existe controversia sobre el término más adecuado para referirse a este grupo de infecciones, mucormicosis o zigomicosis, aunque los estudios moleculares apoyan que el término mucormicosis es el más apropiado3.
Existen diferentes formas clínicas, la más frecuente es la rinocerebral, seguida de la pulmonar, gastrointestinal, cutánea y diseminada. La forma cutánea (10-19% casos) se desarrolla por la inoculación directa de las esporas en la dermis o por contacto directo de la piel con material contaminado4. Está asociada a lesiones traumáticas (70%), intervenciones quirúrgicas (15%), quemaduras (3%) y también, en el caso de infecciones nosocomiales, con el contacto de material contaminado como sábanas5, vías intravenosas, adhesivos6 o depresores de madera7.
Suele desarrollarse en pacientes inmunosuprimidos, la mayoría de los casos se han descrito en pacientes hematológicos y con alteraciones metabólicas. En el caso de nuestra paciente, se encontraba en tratamiento con corticoides intravenosos a dosis altas por el cuadro neurológico de base.
La clínica típica consiste en una placa eritematosa, edematosa con ulceración central, que progresa rápidamente pudiendo afectar al tejido subcutáneo, músculo y hueso8. Existen formas de presentación atípica, entre ellas se encuentra una forma con lesiones de aspecto eccematoso, como el caso de nuestra paciente6,9.
El diagnóstico debe realizarse de manera rápida y para ello es necesario tener una alta sospecha clínica, sobre todo en aquellos casos de presentación más atípica, y realizar técnicas de diagnóstico precoz como la observación directa con KOH o tinción de calcoflúor. Las hifas de los Mucorales son características, consisten en hifas anchas (5-15μm de diámetro), septadas y ramificadas en ángulo de 45°, que ayudan a realizar un diagnóstico presuntivo e instaurar el tratamiento de forma precoz. El cultivo microbiológico puede tardar varios días y es el diagnóstico definitivo10.
El tratamiento de elección consiste en un desbridamiento quirúrgico amplio y la instauración de antifúngicos sistémicos, de elección, la anfotericina B liposomal (5-10mg/kg/día tanto en niños como en adultos). Una vez estabilizado el paciente, se podría asociar o tratar únicamente con posaconazol o isavuconazol oral11,12. El tiempo de tratamiento no está claramente establecido, suele durar semanas, hasta que se haya logrado una resolución clínica del cuadro y no existan síntomas ni signos de infección.
La mortalidad asociada a la mucormicosis cutánea primaria es del 4-10% y se ha descrito que solo el 3% de los casos evolucionan a una infección diseminada, sobre todo en pacientes con factores de riesgo; en estos últimos casos, la mortalidad aumenta a un 83-94%4.
El caso ilustra la importancia de reconocer y realizar un diagnóstico precoz de la mucormicosis cutánea, para poder instaurar el tratamiento adecuado también de manera rápida, lo que supone un importante factor de buen pronóstico en la evolución de este cuadro infeccioso.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.