Las melanocitosis dérmicas se caracterizan por la presencia de melanocitos dendríticos con abundante pigmento en su citoplasma a nivel de la dermis, sin proliferación melanocítica en la unión dermoepidérmica. Además de las variantes morfológicas clásicas, entre las que se encuentran el nevo azul, la mancha mongólica, el nevo de Ota o el nevo de Ito, existen variantes atípicas, que no se adaptan a las formas anteriores. Se observan con frecuencia en asiáticos y pueden estar presentes desde el nacimiento o aparecer de manera tardía en la adolescencia o la edad adulta1. A continuación se presenta un caso de melanocitosis dérmica adquirida de la espalda en un paciente con psoriasis.
Se trata de un varón de 39 años de edad y nacionalidad peruana, con psoriasis en placa diagnosticada en el año 2008. En enero de 2011, acudió a nuestro servicio por un brote extenso de psoriasis, que se controló tras tratamiento con metotrexato oral junto con calcipotriol y betametasona tópica durante 4 meses.
El paciente consultó de nuevo en julio de 2014 por una exacerbación leve de su enfermedad, que se resolvió con un ciclo corto de calcipotriol y betametasona pomada.
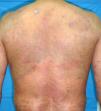
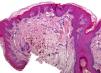
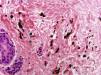
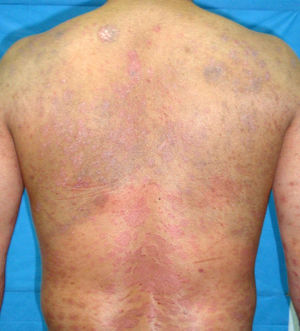
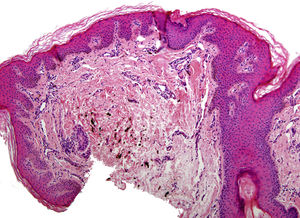
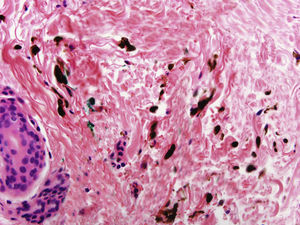
En el examen físico, además de sus placas de psoriasis, se objetivaron múltiples máculas de coloración azul-grisácea, de distribución parcheada, localizadas en la región dorsal superior y media, no presentes en los exámenes clínicos previos (fig. 1). Se descartó la presencia de lesiones similares en otras localizaciones. Se realizó un estudio histopatológico que mostró en la epidermis acantosis y papilomatosis. A nivel de la dermis media, se observaron células fusiformes con pigmento melánico distribuidas entre los haces de colágeno (figs. 2 y 3). Se llevó a cabo estudio inmunohistoquímico que evidenció positividad nuclear con SOX-10. No se pudo evaluar la expresión de HMB-45 o Melan A por la marcada presencia de melanina citoplásmica. Basándonos en los hallazgos clínicos, anatomopatológicos e inmunohistoquímicos se estableció el diagnóstico de melanocitosis dérmica.
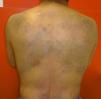
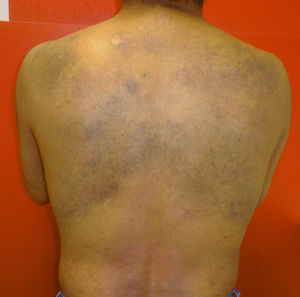
En octubre de 2014, presentó un nuevo brote de psoriasis de mayor gravedad, que requirió de ciclosporina oral, observándose una excelente respuesta clínica a los 2 meses de tratamiento. En esta ocasión, al examinar la región dorsal, se pudo comprobar la progresión de la melanocitosis dérmica, con una mayor superficie cutánea afecta y mayor intensidad de la pigmentación (fig. 4).
Las melanocitosis dérmicas fueron descritas en el año 1977 por Mevorah et al.2. Son un grupo de entidades caracterizadas histopatológicamente por la presencia de melanocitos dendríticos a nivel dérmico y clínicamente por la existencia de máculas azul grisáceas3. Se postula que pueden producirse por el descenso de melanocitos desde la epidermis o el bulbo piloso hacia la dermis o por la reactivación de melanocitos que habrían quedado latentes en la dermis por una alteración durante el proceso de migración desde la cresta neural hacia la epidermis1,4,5. Además, factores genéticos podrían estar involucrados en la etiopatogenia de las melanocitosis dérmicas y esto estaría fundamentado por la mayor incidencia observada en la población japonesa y la existencia de casos familiares6,7. Se ha sugerido que distintos desencadenantes pueden producir la reactivación: radiación solar, inflamación local, traumatismos, medicamentos o terapia hormonal con estrógenos y/o progesterona, entre otros3. Además, recientemente se ha descrito la aparición y progresión de lesiones de melanocitosis dérmica en pacientes con leucemia mieloide crónica y tumores estromales gastrointestinales tratados con imatinib8.
La presencia de melanocitos latentes y la asociación con determinados desencadenantes se podría sustentar por la observación de melanocitos dérmicos en zonas de piel normal adyacentes a la zona pigmentada por la melanocitosis6.
También han sido descritas melanocitosis dérmicas en ausencia de factores de reactivación. Ríos-Martín et al. describieron una paciente de 49 años de edad que presentó una mácula gris azulada adquirida en la región dorsal derecha sin ningún factor claramente identificado3.
Por otra parte, se ha destacado la importancia que desempeña en la etiopatogenia, la interacción entre los melanocitos y las fibras colágenas y elásticas. Los estudios ultraestructurales han permitido objetivar la presencia de una vaina extracelular constituida por dichas fibras y que rodea a los melanocitos dérmicos. Se ha demostrado que esta vaina desaparece en la mancha mongólica involucionada pero persiste en las melanocitosis dérmicas adquiridas7.
Con respecto a la distribución anatómica de las melanocitosis dérmicas atípicas, la misma es variable. Varios autores han reportado casos de localizaciones en la región dorsal7,9, extremidades10, manos4,5, y nariz10, entre otras.
Dos autores han comunicado casos de pacientes con psoriasis que desarrollaron melanocitosis dérmicas, como nuestro paciente, uno de ellos tras tratamiento con PUVA6 y otro tras terapia con infliximab11. En el caso de nuestro paciente, la melanocitosis dérmica se objetivó en julio de 2014, aunque pudo haberla desarrollado antes, pues no hubo seguimiento tras el brote del 2011 que fue tratado con metotrexato oral y calcipotriol con betametasona tópica.
Un diagnóstico diferencial de importancia en nuestro paciente, dado el antecedente de psoriasis en placa en la zona de la melanocitosis, es la hiperpigmentación postinflamatoria. Sin embargo en la histopatología de esta última se observa hiperpigmentación de la capa basal y melanófagos en la dermis, mientras que en las melanocitosis dérmicas adquiridas se observa predominio de melanocitos dispersos en la dermis reticular, de morfología característica y, que en ocasiones pueden estar acompañados de melanófagos1,12.
Nuestro paciente quizá tuviera una predisposición genética y puede que ya hubiera melanocitos dérmicos en esa área, sin embargo la acentuación tras los brotes de psoriasis y la distribución parcheada sobre todo en espalda, respetando mucosas, hace pensar que quizá la inflamación sea un factor implicado en la patogenia de este infrecuente proceso.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Se agradece al paciente, cuyas imágenes se muestran en el trabajo, su aceptación por escrito a que se publiquen.