La histoplasmosis es una micosis sistémica causada por el hongo dimorfo Histoplasma capsulatum (H. capsulatum). Este entra en el organismo a través del tracto respiratorio en forma de microconidias, que a nivel pulmonar se transforman en elementos levaduriformes intracelulares, y luego se diseminan por vía hematógena. La primoinfección suele ser asintomática y autorresolutiva. Algunos pacientes desarrollan una enfermedad grave con compromiso respiratorio agudo o crónico. Los pacientes inmunosuprimidos, principalmente aquellos con alteración de la inmunidad celular, pueden presentar una enfermedad diseminada con compromiso mucocutáneo proteiforme, con pápulas, nódulos, gomas o úlceras de fondo granulomatoso. Se comunican 3 casos clínicos de pacientes inmunosuprimidos no VIH, con infección por H. capsulatum, en quienes el diagnóstico a partir de las lesiones cutáneas resultó fundamental para el inicio precoz del tratamiento.
Histoplasmosis is a systemic mycosis caused by the dimorphous fungus Histoplasma capsulatum (H. capsulatum). The fungus enters the body through the respiratory tract in the form of microconidia, which are transformed into intracellular yeast-like structures in the lungs before disseminating hematogenously. Primary infection is usually asymptomatic and self-resolving. Some patients develop severe disease with acute or chronic respiratory involvement. Immunosuppressed patients, mainly those with altered cellular immunity, may have disseminated disease with variable mucocutaneous involvement characterized by papules, nodules, gummas, or ulcers with a granulomatous base. We report the case of 3 HIV-negative patients infected by H capsulatum in whom diagnosis based on the skin lesions proved essential for early initiation of treatment.
La histoplasmosis es una micosis sistémica causada por el hongo dimorfo Histoplasma capsulatum (H. capsulatum), el cual entra en el organismo por la inhalación de microconidias que son fagocitadas por los macrófagos alveolares, donde se transforman en elementos levaduriformes y se diseminan por vía hematógena. La inmunidad adaptativa mediada por células favorece la activación de los macrófagos y la formación de granulomas epitelioides para controlar la infección1,2. En los pacientes inmunosuprimidos esta respuesta no se presenta y la infección compromete diversos órganos. Se comunican 3 casos de pacientes inmunosuprimidos no VIH, con infección por H. capsulatum, en quienes el diagnóstico a partir de las lesiones cutáneas resultó fundamental para el inicio precoz del tratamiento.
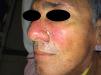
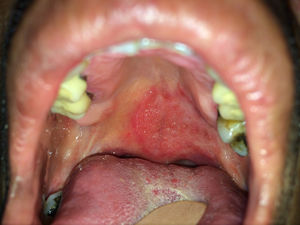
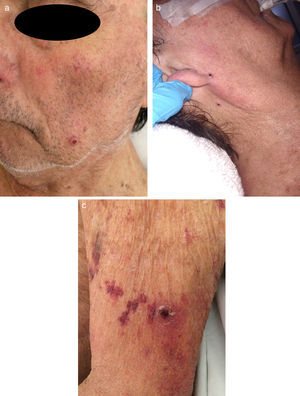
Casos clínicosCaso 1Un varón de 54 años consultó por fiebre, astenia, disnea de medianos esfuerzos y lesiones mucocutáneas de 3 meses de evolución. En la exploración presentaba una placa eritematosa, de consistencia dura-elástica y límites difusos, que comprometía el dorso nasal y la región malar izquierda, sobre la cual asentaba una úlcera redondeada con fondo fibrinoso, dolorosa (fig. 1). En el paladar blando presentaba una úlcera bien delimitada con fondo granulomatoso, de 2cm de diámetro (fig. 2). El laboratorio evidenció hemoglobina 14g/dl, leucocitos 5.540/mm3 y recuento bajo de linfocitos TCD4 (78 cél./μl); plaquetas 234.900 /mm3, hepatograma y función renal normal, prueba de tuberculina negativa, pruebas serológicas para VIH, hepatitis C y B, y VDRL negativas. El proteinograma electroforético resultó normal y los anticuerpos IgM para virus de Epstein-Barr, herpes 6, citomegalovirus y parvovirus B19, y virus HTLV 1 fueron negativos. En la tomografía computarizada (TC) de tórax, abdomen y pelvis se objetivaron infiltrados micronodulillares pulmonares bilaterales, adenopatías mediastinales e hiperplasia de ambas glándulas suprarrenales. El examen microscópico directo de las lesiones con tinción de Giemsa constató levaduras intracitoplasmáticas con tinción de predominio polar. La histopatología reveló histiocitos y células gigantes multinucleadas de tipo Langhans en la dermis, con levaduras intrahistiocitarias. Los cultivos de piel resultaron positivos para H. capsulatum. Realizó tratamiento con anfotericina liposomal (3mg/kg/día) durante 10 días. Continuó tratamiento ambulatorio con itraconazol 400mg/día durante un año, con resolución del cuadro clínico. Se descartó infección por VIH con pruebas seriadas. Se efectuaron estudios de autoanticuerpos y hemogramas seriados que no evidenciaron enfermedades inmunológicas o hematológicas. Sobre esta base, se llegó al diagnóstico de linfopenia idiopática.
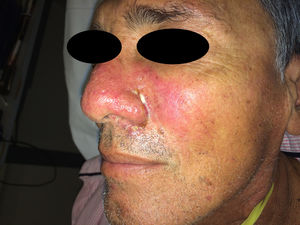
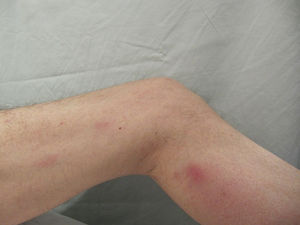
Un varón de 57 años, trasplantado cardíaco por miocardiopatía dilatada, en tratamiento con micofenolato mofetilo 2 g/día y meprednisona 8mg/día; consultó por fiebre, pérdida de peso y tos de 15 días de evolución. Presentaba múltiples nódulos eritematosos de 1cm de diámetro, dolorosos, localizados en las extremidades inferiores (fig. 3). Las pruebas serológicas para VIH, hepatitis B y C fueron negativas. La TC de tórax mostró un infiltrado algodonoso en lóbulo medio derecho. El estudio histopatológico y los cultivos fueron positivos para H. capsulatum. Recibió tratamiento con itraconazol 400mg/día durante un año, con controles clínicos bimensuales y resolución del cuadro clínico.
Caso 3Un varón de 75 años, trasplantado hepático por colangitis esclerosante primaria, en tratamiento con metilprednisona 4mg/día, tacrolimús 3mg cada 12 h y ácido micofenólico 360mg cada 12 h. Consultó por fiebre y deterioro sensorial. Presentaba múltiples pápulas purpúricas, redondeadas, de 2 a 4mm, con umbilicación central, localizadas en rostro, abdomen y miembros (fig. 4). La TC de tórax mostró infiltrados micronodulillares bilaterales. La TC de cerebro y el estudio de líquido cefalorraquídeo fueron normales. Las pruebas serológicas para VIH, hepatitis B y C fueron negativas. El extendido directo con tinción de Giemsa, el cultivo y el estudio histopatológico de piel revelaron la presencia de H. capsulatum (fig. 5). Se inició anfotericina liposomal (5mg/kg/día); sin embargo, 4 días después presentó disfunción orgánica múltiple y falleció.
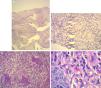
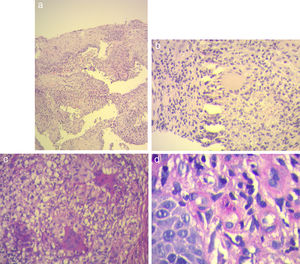
a) Hematoxilina y eosina 10×: presencia de histiocitos y células gigantes multinucleadas de tipo Langhans en la dermis. b) Hematoxilina y eosina 40×: célula gigante multinucleada de Langhans. c) Coloración de PAS 40×: presencia de múltiples células gigantes multinucleadas. d) Coloración de PAS 100×: levaduras intrahistiocitarias.
La infección por H. Capsulatum, que presenta 2 variedades patógenas en el hombre var. duboisii y var. Capsulatum, presentes en África y América, respectivamente, constituye la micosis profunda más prevalente en países endémicos2,3. En Estados Unidos y América Latina se han comunicado diversos casos donde se destaca la presencia de las formas diseminadas en pacientes inmunosuprimidos, de los cuales el 70 al 90% presentan infección por VIH4,5. Algunos casos han sido comunicados en países de África, Asia y Europa, con lo cual la histoplasmosis se considera una infección de distribución mundial6.
La exposición primaria a H. capsulatum se presenta en la mayor parte de los pacientes de forma asintomática o con síntomas inespecíficos y sigue un curso autorresolutivo2-7. Las formas diseminadas ocurren en pacientes con alteración de la inmunidad mediada por células, tales como pacientes con VIH con recuento de CD4 menor a 100 cél./μl7, enfermedades oncohematológicas, trasplantados de órganos sólidos o de células hematopoyéticas, en tratamiento con inmunosupresores o antagonistas del factor de necrosis tumoral, y deficiencias congénitas de células T1,6. Dos de nuestros pacientes recibían inmunosupresores por trasplante de órgano sólido y al primer paciente se le realizó el diagnóstico de linfopenia idiopática de linfocitos T CD4, al descartarse otros cuadros tanto infecciosos como neoplásicos causales de esta inmunodeficiencia.
Los síntomas de la enfermedad diseminada incluyen síntomas constitucionales, organomegalias, adenopatías generalizadas, afección pulmonar y/o hepática, compromiso de la médula ósea y la glándula suprarrenal. Del 5 al 10% de los pacientes tienen compromiso del sistema nervioso central2,3,8. En Latinoamérica el compromiso cutáneo se presenta en el 38 al 85% de los pacientes con sida, frecuencia mayor que la observada en el resto del mundo la cual corresponde a 10-25% de los casos. Se considera que esto se debe a las diferentes especies filogenéticas de H. capsulatum (clase 5 y 6), que existen en esta región2,9. Las lesiones cutáneas pueden ser primarias y desarrollarse a través de la inoculación directa del hongo en la piel (muy infrecuente) o secundarias a su diseminación hematógena. Se caracterizan por su marcado polimorfismo y pueden presentarse como pápulas, placas, pústulas, nódulos, erosiones, lesiones moluscoides o acneiformes2,3,10. A nivel de las mucosas, se presenta con úlceras de aspecto granulomatoso, localizadas en la lengua, el paladar, la mucosa bucal y gingival, y con menor frecuencia en laringe y el glande1,9,10. En el primer paciente se observaron lesiones ulceradas de aspecto granulomatoso y en los otros 2 casos se observaron lesiones nodulares y moluscoides múltiples y diseminadas.
El diagnóstico puede realizarse por microscopia directa utilizando tinciones de Giemsa o metenamina de plata, detección de antígenos en suero y serologías para la búsqueda de anticuerpos específicos por técnica de ELISA11. El aislamiento del hongo por medio del cultivo de tejido afectado es el gold standard para el diagnóstico; sin embargo, requiere el uso de instalaciones y prácticas correspondientes a los microorganismos con nivel de bioseguridad 311,12. La histopatología revela la presencia de células gigantes multinucleadas y granulomas con o sin necrosis de caseificación, y la presencia de levaduras en el interior de los macrófagos, los cuales son evidentes con tinción de ácido peryódico de Schiff (PAS), metenamina de plata o Gomori-Grocott. La prueba epicutánea de histoplasmina se utiliza para estudios epidemiológicos pero no es útil para el diagnóstico de la enfermedad6,9. Otro método diagnóstico incluye la detección de ADN por técnicas de PCR, que presentan una sensibilidad y especificidad diagnóstica cercanas al 90%, y son de utilidad en pacientes con inmunosupresión grave4,12. En nuestros 3 casos se obtuvo el aislamiento de H. capsulatum en los cultivos de piel.
La anfotericina B liposomal es el fármaco de elección en el inicio del tratamiento en casos con compromiso sistémico13. En el tratamiento por vía oral se utilizan los compuestos azólicos. Actualmente, el itraconazol es de elección, se administra en dosis de 400mg/día durante al menos un año y se debe realizar medición periódica de la concentración sanguínea hasta alcanzar valores entre 1 a 2 μg/ml, para reducir el riesgo de recaídas11,14. Otros triazólicos de reciente desarrollo, como el voriconazol y el isavuconazol, han demostrado acción in vitro contra el H. capsulatum, similar al itraconazol. Sin embargo, su uso se ha reservado a un pequeño número de pacientes con histoplasmosis diseminada que no toleran otra terapéutica, ya que las interacciones medicamentosas con otros fármacos de uso crónico son frecuentes13,15 y requieren más estudios que demuestren sus ventajas sobre los otros fármacos utilizados en la actualidad15.
ConclusiónLa histoplasmosis es una micosis sistémica que debe ser tenida en cuenta como diagnóstico diferencial en pacientes con lesiones cutáneas indicativas, incluso en países no endémicos teniendo en cuenta el alto flujo de inmigrantes. Es necesario realizar una adecuada historia clínica en donde queden registrados los desplazamientos recientes y las actividades realizadas, principalmente en aquellos pacientes inmunosuprimidos, para realizar un diagnóstico e instaurar un tratamiento oportuno y adecuado.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.