La enfermedad descompresiva (ED) es un cuadro clínico caracterizado por la aparición de burbujas de gas inerte, en distintas localizaciones del organismo, ocasionadas por las modificaciones en la solubilidad de estos gases ante los cambios en la presión que se registran durante la inmersión1.
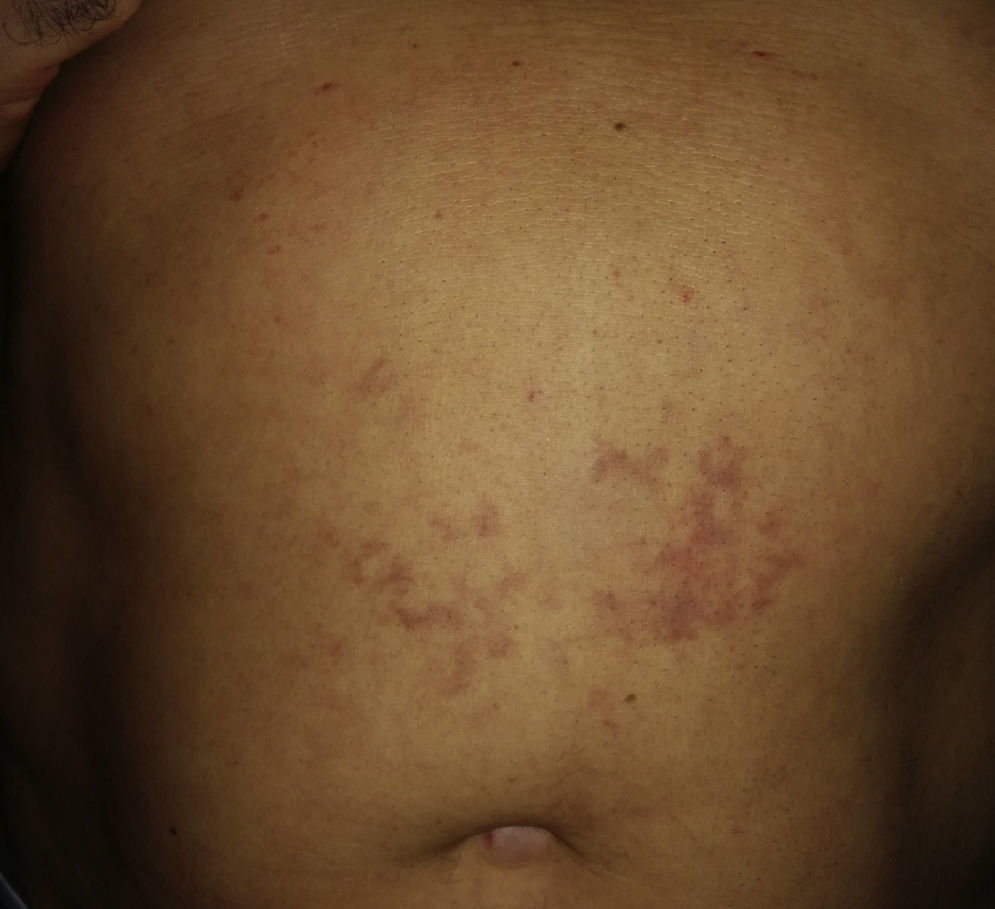
Varón de 55 años de edad sin antecedentes personales o familiares de interés. Acude a la consulta con una erupción levemente pruriginosa que apareció horas después de haber practicado submarinismo de forma recreativa. A la exploración presentaba una erupción macular de aspecto purpúrico-violáceo en el tronco, que se realzaba en decúbito supino (fig. 1). La zona no mostraba crepitación. Se realizó una ecografía cutánea de la zona afectada que no mostró hallazgos significativos en dermis ni hipodermis. Sospechando una ED, realizamos una ecocardiografía que fue diagnóstica de foramen oval permeable de 9mm de diámetro, uno de los factores predisponentes de esta entidad. La ausencia de cualquier otra sintomatología, la anamnesis detallada y los hallazgos de la ecocardiografía fueron decisivos para hacer el diagnóstico de ED leve. Por la ausencia total de cualquier otra sintomatología, la negativa del paciente para adoptar ninguna otra medida y la mejoría clínica progresiva, se decidió seguir una actitud expectante y tratamiento sintomático sin realizar una biopsia cutánea. En la actualidad, el paciente está asintomático tras 2 semanas de evolución.
La ED se explica porque durante la inmersión aumenta la presión ambiente y se incrementa la presión parcial de los gases respirados (Ley de Dalton), con lo que se establece un gradiente de presión cuyo resultado es la acumulación de gases que permanecerían disueltos en el organismo, especialmente el nitrógeno1. Al retornar a superficie, se invierte el sentido del gradiente produciéndose una sobresaturación de gas en el organismo. Esta, cuando supera cierto grado, propicia la formación de burbujas en diferentes localizaciones. Estas burbujas desencadenan una serie de respuestas que van a dificultar aun más la eliminación del gas, al favorecer la agregación plaquetaria, aumentar la permeabilidad y la vasoconstricción capilar. Existen una serie de factores predisponentes como son el ejercicio físico intenso antes, durante y después de la inmersión; el buceo en aguas frías (por la vasoconstricción que produce); hallazgos malformativos asociados, especialmente el foramen oval permeable2 que puede estar presente hasta en el 40% de la población de manera asintomática (como en nuestro caso); comunicaciones arteriovenosas o cualquier otra alteración cardiocirculatoria; inmersiones sucesivas entre los 10min a 12h posteriores al primer episodio; obesidad por la mayor solubilidad del nitrógeno en el tejido adiposo; las exposiciones hipobáricas tras la inmersión, el sexo femenino y practicar inmersiones con escasa cadencia.
Se distinguen 2 variantes clínicas de ED. La tipo I, como la de nuestro caso, menos grave y caracterizada por la afectación cutánea en forma de erupción maculo-papulosa de aspecto purpúrico (en cuyo diagnóstico diferencial hay que contemplar las erupciones cutáneas de causa alérgica), artralgias o edemas. La tipo II más grave, con afectación neurológica, respiratoria y/o cardiocirculatoria que va a requerir un rápido diagnóstico y tratamiento del paciente pues, en este caso, una rápida actuación puede suponer una reducción importante de la morbimortalidad1,3–6.
El tratamiento de soporte básico, en los casos de mayor gravedad, es el traslado a una cámara hiperbárica con O2 al 100%, medida que no debe retrasar la realización de pruebas complementarias (hemograma, bioquímica completa, gasometría, electrocardiograma [ECG] o radiografía de tórax)1,6,7. Puede ser necesario administrar fluidoterapia con suero fisiológico para tratar los estados de hipovolemia, así como antiagregantes para contrarrestar los fenómenos de agregación plaquetaria que propicia. Además, se deberán tratar otras complicaciones que puedan desarrollarse1. En los casos leves, como el que presentamos, el tratamiento es sintomático siempre y cuando se haya descartado la implicación de otros órganos, tras haber realizado las pruebas complementarias oportunas.
Concluimos que las manifestaciones cutáneas de la ED pueden ser el primer síntoma de una serie de acontecimientos asociados a una elevada morbimortalidad, especialmente si retrasamos la adopción de una serie de medidas diagnóstico-terapéuticas. Por tanto, la escasez de referencias en la literatura a esta manifestación cutánea de la ED no debe menospreciar la importancia que puede llegar a tener.
A Rosa Taberner por su asesoramiento.