Conocer, desde la perspectiva del paciente, los desencadenantes de la dermatitis atópica (DA), el grado de control percibido y el cumplimiento de las indicaciones médicas y su calidad de vida relacionada con la salud (CVRS).
Pacientes y métodosEstudio epidemiológico, transversal, multicéntrico incluyendo pacientes adultos (>16 años; n=125) y pediátricos (entre 2-15 años; n=116) con DA de intensidad moderada-grave, más de 12 meses de evolución y con episodios de lesiones activas moderados-graves (escala de evaluación global del investigador [IGA]>2). Se analizaron los desencadenantes informados por los pacientes, el cumplimiento de las recomendaciones y el tratamiento farmacológico (TF), las diferencias en CVRS y el control percibido (U de Mann-Whitney) según la gravedad de la DA (índice SCORAD-SCORing Atopic Dermatitis).
ResultadosLos desencadenantes más frecuentes fueron: cosméticos, ropa, ácaros, detergentes/jabones y cambios de temperatura. El 47,2% de los pacientes adultos y el 39,7% de los pediátricos no aplicaban el TF desde el inicio del episodio. El TF, la hidratación y los consejos médicos de cuidado fueron las recomendaciones más seguidas. El 41,6 y el 27,6% (adultos y pediátricos, respectivamente) consideraba que su grado de control era insuficiente y se asoció con la gravedad de la DA en adultos (p=0,014).
ConclusionesEl grado de control actual de la DA es mejorable, especialmente en adultos. Aunque los pacientes indican seguir las recomendaciones médicas, un porcentaje significativo no aplica correctamente los tratamientos. Parece necesario potenciar la educación sobre la enfermedad y su manejo para mejorar el grado de control y potenciar su CVRS.
To analyze the triggers of atopic dermatitis (AD), adherence to medical recommendations, disease control, and health-related quality of life (HRQOL) from the patient's perspective.
Patients and methodsThis was a multicenter, cross-sectional, epidemiological study with the participation of adults (age >16 years; n=125) and children (age, 2-15 years, n=116). Patients had a history of at least 12 months of moderate to severe AD with a moderate to severe flare (Investigator Global Assessment score>2) at the time of recruitment. The Mann-Whitney U test was used to evaluate relationships between disease severity, determined according to the Scoring in Atopic Dermatitis index, and triggers reported by patients, adherence to recommendations and pharmacological therapy, HRQOL, and patient-perceived control.
ResultsThe most common triggers were cosmetic products, clothing, mites, detergents/soaps, and changes in temperature. In 47.2% of adults and 39.7% of children, pharmacological therapy was not initiated at flare onset. Adherence was highest to pharmacological therapy, skin moisturizing, and medical care recommendations. Disease control was considered insufficient by 41.6% of adults and 27. 6% of pediatric patients and, in adults, this was associated with the severity of AD (P=.014).
ConclusionsThe therapeutic control of AD is susceptible to improvement, especially in adults. Although patients state that they follow medical recommendations, a significant percentage of patients do not apply recommended treatments correctly. Better education about the disease and its management would appear to be necessary to improve disease control and HRQOL.
La dermatitis atópica (DA) o eczema atópico es una enfermedad inflamatoria crónica de la piel de aparición temprana en la edad infantil, que afecta en la actualidad a entre el 7 y el 20% de los niños y entre el 2 y el 7% de los adultos1–3. Aunque existen evidencias de una gran variabilidad geográfica, parece que la incidencia y prevalencia de esta enfermedad se han incrementado en los últimos años3,4. Como es sabido, la sintomatología de la DA se caracteriza por prurito intenso, sequedad en la piel y lesiones cutáneas que cursan con episodios agudos de exacerbación o brotes de lesiones activas5,6. Como consecuencia de su manifestación clínica la DA repercute en muchos casos negativamente en la calidad de vida relacionada con la salud (CVRS) de los pacientes7–9. De forma específica, en los menores, junto a la alteración del sueño, se producen limitaciones en el desempeño de las actividades escolares y de ocio, con la consiguiente afectación personal y del entorno familiar y social7.
Respecto a la etiología de la DA se ha evidenciado la implicación de factores genéticos, biológicos, inmunológicos y ambientales5,6,10. Los cambios génicos más importantes asociados a la DA son las mutaciones en el gen de la filagrina11. En respuesta a esta complejidad etiológica se ha propuesto un modelo teórico integrador que defiende como factor de predisposición de la DA el déficit genético de las células epiteliales y la consiguiente disfunción de la barrera cutánea5. Este proceso se agudizaría con la presencia de alérgenos que potenciarían la sensibilización de la IgE. De esta forma, se desencadenaría una hipersensibilización del sistema inmunológico que facilitaría la persistencia de la inflamación subclínica subyacente, facilitando a su vez el desencadenamiento de nuevos episodios de DA. Además, las diferencias geográficas en la prevalencia sugieren la influencia de otros factores ambientales como los climatológicos3,4 y la contaminación1. Junto a estos, los efectos de las prendas de vestir, la presencia de ácaros y polvo en el lugar de residencia, los cosméticos, ciertos alimentos o cambios en la alimentación y los estresantes fisiológicos (infecciones, sudor…) o emocionales (estrés psicológico) se han destacado como factores asociados a la aparición de brotes12–14.
Estos posibles desencadenantes fueron analizados en un estudio observacional con 4.243 niños menores de 14 años afectados de DA y 978 controles ajustados por edad y sexo15. Se observó un mayor número de brotes en las zonas con clima más frío (cantábrico y continental). Además, el cambio de clima era el principal desencadenante de los brotes (64%) seguido del estrés del menor (26%) y de los productos de higiene personal (21%), siendo menos importante el estrés de los padres (16%), los cambios alimenticios (15%) y los cambios en los productos de limpieza de la casa (4%).
Debido a esta naturaleza multifactorial es fundamental la participación activa del médico y la educación del paciente y de los padres para un óptimo abordaje de esta enfermedad6,10. En este sentido, el presente trabajo se centra en describir los desencadenantes que los pacientes con DA de intensidad moderada-grave perciben como más influyentes en el empeoramiento de su DA y el grado de seguimiento o cumplimiento que declaran respecto a las recomendaciones médicas. Además, se evalúa el grado de control de la enfermedad percibido tanto por los pacientes como por los dermatólogos y el impacto sobre su CVRS para obtener una fotografía actualizada de la situación real de los pacientes con DA con mayor grado de afectación.
Sujetos y métodosEstudio epidemiológico, transversal y multicéntrico llevado a cabo por 30 dermatólogos de diferentes comunidades autónomas de España. Cada investigador incluyó de forma consecutiva a los 5 primeros pacientes que llegaban a consulta cumpliendo los criterios de selección. De esta forma se recogieron datos de pacientes pediátricos (entre 2-15 años) y adultos (a partir de 16 años) con diagnóstico clínico de DA registrado en la historia clínica de cada caso, y de intensidad moderada-grave, según criterio clínico del especialista (los pacientes con diagnóstico de DA leve fueron excluidos). Además, todos los pacientes debían tener más de 12 meses de evolución de la enfermedad y presentar en el momento de la consulta un episodio con lesiones activas de DA de intensidad moderada-grave según criterio clínico definido (escala de evaluación global del investigador [IGA]>2). Los pacientes (o los responsables legales de los mismos en el caso de los pacientes menores) prestaron su consentimiento informado por escrito como requisito previo indispensable para su participación en el estudio. El protocolo de esta investigación fue aprobado por el Comité Ético de Investigación Clínica del Hospital 12 de Octubre, y el estudio se llevó a cabo de acuerdo a las guías de buena práctica clínica, la Declaración de Helsinki y sus posteriores enmiendas.
Variables del estudio e instrumentos de medidaLos investigadores, a partir de las historias clínicas, describieron el abordaje terapéutico de la enfermedad llevado a cabo en cada caso y recogieron las variables clínicas básicas de interés. También evaluaron la gravedad del episodio de lesiones activas que presentaban los pacientes en consulta y el grado de control de la enfermedad que estimaban se había conseguido. En relación con la evaluación de la afectación del paciente se aplicaron los siguientes instrumentos:
- 1.
Índice SCORing Atopic Dermatitis (SCORAD)16: es el instrumento más extendido para la valoración de la gravedad de la DA. Tiene en cuenta la extensión e intensidad de las lesiones, así como los síntomas (prurito y pérdida de sueño) que provoca:
- -
Extensión (A): la superficie corporal se divide en 4 segmentos (cabeza y cuello, tronco, extremidades superiores e inferiores) a los cuales se les asigna un porcentaje en función de la extensión que representen.
- -
Intensidad (B): los signos clínicos que se evalúan son eritema, edema/pápulas, exudación/costras, liquenificación y xerosis. En función de la intensidad de cada uno se les asigna un valor: 0 (ausencia), 1 (leve), 2 (moderado) y 3 (grave).
- -
Síntomas subjetivos (C): basándose en una escala visual (0-10) se valora la presencia de prurito y la pérdida de sueño.
La puntuación se obtiene a través del algoritmo: SCORAD=A/5+7B/2+C. Las puntuaciones permiten clasificar la afectación como leve (0-14 puntos), moderada (15-40 puntos) o grave (>40 puntos).
- -
- 2.
Escala IGA17: es una escala ordinal con 6 categorías que evalúan la gravedad de las lesiones. La clasificación tiene un rango desde 0 (no hay signos inflamatorios de DA y ausencia de lesiones), hasta 5 (eritema y/o papulación/infiltración muy severas).
- 3.
Escala de impresión clínica global de la severidad (CGI-SI)18: esta escala consta de un único ítem que valora la gravedad del paciente según criterio clínico a través de una escala Likert de 8 alternativas desde 0 (no evaluado) hasta 7 (paciente gravemente enfermo).
- 4.
Escala de evaluación del grado de control conseguido en el manejo de la enfermedad: los dermatólogos informaron sobre el control conseguido en cada caso a través de una escala Likert de 6 alternativas con rango de puntuaciones desde 1 (excelente control de la DA) hasta 6 (control muy malo de la enfermedad o muy deficitario).
Mediante la participación de los pacientes (en colaboración con sus padres/tutores cuando se trataba de pacientes pediátricos entre 2 y 15 años) se detallaron los factores desencadenantes que reconocían como los más importantes para la aparición de los episodios de lesiones activas. A tal fin se les presentó un listado completo de los potenciales factores desencadenantes señalados en la literatura científica: artículos de perfumería y aseo personal con alcohol, detergentes o jabones no adecuados, contacto con animales, productos de limpieza del hogar, prendas de vestir, presencia de ácaros y aeroalérgenos en el hogar y en el mobiliario doméstico, infección bacteriana, sudoración, estrés, cambios de temperatura y algún alimento que debían especificar.
Una vez referidos los desencadenantes percibidos los pacientes también informaron sobre el grado de seguimiento de las recomendaciones médicas para el control de la DA mediante una escala Likert de 6 alternativas: 1 (siempre aplican o cumplen la indicación) hasta 6 (rara vez o nunca la aplican). Las recomendaciones presentadas referían las áreas normalmente destacadas en la educación del paciente para el control de la enfermedad6,10,19:
- -
Hidratación de la piel y uso de cremas hidratantes y emolientes.
- -
Aplicación correcta del tratamiento farmacológico prescrito.
- -
Empleo de agentes limpiadores o jabones adecuados.
- -
Evitación de cambios bruscos de temperatura.
- -
Recomendaciones en la alimentación y evitación de ciertos alimentos potencialmente alergénicos.
Respecto a la evaluación del grado de control de la enfermedad conseguido los pacientes (o los responsables legales de los mismos en pacientes menores de 16 años) dieron respuesta utilizando la misma escala tipo Likert de 6 de alternativas de respuesta que se había empleado con los investigadores. Por último, con objeto de conocer el impacto de la gravedad de la DA en su CVRS, los pacientes cumplimentaron una escala específica de CVRS en DA, el cuestionario EADA (con versión para adultos y menores)8. Se trata de un instrumento autocumplimentado breve validado previamente8,20 y que consta de 9 ítems en la versión adulta y 8 ítems en la pediátrica con 4 alternativas de respuesta. Las puntuaciones totales brutas obtenidas en cada versión se transforman linealmente en una escala de 0 (mínima afectación de la CVRS del paciente) a 10 (máximo impacto en la CVRS del paciente). En el caso de los pacientes pediátricos fueron los padres o tutores quienes completaron esta prueba sobre el impacto de la DA en la CVRS de los menores.
Análisis estadísticoSe analizaron de forma descriptiva las características clínicas y sociodemográficas de los pacientes, los desencadenantes y precipitantes asociados a un empeoramiento de su DA y a la aparición del episodio actual de lesiones activas, el grado de control percibido y, finalmente, el cumplimiento de las recomendaciones médicas (frecuencias y porcentajes en variables cualitativas y medidas de tendencia central en las variables cuantitativas). En suma a esto se contrastaron las diferencias en las puntuaciones relativas al control percibido y afectación de la CVRS de acuerdo a la gravedad de la DA según el índice SCORAD (leve/moderada vs. grave) mediante la prueba U de Mann-Whitney.
Para determinar el tamaño muestral del estudio se consideró una proporción en consulta 2,1:1 de los casos diagnosticados como moderados de DA frente a los graves21. Así, para poder realizar un análisis de diferencias de medias (unilaterales o de una cola) en las variables de afectación y control entre 2 grupos independientes (moderados frente a graves), con un nivel de confianza del 95% y una potencia estadística (1-β) de 0,80, se estimaron necesarios 116 casos por grupo (en pacientes adultos y pediátricos) para encontrar diferencias de tamaño medio (d=0,5). En el control de calidad de los datos recogidos y en el análisis estadístico se empleó el paquete estadístico SPSS 15.0.
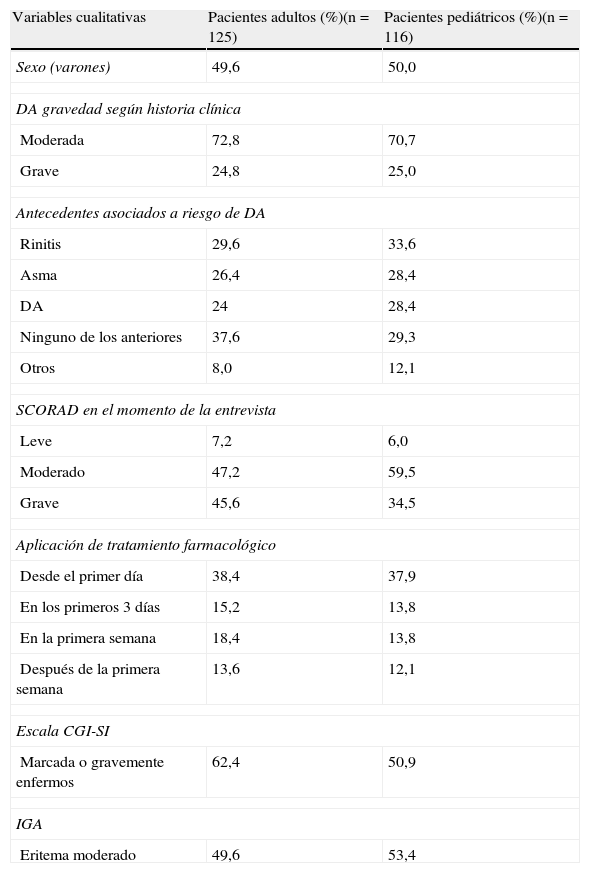
ResultadosDel total de participantes adultos (n=135) 10 registros tuvieron que ser descartados, ya que su grado de afectación en el momento de consulta era leve de acuerdo a la escala IGA. En el grupo de pacientes pediátricos el total de casos incluidos inicialmente fue de 148. Tras la revisión de los criterios de selección 32 casos no fueron válidos porque su afectación era leve en el momento de la consulta (n=7) o porque no acumulaban 12 meses con la DA diagnosticada (n=25). En consecuencia, se han incluido 125 pacientes adultos y 116 pacientes pediátricos, todos con lesiones activas de DA y afectación moderada-grave (IGA>2), siendo casi el 50% del sexo femenino (tabla 1).
Descripción de la muestra de pacientes
| Variables cualitativas | Pacientes adultos (%)(n=125) | Pacientes pediátricos (%)(n=116) |
| Sexo (varones) | 49,6 | 50,0 |
| DA gravedad según historia clínica | ||
| Moderada | 72,8 | 70,7 |
| Grave | 24,8 | 25,0 |
| Antecedentes asociados a riesgo de DA | ||
| Rinitis | 29,6 | 33,6 |
| Asma | 26,4 | 28,4 |
| DA | 24 | 28,4 |
| Ninguno de los anteriores | 37,6 | 29,3 |
| Otros | 8,0 | 12,1 |
| SCORAD en el momento de la entrevista | ||
| Leve | 7,2 | 6,0 |
| Moderado | 47,2 | 59,5 |
| Grave | 45,6 | 34,5 |
| Aplicación de tratamiento farmacológico | ||
| Desde el primer día | 38,4 | 37,9 |
| En los primeros 3 días | 15,2 | 13,8 |
| En la primera semana | 18,4 | 13,8 |
| Después de la primera semana | 13,6 | 12,1 |
| Escala CGI-SI | ||
| Marcada o gravemente enfermos | 62,4 | 50,9 |
| IGA | ||
| Eritema moderado | 49,6 | 53,4 |
| Variables cuantitativas | Pacientes adultosMedia (DE) | Pacientes pediátricosMedia (DE) |
| n=125 | n=116 | |
| Edad | 33,4 (13,54) | 7,71 (3,93) |
| Tiempo de evolución de la DA (meses) | 239,08 (19,9) | 68,72 (5,72) |
| Tiempo desde último episodio de lesiones activas (días) | 81,82 (119,39) | 76,41 (113,71) |
| Visitas al dermatólogo en el último año | 4,30 (3,46) | 3,39 (2,94) |
| Escala EADA | 3,77 (2,04) | 2,86 (1,84) |
CGI-SI: escala de impresión clínica global de la severidad; DA: dermatitis atópica; DE: desviación estándar; EADA: escala de afectación de la dermatitis atópica; IGA: escala de evaluación global del investigador.
Respecto a la gravedad de la DA en el momento del diagnóstico el 72,8% de los pacientes adultos y el 70,7% de los pacientes pediátricos tenían un diagnóstico de DA moderada. En el momento de la consulta casi el 50% de los pacientes adultos y el 53,4% de los pediátricos presentaban un eritema moderado de acuerdo a la escala IGA. Por su parte, los resultados del índice SCORAD en ese mismo momento reflejaron una afectación mayoritariamente moderada-grave, tanto en los pacientes adultos como en los pediátricos (tabla 1). A pesar de que los pacientes debían presentar un eritema y/o papulación de intensidad al menos moderada (IGA>2), un 7,2% de los adultos y un 6,0% de los pediátricos tenían una puntuación en el índice SCORAD menor de 15 puntos. En consonancia con las pruebas específicas los dermatólogos señalaron a través de la escala CGI-SI que casi el 58% de los adultos estaban moderadamente enfermos junto a un 5% con afectación grave. En el caso de los pacientes pediátricos un 47,5% estaban marcadamente enfermos y un 5,2% estaban gravemente enfermos (tabla 1).
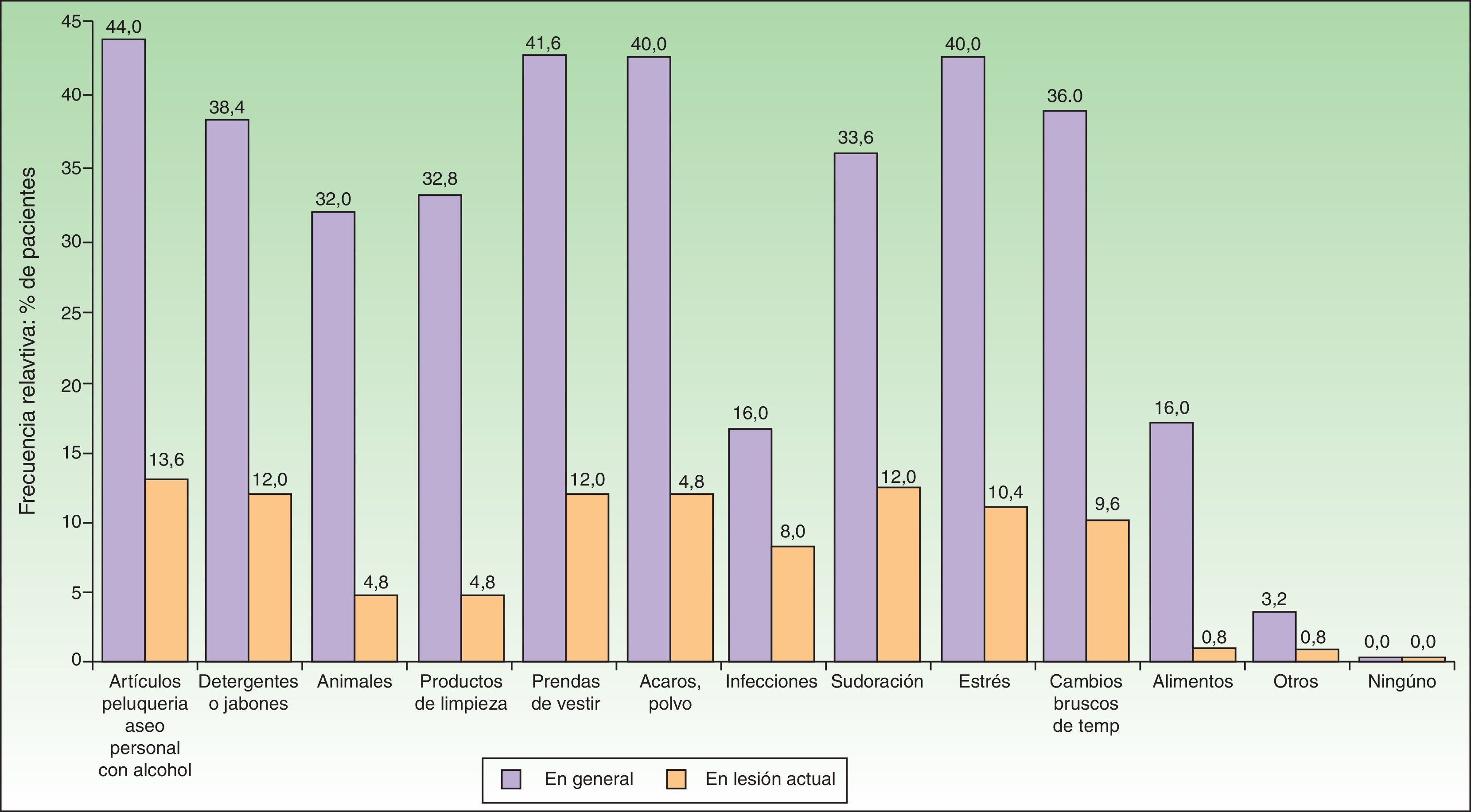
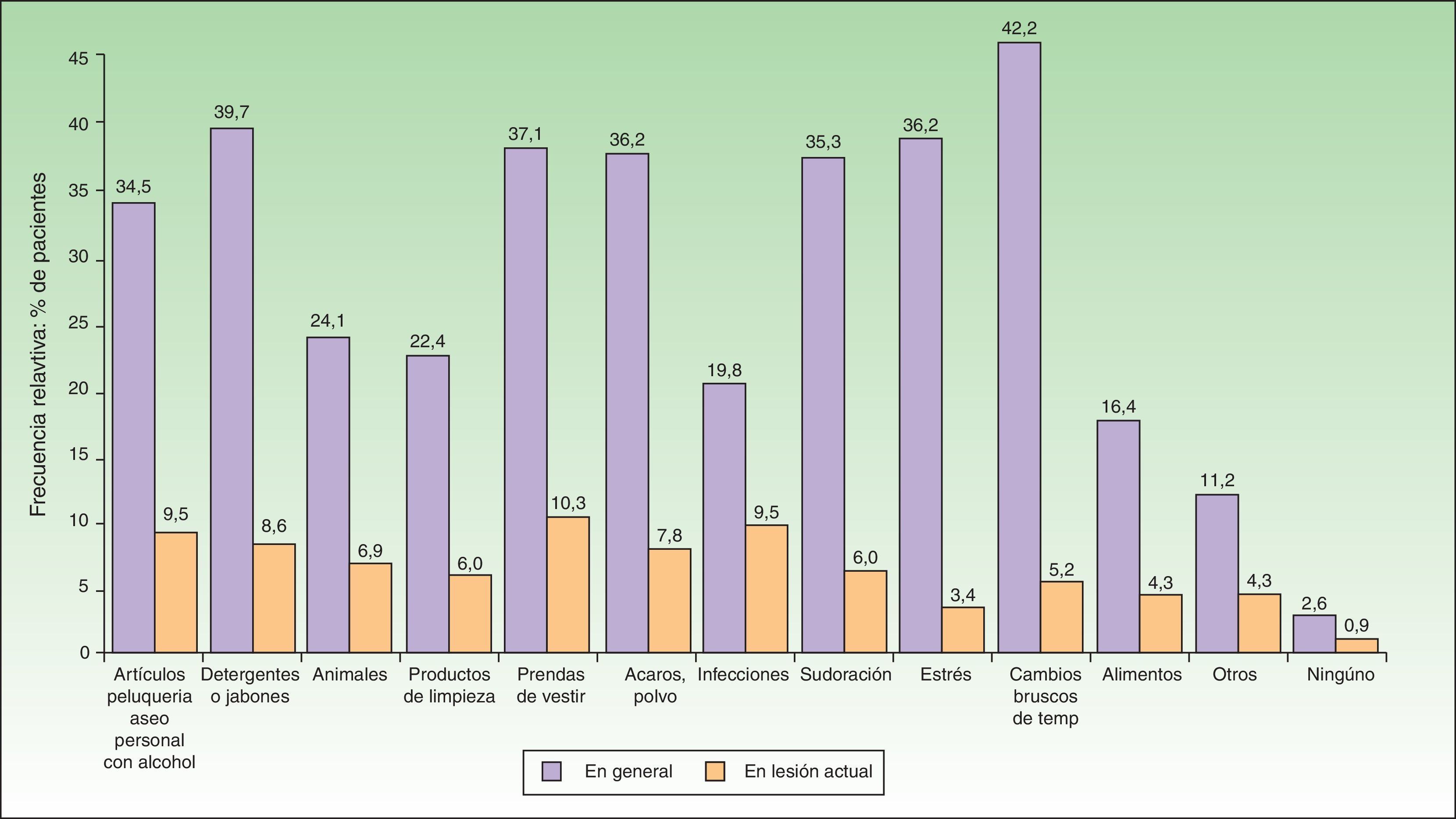
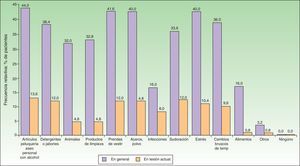
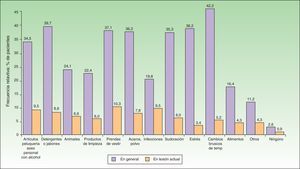
Cuando se analizaron los factores percibidos por los pacientes como desencadenantes de las lesiones activas (figs. 1 y 2) los factores más frecuentemente referidos fueron: los artículos de perfumería y aseo personal (44% en adultos; 34,5% en pediátricos), las prendas de vestir (41,6% en adultos; 37,1% en pediátricos), la presencia de ácaros/polvo en el ambiente doméstico (40% en adultos; 36,2% en pediátricos), los cambios bruscos de temperatura (36% en adultos; 42,2% en pediátricos) y el estrés (40% en adultos; 36,2% en pediátricos). En cuanto a los alimentos los más frecuentes en adultos fueron los dulces (3,88%), el marisco (2,33%) y los huevos (2,33%). En pacientes pediátricos los más frecuentes fueron los huevos (7,63%) y el pescado (3,05%).
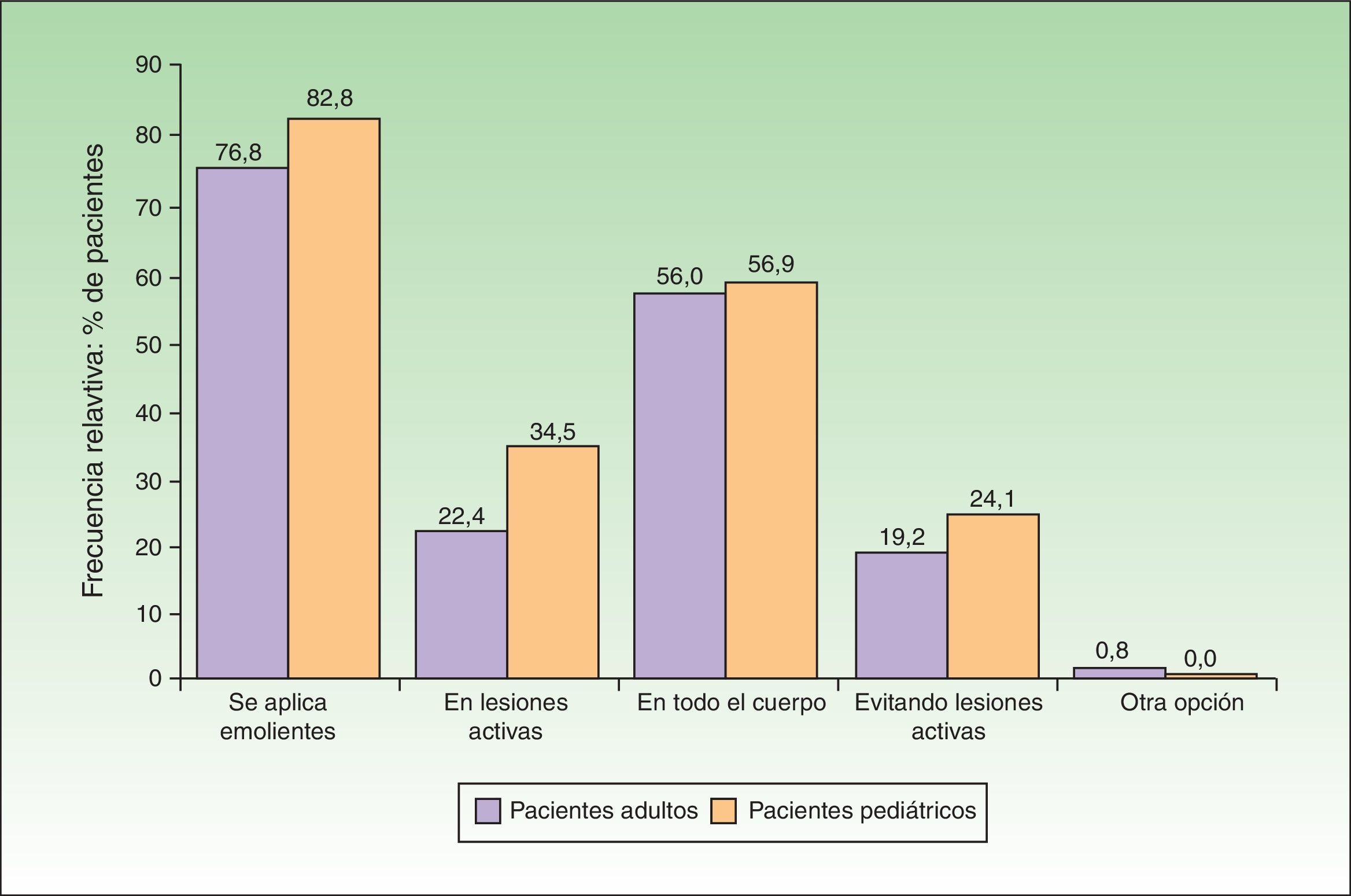
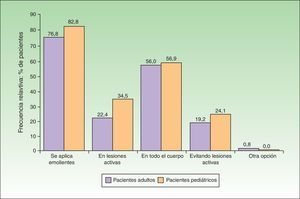
En cuanto al abordaje terapéutico del episodio activo el 76,8% de los adultos y el 82,8% de los pacientes pediátricos empleaban emolientes durante el episodio de lesiones activas (fig. 3). De estos el 22,4 y el 34,5% (adultos y pediátricos) los aplicaban directamente sobre las lesiones. Por el contrario, el 19,2% de los adultos y un 24,1% de los pediátricos refirieron aplicarlo evitando las lesiones activas. En suma a esto el 84,8% de adultos y el 77,6% de pacientes pediátricos estaban siguiendo un tratamiento farmacológico tópico. No obstante, al menos un 13,6% de los adultos y un 17,2% de los pediátricos no estaban aplicando ningún tratamiento farmacológico tópico en el momento del estudio, aun cuando su grado de afectación (según el índice de SCORAD) no era distinto del de aquellos que sí lo estaban aplicando. En este sentido, las puntuaciones en el índice SCORAD (media [desviación estándar]) tanto en pacientes adultos con/sin tratamiento (49,12 [20,86] y 48,72 [15,51], respectivamente) como en pacientes pediátricos (43,44 -[9,88] y 46,42 [14,67], respectivamente) no fueron estadísticamente significativas en ningún caso (U de Mann-Whitney, p>0,1en ambas comparaciones).
El tratamiento tópico recomendado con más frecuencia fueron los corticoides (72% en adultos y 85,3% en pacientes pediátricos). Por otro lado, en el 59,2% de los casos de los adultos se empleaban inhibidores de la calcineurina. En pacientes pediátricos este porcentaje fue inferior (47,4%). Además, el 59,2% de los adultos tomaban algún antihistamínico frente al 51,7% de los pacientes pediátricos. El 47,2% de los adultos y el 49,15% de los pacientes pediátricos seguían un tratamiento farmacológico de mantenimiento para el control de la enfermedad.
Respecto al seguimiento de la forma de administración cabe señalar que solo un 38,4% de adultos y un 37,9% de pediátricos aplicaban el tratamiento farmacológico desde el primer día de la aparición de los síntomas. En los demás casos, el 15,2% de los adultos y el 13,8% de los pediátricos, lo aplicaban en los primeros 3 días desde la aparición de los síntomas, y el 18,4% de los adultos y el 13,8% de los pediátricos lo retrasaba aún más aplicándolo a lo largo de la primera semana. Incluso un 13,6% de los adultos y un 12,1% de los pacientes pediátricos lo aplicaban después. A partir de estos datos se encontró que el 47,2% de los pacientes adultos y el 39,7% de los pacientes pediátricos no se aplicaban ningún tratamiento al inicio de la lesión activa. Además, el 13,6% de los pacientes adultos y el 17,2% de los pediátricos no se estaban aplicando tratamiento farmacológico tópico, aun teniendo un episodio de lesiones activas de intensidad moderada-grave.
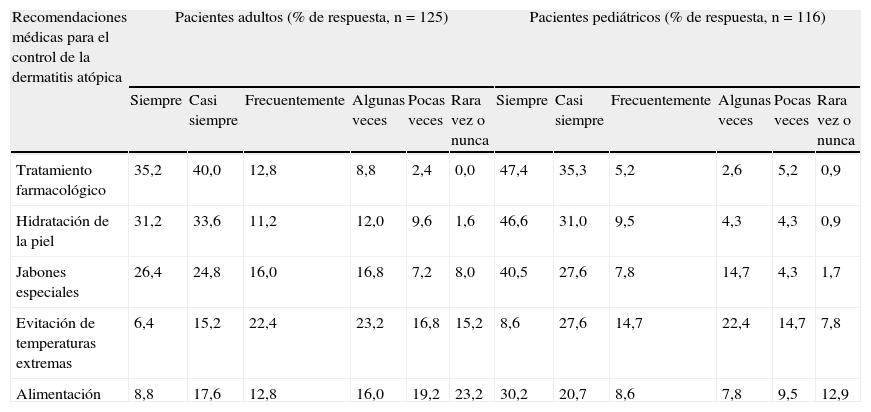
El grado declarado de seguimiento o cumplimiento de las indicaciones médicas fue mayoritario en el caso de la aplicación del tratamiento farmacológico, la hidratación de la piel y los consejos sobre jabones especiales adaptados al tipo de piel (tabla 2). Por el contrario, evitar los cambios bruscos de temperatura y las recomendaciones alimenticias eran las menos observadas por los pacientes en su vida diaria.
Cumplimiento de las recomendaciones médicas para el control de la dermatitis atópica
| Recomendaciones médicas para el control de la dermatitis atópica | Pacientes adultos (% de respuesta, n=125) | Pacientes pediátricos (% de respuesta, n=116) | ||||||||||
| Siempre | Casi siempre | Frecuentemente | Algunas veces | Pocas veces | Rara vez o nunca | Siempre | Casi siempre | Frecuentemente | Algunas veces | Pocas veces | Rara vez o nunca | |
| Tratamiento farmacológico | 35,2 | 40,0 | 12,8 | 8,8 | 2,4 | 0,0 | 47,4 | 35,3 | 5,2 | 2,6 | 5,2 | 0,9 |
| Hidratación de la piel | 31,2 | 33,6 | 11,2 | 12,0 | 9,6 | 1,6 | 46,6 | 31,0 | 9,5 | 4,3 | 4,3 | 0,9 |
| Jabones especiales | 26,4 | 24,8 | 16,0 | 16,8 | 7,2 | 8,0 | 40,5 | 27,6 | 7,8 | 14,7 | 4,3 | 1,7 |
| Evitación de temperaturas extremas | 6,4 | 15,2 | 22,4 | 23,2 | 16,8 | 15,2 | 8,6 | 27,6 | 14,7 | 22,4 | 14,7 | 7,8 |
| Alimentación | 8,8 | 17,6 | 12,8 | 16,0 | 19,2 | 23,2 | 30,2 | 20,7 | 8,6 | 7,8 | 9,5 | 12,9 |
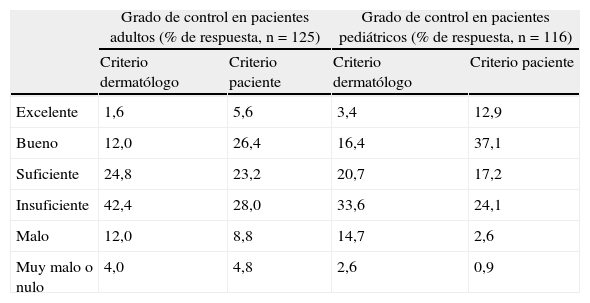
En cuanto al control de la DA (tabla 3) en un porcentaje importante de registros se valoraba este aspecto como mejorable. Así, los dermatólogos consideraron que se había conseguido un control excelente, bueno o suficiente de la enfermedad solo en el 38,4% de los casos de pacientes adultos y en el 40,5% de los pacientes pediátricos. Por su parte, los pacientes valoraron el control como excelente, bueno o suficiente en el 55,2% de los casos adultos y en el 67,2% de los pediátricos.
Control de la dermatitis atópica: perspectiva de los pacientes y los especialistas
| Grado de control en pacientes adultos (% de respuesta, n=125) | Grado de control en pacientes pediátricos (% de respuesta, n=116) | |||
| Criterio dermatólogo | Criterio paciente | Criterio dermatólogo | Criterio paciente | |
| Excelente | 1,6 | 5,6 | 3,4 | 12,9 |
| Bueno | 12,0 | 26,4 | 16,4 | 37,1 |
| Suficiente | 24,8 | 23,2 | 20,7 | 17,2 |
| Insuficiente | 42,4 | 28,0 | 33,6 | 24,1 |
| Malo | 12,0 | 8,8 | 14,7 | 2,6 |
| Muy malo o nulo | 4,0 | 4,8 | 2,6 | 0,9 |
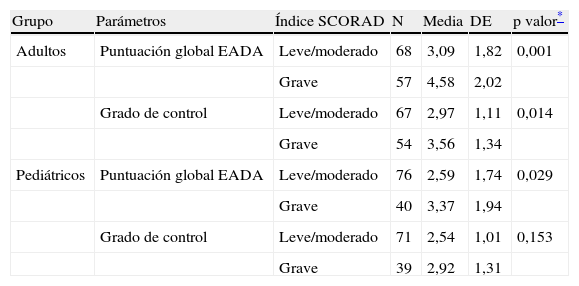
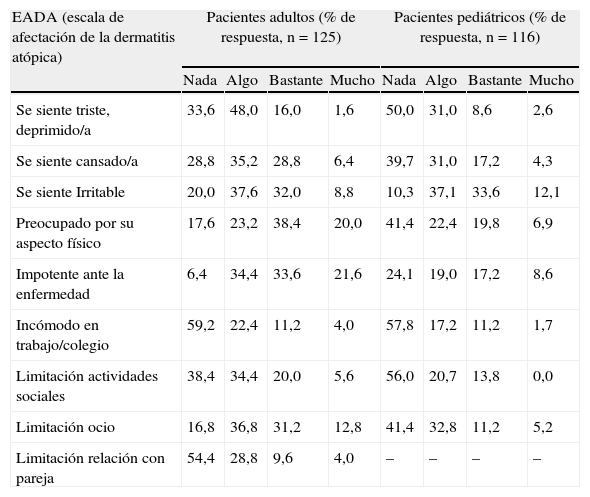
Finalmente, cuando se compararon las puntuaciones en control percibido y en CVRS en función de la gravedad sintomática en el momento de consulta (índice de SCORAD leve/moderado vs grave), en la muestra de adultos se encontraron diferencias significativas en ambas medidas (p<0,01; tabla 4). En el caso de los pacientes pediátricos, si bien las diferencias en estos parámetros mantenían el mismo sentido, solo fueron significativas en el caso de la CVRS (tabla 4). Respecto a este parámetro en ambos grupos de pacientes se observaron limitaciones en el estado de ánimo y el desempeño personal y social de algunos pacientes, como queda reflejado en las puntuaciones totales de las escalas de evaluación empleadas (tabla 5).
Diferencias en calidad de vida relacionada con la salud y control percibido en función de la gravedad sintomática en momento de consulta
| Grupo | Parámetros | Índice SCORAD | N | Media | DE | p valor* |
| Adultos | Puntuación global EADA | Leve/moderado | 68 | 3,09 | 1,82 | 0,001 |
| Grave | 57 | 4,58 | 2,02 | |||
| Grado de control | Leve/moderado | 67 | 2,97 | 1,11 | 0,014 | |
| Grave | 54 | 3,56 | 1,34 | |||
| Pediátricos | Puntuación global EADA | Leve/moderado | 76 | 2,59 | 1,74 | 0,029 |
| Grave | 40 | 3,37 | 1,94 | |||
| Grado de control | Leve/moderado | 71 | 2,54 | 1,01 | 0,153 | |
| Grave | 39 | 2,92 | 1,31 |
DE: desviación estándar; EADA: escala de afectación de la dermatitis atópica; Índice SCORAD: SCORing Atopic Dermatitis.
Percepción del impacto de la dermatitis atópica en la vida de las personas por grupo de estudio
| EADA (escala de afectación de la dermatitis atópica) | Pacientes adultos (% de respuesta, n=125) | Pacientes pediátricos (% de respuesta, n=116) | ||||||
| Nada | Algo | Bastante | Mucho | Nada | Algo | Bastante | Mucho | |
| Se siente triste, deprimido/a | 33,6 | 48,0 | 16,0 | 1,6 | 50,0 | 31,0 | 8,6 | 2,6 |
| Se siente cansado/a | 28,8 | 35,2 | 28,8 | 6,4 | 39,7 | 31,0 | 17,2 | 4,3 |
| Se siente Irritable | 20,0 | 37,6 | 32,0 | 8,8 | 10,3 | 37,1 | 33,6 | 12,1 |
| Preocupado por su aspecto físico | 17,6 | 23,2 | 38,4 | 20,0 | 41,4 | 22,4 | 19,8 | 6,9 |
| Impotente ante la enfermedad | 6,4 | 34,4 | 33,6 | 21,6 | 24,1 | 19,0 | 17,2 | 8,6 |
| Incómodo en trabajo/colegio | 59,2 | 22,4 | 11,2 | 4,0 | 57,8 | 17,2 | 11,2 | 1,7 |
| Limitación actividades sociales | 38,4 | 34,4 | 20,0 | 5,6 | 56,0 | 20,7 | 13,8 | 0,0 |
| Limitación ocio | 16,8 | 36,8 | 31,2 | 12,8 | 41,4 | 32,8 | 11,2 | 5,2 |
| Limitación relación con pareja | 54,4 | 28,8 | 9,6 | 4,0 | – | – | – | – |
En los últimos años existe un consenso generalizado en las publicaciones científicas de referencia sobre la caracterización de la DA como una enfermedad de etiología multifactorial que requiere, en consecuencia, un abordaje también multifactorial e individualizado con el fin de poder potenciar la efectividad de su tratamiento integral6,10. Por esto el tratamiento tópico de hidratación y la evitación de los factores desencadenantes particulares en cada paciente se deben sumar a las diferentes estrategias farmacológicas de control de la enfermedad en el momento de lesiones activas, como son los corticoides tópicos. Como alternativa a estos los tratamientos antiinflamatorios basados en los inhibidores tópicos de la calcineurina, además de ser muy importantes en el tratamiento de los episodios activos, permiten realizar un abordaje proactivo de la enfermedad al reducir el número de brotes y aumentar el tiempo libre sin episodios de DA22,23. De forma complementaria el empleo de antibióticos para las infecciones microbianas, la fototerapia, las recomendaciones alimenticias, la atención psicológica para reducir el estrés y los programas educacionales constituyen el arsenal clínico disponible en la actualidad para el manejo de la DA.
Los programas educativos en pacientes y cuidadores generalmente se focalizan en la sensibilización sobre la cronicidad de la DA y su curso imprevisible, describiendo el importante papel de la barrera cutánea y reforzando la necesidad de un enfoque multidisciplinar de los profesionales sanitarios de cara a conseguir un óptimo control a largo plazo de la enfermedad19,24. Normalmente, se resalta la condición esencial de un cuidado de la piel ajustado a las necesidades de la enfermedad, evitando los desencadenantes particulares y con asesoría psicológica para el manejo del estrés, para el aprendizaje de técnicas de control del ciclo prurito-rascado y el afrontamiento de la enfermedad. Estas experiencias, aunque hay excepciones, han sido generalmente exitosas, mejorando la relación médico-paciente, el cumplimiento y la CVRS de los afectados y su entorno24–26. En todo caso, ponen en evidencia que la actitud del paciente y su motivación son de capital importancia para el control de la enfermedad en términos de ajuste a las indicaciones médicas de prevención y tratamiento. Debido a esto el presente estudio aborda desde la perspectiva del paciente, qué factores exógenos o ambientales entienden que son los que desencadenan sus episodios de DA, su actitud frente al tratamiento, el cumplimiento de las recomendaciones y el control percibido sobre su enfermedad.
Los factores desencadenantes percibidos fueron principalmente los cosméticos, las prendas de vestir, la presencia de aeroalérgenos, el estrés y los cambios bruscos de temperatura. Estos mismos factores son los que se han resaltado generalmente en la literatura científica15. En cambio, la alimentación, a pesar de ser un factor desencadenante que debería ser considerado por los pacientes, no es referida como precipitante de la aparición de las lesiones actuales. Quizás esto sea debido a que, efectivamente, en su día a día los pacientes eviten ciertos alimentos (aunque no es la indicación más seguida, especialmente entre los adultos), o a que no se percibe como determinante tal y como se había encontrado en adolescentes27. Otra posible explicación es que en el estudio no se incluyeron pacientes lactantes (hasta 2 años de edad) entre los que esas recomendaciones alimenticias pudieran tener un mayor peso específico.
Por otro lado, a pesar de que una mayoría de pacientes declararon un seguimiento alto de las indicaciones médicas (especialmente en cuanto a la hidratación de la piel, uso de jabones especiales y la aplicación de los tratamientos farmacológicos tópicos), se han evidenciado deficiencias en la aplicación de emolientes y tratamientos farmacológicos. En el uso de los emolientes el 23,2% de los pacientes adultos y el 17,2% de los pacientes pediátricos no aplican emolientes para la hidratación de la piel. En suma a esto entre el 15 y el 23% de los pacientes adultos o pediátricos no estaban aplicándose tratamiento farmacológico alguno, aun sufriendo un episodio de lesiones activas de intensidad al menos moderada y con un tiempo medio de evoluación de la enfermedad de 239,08 y 68,72 meses, respectivamente. Además, entre los pacientes a los que se les aplicaba fármacos tópicos solo un 38,4% de adultos y un 37,9% de los pediátricos lo hacían desde el primer día de aparición de síntomas. Sería interesante averiguar el porqué de estos problemas de adherencia al tratamiento, que coinciden con los resultados de publicaciones previas21,28 y quizás sigan reflejando los temores de los pacientes a los efectos adversos de los tratamientos y a la falta de información sobre la correcta aplicación y la seguridad de estas tecnologías8,21,28,29.
Por último, respecto al control conseguido en el manejo de la enfermedad, una mayoría de dermatólogos y un porcentaje significativo de pacientes adultos (41,6%) y pediátricos (27,6%) consideraron que los resultados de la intervención son cuanto menos mejorables. De hecho, la situación en nuestro país no parece haber mejorado en los últimos años desde el trabajo de Zuberbier et al. (2006)21.
En cuanto a las limitaciones del estudio la principal es su diseño transversal, que impide analizar en detalle la relación entre el cumplimiento, el control de la enfermedad o los cambios en estos parámetros y de la CVRS, por ejemplo, cuando no está presente el episodio de lesiones activas. No obstante, el interés del trabajo se centra en analizar el seguimiento de las indicaciones y el control precisamente cuando está presente el episodio de lesiones y en la visita al médico, que es precisamente cuando cabe esperar unas tasas de cumplimiento mayores30. Otra limitación del estudio es que no se ha incluido población pediátrica menor de 2 años de edad, por lo que los factores desencadenantes y el seguimiento de las recomendaciones médicas no se ha podido analizar en este grupo específico de lactantes.
Con todo esto, es evidente que aún queda mucho trabajo por hacer a la hora de diseñar e introducir protocolos específicos para informar a los pacientes sobre el correcto abordaje multidisciplinar de la enfermedad y los perfiles de seguridad de los tratamientos disponibles. Probablemente, tal y como se ha señalado, serían de gran utilidad para potenciar su adherencia a las recomendaciones médicas y el control de la enfermedad.
FinanciaciónEl presente estudio ha sido financiado por Astellas Pharma S.A. La investigación cuyos resultados se presentan en la presente publicación ha contado con la financiación de Astellas Pharma S.A.
Conflicto de interesesLa Dra. A. M. Mora es empleada de Astellas Pharma, España.
El resto de autores declara que no tiene ningún conflicto de intereses.