La hidrosadenitis supurativa (HS) es una dermatosis inflamatoria crónica de predominio en flexuras. Las regiones con gran densidad de glándulas apocrinas (axilas, ingles, glúteos, región inframamaria y región perianal) son las que se afectan con más frecuencia, provocando una importante alteración en la calidad de vida del paciente. A pesar de las múltiples posibilidades terapéuticas disponibles, la mayor parte de los casos responden de forma inadecuada, cursando a brotes durante décadas que condicionan importantes secuelas físicas y psíquicas.
Desde hace unos años los fármacos anti-factor de necrosis tumoral α (anti-TNFα) se presentan como una opción terapéutica en pacientes con HS graves que no respondan a los tratamientos convencionales1–4. Se han comunicado casos de aparición de psoriasis de forma paradójica con los fármacos anti-TNFα5–8. Sin embargo, no se ha descrito ningún caso, para nuestro conocimiento, de aparición de psoriasis en pacientes con HS en tratamiento con anti-TNFα.
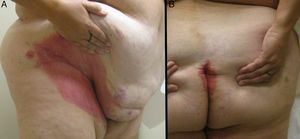
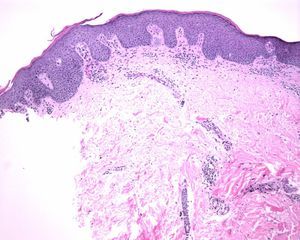
Presentamos el caso de una mujer de 50 años, obesa, no fumadora, sin otros antecedentes de interés. Presentaba HS desde los 20 años de edad, que había empeorado durante los 3 últimos años. Había realizado varios tratamientos: lavados con antisépticos a diario, clindamicina y mupirocina tópica, minociclina 100mg diarios durante 6 meses en varias ocasiones, clindamicina 300mg y rifampicina 300mg diarios asociados durante 3 meses. Todos ellos cursaron con escasa respuesta, por lo que se incluyó a la paciente en un ensayo clínico con infliximab2 para el tratamiento de su HS y se comenzó el tratamiento a dosis de 5mg/kg cada 8 semanas. La HS mejoró con las primeras infusiones del fármaco, pero a los 10 meses de tratamiento la paciente desarrolló unas lesiones eritematosas, descamativas y bien delimitadas en las ingles, las axilas, las regiones interglútea e inframamaria (fig. 1). Se realizó un examen directo con hidróxido potásico y un cultivo que resultó negativo para hongos. El estudio histológico mostró una epidermis con acantosis regular, hiperqueratosis con paraqueratosis y adelgazamiento suprapapilar, confirmándose el diagnóstico de psoriasis flexural o invertida (fig. 2). La paciente realiza actualmente tratamiento con hidrocortisona al 2,5% tópica de forma intermitente, lo que le permite mantener controlada su psoriasis y continúa tratamiento con infliximab con buena evolución de su HS.
El manejo terapéutico de la HS representa un reto para el dermatólogo. Se han empleado diversas terapias mostrando resultados variables, sin ser ninguna completamente eficaz. De forma local se utilizan lavados con antisépticos, aplicación de antibióticos tópicos o inyecciones de corticoides intralesionales. Por vía sistémica pueden administrarse retinoides orales, antibióticos como minociclina o clindamicina y rifampicina en asociación, anticonceptivos asociados o no a un antiandrógeno, ciclos de corticoides orales o sulfona. La cirugía, la depilación por láser, la terapia fotodinámica o incluso la radioterapia también han demostrado cierta eficacia1.
Recientemente los fármacos anti-TNFα están mostrando buenos resultados en HS moderada-grave que presenta mal control con las terapias convencionales2–4. Estos fármacos se utilizan para patologías inflamatorias en las que el TNFα está implicado, tales como la enfermedad inflamatoria intestinal, la artritis reumatoide, la espondilitis anquilosante o la psoriasis. Se ha relacionado el hecho de padecer enfermedad inflamatoria intestinal con un mayor riesgo de padecer HS9. Por otra parte, el riesgo de padecer psoriasis es del 6-11% en pacientes con enfermedad inflamatoria intestinal, mayor que el de la población general5,6. Respecto a la relación entre la HS y la psoriasis, ambas dermatosis comparten factores agravantes como el hábito tabáquico, el tratamiento con sales de litio y la obesidad1,9. Además, el TNFα se ha implicado en la fisiopatología de ambas entidades. Recientemente se ha demostrado un aumento de TNFα, IL-10 e IL-1β en los pacientes con HS, lo que justificaría la buena evolución con estos fármacos10; sin embargo, no todos los pacientes con HS responden a los anti-TNFα, y la mayoría lo hacen parcialmente2–4. Hay que tener en cuenta también que las lesiones de HS en muchas ocasiones están sobreinfectadas por microorganismos y existe el riesgo teórico con los anti-TNFα de diseminar la infección.
A pesar de su indicación en el tratamiento de las formas moderadas y graves de psoriasis, es conocida la posibilidad de fenómenos paradójicos, como la exacerbación o la aparición de psoriasis con todos los anti-TNFα (infliximab, etarnecept y adalimumab)5–8. Normalmente estos brotes de psoriasis asociados al fármaco aparecen en forma de psoriasis palmo-plantar, pustulosa o en placas y más raramente como psoriasis invertida, como en el caso de nuestra paciente6. El tiempo de aparición varía desde 4 meses hasta años tras el comienzo del tratamiento7,8. En función de la gravedad de los síntomas de la psoriasis se puede mantener el anti-TNFα o sustituirlo por otro inmunosupresor. En el 85% de los casos el cambio a otro anti-TNFα no soluciona la aparición de psoriasis, por lo que se considera un efecto «de clase»8. El mecanismo por el que aparece psoriasis en pacientes en tratamiento con anti-TNFα es desconocido. Se postula que la disminución de TNFα provoca un aumento de interferón α, lo que en determinados pacientes conlleva la aparición y empeoramiento de las lesiones de psoriasis, pero se necesitan más estudios en este aspecto8,10. Por el contrario, los niveles de interferón α están disminuidos en la HS10. Esto justificaría la buena evolución de la HS con infliximab y la aparición de psoriasis en nuestra paciente.
Queremos destacar la importancia de este caso por ser el primero publicado de aparición de psoriasis en una paciente con HS en tratamiento con anti-TNFα (infliximab), por su presentación de forma atípica como psoriasis flexural o invertida y por la buena evolución únicamente con esteroides tópicos sin ser necesario suspender infliximab para su enfermedad de base.
Conflicto de interesesLos Dres. Almudena Nuño-González y Carlos Ricotti declaramos no tener ningún conflicto de intereses.
El Dr. Luis Dehesa ha participado en conferencias para Abbott, Pfizer y Astellas.
El Dr. Francisco Kerdel ha participado en conferencias y estudios para Amgen, Abott, Jansen, Schering-Plough, Pfizer y Eisai.