Las vulvovaginitis de repetición son un problema común en la práctica clínica. El manejo de estas pacientes se complica a menudo con una larga anamnesis de tratamientos tan tentativos como inadecuados, ya que parten a menudo de un procedimiento diagnóstico incompleto. En este artículo revisamos las causas más frecuentes de estos cuadros, los pasos adecuados para establecer su diagnóstico, desde la anamnesis hasta las pruebas complementarias necesarias, y por último, las medidas terapéuticas oportunas. Nos centramos, por ser de mayor interés para el dermatólogo, en las de causa infecciosa, irritativa, alérgica y hormonal. Prestamos especial atención a los cuadros de etiología infecciosa y a su diagnóstico diferencial, por ser la causa más común de estos procesos y también frecuente motivo de tratamientos intempestivos.
Recurrent vulvovaginitis is a common problem in clinical practice. Management is often complicated by a long history of inappropriate treatments based on tentative diagnoses after an incomplete diagnostic workup. We review the most common causes of recurrent vulvovaginitis; the appropriate steps with which to establish a diagnosis, from the medical history through to the additional tests needed; and, finally, the best therapeutic options. We will focus on infectious, irritant, allergic, and hormonal causes as the ones of most interest to the dermatologist. Given that infection is the most frequent cause of these processes and also a common reason for inopportune treatment, we will pay particular attention to infectious etiologies and their differential diagnosis.
La vagina es una cavidad natural que en condiciones fisiológicas contiene numerosas bacterias comensales (en torno a 109 unidades formadoras de colonias en cada gramo de secreciones). Se trata fundamentalmente de especies del género Lactobacillus que al producir ácido láctico y peróxido de hidrógeno mantienen el pH vaginal en rangos ácidos. Esta flora comensal puede llegar a ser patógena en determinadas condiciones que alteran el ecosistema vaginal, como son la edad avanzada, la diabetes mellitus, la fase lútea del ciclo menstrual, la vida sexual activa, los anticonceptivos orales (ACO), el embarazo, la existencia de necrosis tisular o cuerpos extraños, el uso de antibióticos y los productos de higiene íntima.
La vulva, al igual que la mucosa oral, puede afectarse por dermatosis de etiologías diversas. Por ello, el dermatólogo tiene un papel importante en el diagnóstico y tratamiento de estas afecciones.
La vulvovaginitis se define como la inflamación de la vulva y vagina que se acompaña de síntomas diversos como leucorrea, prurito, escozor, disuria y dispareunia. Es uno de los motivos más frecuentes de consulta ginecológica y dermatológica, tanto en Atención Primaria como Especializada donde constituye el 25 % de las consultas1.
Se distingue aquellas de causa infecciosa, que son las más frecuentes, y que a su vez pueden ser de transmisión sexual o no, y las no infecciosas, en las que se incluyen las de etiología alérgica, irritativa, traumática y hormonal (tabla 1)2. También debemos considerar otras dermatosis frecuentes que pueden afectar al área genital como psoriasis, dermatitis atópica, liquen simple crónico, dermatitis seborreica y liquen escleroatrófico.
Etiología de las vulvovaginitis
| Infecciosa | Candida, Trichomona, Gardnerella, Chlamydia, gonococo, herpes |
| Irritativa | Productos de aseo e higiene íntima (tampones, compresas y salva-slips) |
| Alérgica | Espermicidas, ropa interior, productos de higiene íntima, duchas vaginales, exposiciones ocupacionales |
| Hormonales | Hipoestrogenismo |
| Iatrogenia | DIU, pesarios, productos químicos |
| Traumática | Cuerpos extraños |
| Dermatosis | Psoriasis, dermatitis atópica, liquen simple crónico, dermatitis seborreica y liquen escleroatrófico |
DIU: dispositivo intrauterino.
Por ello es fundamental realizar una historia clínica detallada y minuciosa, estableciendo empatía con la paciente. Hay que tener en cuenta las manifestaciones clínicas (escozor, picor, dolor y dispareunia), existencia o no de leucorrea y las características de la misma (color, cantidad, consistencia y olor), localización de los síntomas (vulva, vagina o ambas) y curso de los mismos (continuo o en brotes), tiempo de evolución y factores desencadenantes (estrés, menstruación, infecciones, antibióticos y relaciones sexuales). También se debe preguntar por la existencia de episodios previos, así como el diagnóstico que se estableció, las terapias realizadas y la respuesta a las mismas. Se debe hacer un interrogatorio sobre el tipo y frecuencia de las relaciones sexuales, existencia de síntomas en la pareja y si ésta ha realizado tratamiento. Por último, hay que considerar también la repercusión psicológica y la limitación en la calidad de vida que los síntomas producen en la paciente3.
ExploraciónEs importante el examen del área genital externa, así como la exploración intravaginal. En la inspección de la vulva se buscarán áreas de eritema, edema, fisuras y ulceración. Se debe pasar un hisopo por la zona para localizar áreas sensibles. La inspección ginecológica se realiza con espéculo recogiendo muestras de los laterales y fondo vaginales. Hay que determinar el pH vaginal (de secreciones de las paredes vaginales, no del fondo), hacer la prueba de aminas y la observación microscópica de un frotis de exudado vaginal en hidróxido potásico (KOH). Los cultivos vaginales para hongos, bacterias y virus herpes son útiles cuando existen dudas o son negativos los procedimientos anteriores.
El pH vaginal varía entre 4 y 5. Es levemente más ácido en la fase premenstrual que en la lútea, mientras que durante la menstruación es neutro, al igual que en la etapa prepuberal y postmenopaúsica. En la tabla 2 se exponen las causas que producen una alcalinización del pH vaginal (tabla 2)3.
Además, si existen cambios tróficos o úlceras es pertinente hacer biopsia de la zona para identificar procesos como el liquen escleroatrófico (LEA), liquen simple crónico, hiperplasia epitelial escamosa y neoplasias3.
A continuación se exponen las causas más frecuentes de vulvovaginitis de repetición haciendo hincapié en el diagnóstico y tratamiento de las mismas.
Vulvovaginitis infecciosasLas vulvovaginitis infecciosas más frecuentes son la tricomoniasis (15-20 %), la candidiasis (20–25 %) y la vaginosis bacteriana (40–50 %)4. Otros agentes infecciosos que se deben considerar son el herpes simple, el gonococo y la clamidia.
Tradicionalmente se ha descrito que las características del flujo vaginal son útiles para el diagnóstico de sospecha de estas infecciones (tabla 3).
El germen causal es Trichomona vaginalis, cuya transmisión es preferentemente por vía sexual. Se considera la enfermedad de transmisión sexual (ETS) no viral más prevalente5,6. Mientras que en el varón es asintomática, en la mujer produce flujo abundante, espumoso, maloliente y de color amarilloverdoso muy característico. Se acompaña de prurito, dispareunia y disuria, que se acentúan durante la menstruación. En la exploración se aprecia eritema vaginal y cervical (que le da un aspecto en fresa) con un pH vaginal mayor de 5.
El examen en fresco se hace mediante una toma del fondo del saco vaginal que se diluye en suero fisiológico y se extiende sobre un portaobjetos. Se observarán las tricomonas (con o sin flagelo) en el 50 % de los casos y abundantes leucocitos (> 20 neutrófilos/campo x 1.000). En casos dudosos está indicado el cultivo para el que se utilizan los medios de Diamond, Kupferberg y Boiron.
Es necesario hacer despistaje de otras ETS6 causadas por clamidias, micoplasmas y gonococo.
El tratamiento oral se realiza con 2 gramos de metronida- zol en monodosis, 500 mg/12 horas durante 7 días o 250 mg/8 horas durante 7 días. La terapia tópica con gel de metronidazol al 0,75 % con dos aplicaciones/día durante 7 días es menos efectiva7. Los efectos secundarios más frecuentes son sabor metálico, molestias gastrointestinales e interacciones con el alcohol. En cepas resistentes al metronidazol (2–5 %)8 puede utilizarse tinidazol 2 g vía oral en monodosis6,9. En alergias al metronidazol son frecuentes las reacciones cruzadas con otros nitroimidazoles, por lo que se usa cotrimazol en óvulos de 100 mg/24 horas durante 6 días y paramomicina tópica una aplicación diaria durante 14 días10 y duchas con sulfato de zinc al 1 % o povidona yodada, aunque el porcentaje de curaciones es menor11. En el embarazo está aceptado el metronidazol a las mismas dosis12.
Se recomienda la abstención de relaciones sexuales mientras dure el tratamiento, además de tratar a la pareja durante una semana, ya que la dosis única es menos efectiva en los hombres6.
En casos de recidiva se repite la pauta, y si aun así persiste se utiliza metronidazol a dosis de 2 g vía oral al día durante 3–5 días, añadiendo tratamiento local durante 15 días12.
Vaginosis bacterianaSe produce por una alteración de la flora bacteriana vaginal, lo que da lugar a un sobrecrecimiento de Gardnerella vaginalis y otras bacterias anaerobias (Bacteroides spp., Prevotella spp., Peptostreptococcus spp., Mycoplasma hominis, Atopobium vaginae)6 y disminución de lactobacilos. No se considera ETS aunque se puede asociar a enfermedades de trasmisión sexual como gonorrea y clamidia.
Muchas pacientes permanecen asintomáticas y se diagnostican en una exploración o citología de rutina.
En el diagnóstico se siguen utilizando los criterios de Amsel, debiendo cumplir tres de los 4:
- 1.
Secreción vaginal fina, homogénea, adherente, aumentada en volumen, de aspecto blanco grisáceo y con un característico olor a pescado.
- 2.
pH vaginal superior a 4,5.
- 3.
Olor a aminas antes o después de instilarse KOH.
- 4.
Presencia de células clave, que son células del epitelio vaginal recubiertas de bacterias, lo que les da un aspecto granular. Deben existir al menos un 20 % de estas células en el frotis además de escasos lactobacilos.
El cultivo no es útil. En los últimos años han aparecido métodos comerciales que detectan el pH, enzimas de Gardnerella vaginalis o su ADN6 como FemExam® pH (detecta pH y trimetilamminas), FemExam® PIP Activity test Card (identifica una enzima de la bacteria) y Affirm® VPIII Microbial Identification Test (sonda de ADN para identificación de Gardnerella, Candida y Trichomonas).
Se aconseja el tratamiento en mujeres sintomáticas, en formas recidivantes y en embarazadas. No está indicado tratar a la pareja a no ser que asocie síntomas12.
La terapia recomendada es metronidazol oral a dosis de 500 mg/12 horas, 7 días, metronidazol en gel al 0,75 % una aplicación/día cada 5 días o clindamicina en crema al 2 %, una aplicación/día (preferentemente por la noche) durante 7 días12,13. Como alternativas se utiliza clindamicina oral 300 mg/12 horas, 7 días o clindamicina en óvulos 100 mg/día (preferentemente por la noche) durante tres días12,13. En embarazadas se puede dar metronidazol oral 250 mg/8 horas durante 7 días12,13, o clindamicina vía oral 300 mg/12 horas durante 7 días6,14,15.
Las formas recurrentes se definen como tres o más episodios al año14 y son el 15-30 % de los casos6. Se han relacionado con el uso de dispositivo vaginal intrauterino (DIU) y diafragma, mientras que el uso del preservativo parece útil en la prevención de estos episodios5. Estos casos requieren pautas de 10–14 días con los tratamientos anteriores12.
Para prevenir recurrencias se acepta el uso de metronidazol en gel intravaginal al 0,75 %, dos veces por semana, durante 4–6 meses16,15 y clindamicina oral 150 mg, dos veces al día durante varios meses17. También se ha utilizado gel de lactato para mantener el pH durante los tres primeros días tras la menstruación y manteniéndolo 6 meses asociado a metronidazol y tinidazol18.
Vulvovaginitis candidiásicaEs una infección frecuente en mujeres jóvenes que se acompaña de morbilidad y considerables costes de salud, y constituye hasta el 30 % del total de las vulvovaginitis3,19,20. La Candida albicans se puede encontrar formando parte de la flora comensal hasta en el 25 % de mujeres sanas21,22. El 75 % de las mujeres tendrá un episodio de vulvovaginitis candidiásica y, de ellas, la mitad tendrá un segundo episodio23. La mayoría de los autores no la consideran una ETS23.
En los últimos años se han clasificado en formas complicadas, cuya incidencia está aumentando, y no complicadas (tabla 4)20,24.
Clasificación actual de las vaginitis candidiásicas
| Características | No complicadas | Complicadas |
| Frecuencia | Esporádica, infrecuente | Recurrente (frecuencia mayor de 4 episodios/año) |
| Huésped | Sano | Diabetes, inmunosupresión, gestación |
| Especies | Candida albicans | Especies no albicans |
| Intensidad | Leve, moderada | Grave |
Las formas recurrentes se definen como 4 o más infecciones sintomáticas al año, o cuando se dan tres episodios no relacionados con la toma de antibióticos en el último año25,26. Las padecen el 5 % de las mujeres y en la mayoría las recurrencias se producen en los tres meses siguientes27. Entre el 10 y el 33 % de estas formas son producidas por especies no albicans como C. glabrata (la más frecuente)23, C. tropicalis, C. krusei, C. parapsilopsis y Saccharomyces cerevisiae28-31.
Para explicar la etiopatogenia de estas formas se han propuesto varias teorías: la del reservorio intestinal candidiásico32, que no ha podido ser demostrada en estudios posteriores33 y la de la trasmisión sexual, ya que el 20 % de las parejas sexuales están colonizadas en boca, genitales y dedos por las mismas especies34. La teoría más aceptada actualmente es la de que las formas recurrentes se deben más a la persistencia del patógeno en la vagina que a las reinfecciones, corroborada por el aislamiento de formas con idéntico cariotipo en las recurrencias35,36.
Clínicamente las formas recurrentes suelen presentarse con menor inflamación vulvovaginal, caracterizándose más por molestias locales que se exacerban los días previos a la menstruación37. Los síntomas más comunes son prurito (50 %), flujo vaginal abundante (24 %), y disuria (33 %). También se describe ardor y sensación urente. Sin embargo, estos no son específicos, por lo que siempre se deben considerar otras etiologías17,38,39.
Ante una mujer que presenta vulvovaginitis candidiásicas de repetición hay que considerar los siguientes aspectos5:
- 1.
Presencia de factores desencadenantes o coadyuvantes como diabetes mellitus mal controlada40, dietas ricas en azúcares41, uso reciente de antibióticos de amplio espectro42 y tratamiento esteroideo43.
- 2.
Existe asociación con la actividad sexual, y en especial con algunas prácticas sexuales como el sexo oral y anal44.
- 3.
Relación con estados hiperestrogénicos como el embarazo, sobre todo a partir del tercer trimestre23, y la toma de ACO con altas dosis de estrógenos45.
- 4.
Se deben descartar otras entidades dermatológicas que también cursan con prurito y escozor, como las dermatitis irritativas o alérgicas (entre ellas las relacionadas con antifúngicos tópicos) y el liquen escleroatrófico5.
- 5.
También se ha observado la asociación entre dermatitis atópica y estas infecciones recurrentes5,46.
- 6.
Hay que valorar también estados de inmunosupresión, como la infección por el virus de la inmunodeficiencia humana (VIH)20,47 y los tratamientos inmunosupresores. Además, parece que las alteraciones en el microambiente vaginal, y por tanto en la inmunidad local, también estarían implicadas37,48.
- 7.
La posible asociación de vulvovaginitis candidiásicas de repetición y otras infecciones (tricomonas, vaginosis).
- 8.
Los déficits de minerales y oligoelementos como el magnesio, cinc y calcio37; sin embargo no parece existir una asociación entre estas formas recurrentes y el déficit de hierro20.
- 9.
La infección por especies no albicans que suelen ser resistentes a las terapias clásicas con azoles30,39.
- 10.
Las vulvovaginitis candidiásicas se dan fundamentalmente en mujeres en edad fértil, y son poco frecuentes en niñas y mujeres postmenopaúsicas. En estas últimas parece que la histerectomía sería un factor favorecedor de episodios de candidiasis vaginal recurrente49.
- 11.
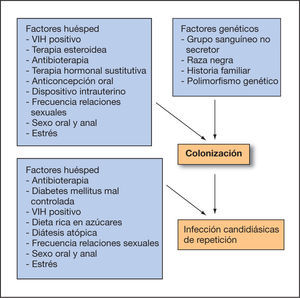
También se han implicado factores genéticos, como el grupo sanguíneo no secretor, y algunos polimorfismos genéticos que facilitan la adhesión de las levaduras a las paredes del epitelio, facilitando la colonización e infección35.
En la figura 1 se exponen los diversos factores que contribuyen al desarrollo de vulvovaginitis candidiásica de repetición.
El diagnóstico se inicia con la sospecha clínica y una exploración clínica compatible. En el examen directo C. albicans y C. tropicalis muestran las típicas pseudohifas y micelios. Otras especies como Candida glabrata, C. parapsilopsis, C. krusei y S. cerevisiae sólo muestran blastosporos, por lo que no es posible identificarlas con el examen directo17,39. En estos casos, y en los que el examen directo sea negativo pero la sospecha clínica se mantenga, están indicados los cultivos en agar de Sabouraud o medio de Nickerson, y debemos recurrir a alguno de los sistemas estandarizados disponibles en el mercado, como el API20Caux para su identificación20,39. Otros métodos útiles son la aglutinación por látex y las técnicas basadas en la reacción en cadena de la polimerasa (PCR), utilizadas en investigación pero con escasa utilidad en la práctica clínica. En la tabla 5 se comparan los diferentes métodos diagnósticos de la candidiasis vulvovaginal.
Sin embargo se debe tener en cuenta que el cultivo tampoco es totalmente fiable, ya que hasta un 25 % de mujeres sanas y asintomáticas están colonizadas por especies de Candida y tendrán cultivos positivos. Por tanto, para el diagnóstico se deben relacionar los datos clínicos, el examen directo y el cultivo50.
El tratamiento se puede realizar con diversas opciones. Son de elección la dosis única de fluconazol de 150 mg o clotrimazol intravaginal 100 mg/día durante 7 días35. Los tratamientos orales y tópicos con azoles, expuestos en la tabla 6, durante 1–14 días también son útiles sin diferencias significativas entre ellos51,52. Como efectos secundarios de la terapia oral se han descrito molestias gastrointestinales, cefalea, cansancio y exantemas cutáneos que son raros y bien tolerados51. El fluconazol e itraconazol pueden provocar arritmias cuando se asocian antihistamínicos H1, astemizol y cisaprida17. Los azoles tópicos pertenecen a la categoría C y no se han asociado con un aumento del riesgo de defectos congénitos, permitiéndose su uso en embarazadas durante 7 días12,38. Los tratamientos orales y tópicos tienen una eficacia similar38 y la decisión dependerá de la experiencia del médico y las preferencias de la paciente.
Tratamientos orales y tópicos con azoles
| Duración | Fármaco | Régimen |
| Dosis única | MiconazolClotrimazolTioconazol | Óvulo de 1.200 mgÓvulo de 500 mgCrema al 10 %, 5 gCrema al 6,5 %, 4,6 g |
| 3 días | MiconazolClotrimazolButoconazolTioconazolEconazolTerconazol | Óvulo de 200 mg, por la nocheÓvulo de 200 mg, por la nocheCrema al 2 %, 5 g por la nocheCrema al 2 %, 5g por la nocheÓvulo de 150 mg, por la nocheCrema al 0,8 %, 5 g por la nocheÓvulo de 80 mg, por la noche |
| 7 días | MiconazolClotrimazolTerconazolFenticonazol | Crema al 2 %, 5 g por la nocheÓvulo de 100 mg, por la nocheÓvulo de 100 mg, por la nocheCrema al 1 %, 5 g por la nocheCrema al 0,4 %, 5 g por la nocheCrema al 2 %, 5 g por la noche |
| 14 días | Nistatina | Óvulo de 100.000 U, por la noche |
| Oral | KetoconazolFluconazolItraconazol | 200 mg vía oral dos veces al día x 3–5 días150 mg vía oral dosis única200 mg oral cada día x 3 días |
En las formas recurrentes se utiliza fluconazol 150 mg (dos dosis, separadas por tres días)12,38. Se deben realizar terapias de mantenimiento durante 6–12 meses con clotrimazol 500 mg/semana en óvulos, fluconazol 100–150 mg/ semana, itraconazol 400 mg/mes itraconazol 100 mg/día o ketoconazol oral 100 mg/día12,35,53.
En pacientes con VIH y candidiasis vulvovaginal de repetición el esquema es el mismo12,54.
No existe evidencia de que el tratamiento de la pareja sexual contribuya a la resolución del cuadro clínico51,55,56. Por ello sólo se recomienda tratar a la pareja en los casos sintomáticos12.
Mientras se realiza la terapia de mantenimiento el 90% de las pacientes no tendrán recurrencias3, pero en un 30–40 % de los casos, al suspender el tratamiento, vuelven a aparecer los síntomas. En éstos se puede volver a realizar la pauta de mantenimiento.
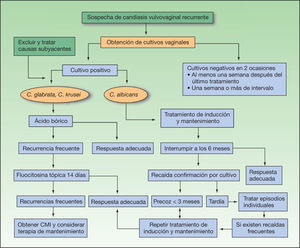
Con frecuencia las infecciones por levaduras no albicans son resistentes a azoles, sobre todo la C. krusei. También se han detectado resistencias cruzadas a los azoles tópicos y orales57. En estos casos está indicado el ácido bórico intravaginal en óvulos diarios a una dosis de 600 mg/día durante 2–4 semanas12,17,20. La terapia de mantenimiento en las formas recurrentes es 1–2 dosis a la semana, aunque tiene el peligro de la teratogenicidad. Si no hay respuesta otras alternativas son la flucitosina tópica (al 17 % en una crema hidrofílica), no comercializada en España, que se aplica intravaginalmente de forma diaria durante una semana y la anfotericina tópica58. También se ha utilizado en estos casos violeta de genciana en solución al 1 %, que se aplica una vez a la semana durante 4–6 semanas, añadiendo nistatina o ácido bórico tópicos17. Los nuevos azoles voriconazol, rilopirox y eberconazol son eficaces frente a C. krusei y C. glabrata30.
En la figura 2 se expone el algoritmo terapéutico de las vulvovaginitis candidiásicas.
Para hablar de curación se requieren dos cultivos negativos separados entre sí una por semana, y al menos una semana después de finalizar la terapia antifúngica59.
En los últimos años se ha hablado mucho del efecto protector de los lactobacilos, algo que continúa siendo discutido20. Parece que éstos tienen compuestos bactericidas y además, por sus propiedades de adherencia a las células epiteliales vaginales, desplazarían a otros gérmenes. Actualmente se acepta que, dado el escaso número de efectos adversos, Lactobacillus acidophilus, L. rhamnosus y L. fermentum pueden ser utilizados tanto por vía oral como vaginal, a modo de agentes preventivos en vulvovaginitis candidiásicas de repetición60.
Está en experimentación el desarrollo de vacunas terapéuticas para estas formas recurrentes36.
Vaginitis bacterianaEstá producida por Streptococcus agalactiae, Streptococcus α-hemolítico del grupo B o Staphylococcus aureus. El primero de ellos es un agente comensal, pero en ciertas condiciones, como la existencia de cuerpos extraños y vaginitis atrófica, puede producir sintomatología17.
Clínicamente se caracteriza por inflamación y dolor local, con dispareunia y flujo amarillento. En la exploración se observa eritema vulvar y vaginal, acompañado o no de descamación y fisuras en los pliegues. El examen directo del exudado muestra abundantes leucocitos, células epiteliales inmaduras y los microorganismos causales formando cadenas. El cultivo confirma el diagnóstico.
El tratamiento consiste en eliminar o controlar la situación desencadenante y antibioterapia con penicilina vía oral 500 mg/12 horas, o clindamicina en crema en aplicación nocturna durante 10 días17.
Vaginosis citolíticaSu etilogía no está clara. Para algunos se debe a un incremento de lactobacilos que produce una lisis de las células epiteliales vaginales, mientras otros creen que es debida a una proliferación aumentada del epitelio vaginal61. Clínicamente se caracteriza por prurito local y un flujo grueso y blanquecino, similar al candidiásico, que hace que muchas de las pacientes sean tratadas como candidiasis de repetición. Sin embargo, no se asocia con signos inflamatorios.
El diagnóstico se confirma por el examen directo que muestra abundantes lactobacilos y células epiteliales rotas, con restos nucleares y con cultivos negativos para bacterias y hongos.
El tratamiento consiste en alcalinizar la vagina mediante duchas bisemanales con 30–60 g de bicarbonato sódico en un litro de agua hasta que se resuelvan los síntomas17.
Lactobacilosis vaginalSe ha relacionado con un incremento en el número de lactobacilos y con terapias antifúngicas62.
El examen directo muestra un aumento en el número y tamaño de los lactobacilos que tienen una forma característica llamada leptothrix. Los cultivos son negativos.
El tratamiento oral es con doxiciclina a dosis de 100 mg/ 12 horas, o amoxicilina-clavulánico 500 mg/12 horas durante 15 días en ambos casos17.
Vulvovaginitis alérgicas e irritativasSon causas poco frecuentes de dermatitis vaginales de repetición. Sin embargo, el hecho de que la mucosa vulvar no esté queratinizada y la humedad en la que se encuentra inmersa, pueden favorecer la penetración de agentes irritantes y alergenos63,64. Los agentes más implicados han sido inhalados y ácaros, semen, látex presente en preservativos, guantes, diafragmas, C. albicans64, parásitos (Enterobious vermicularis), espermicidas (nonoxinol-9), medicación tópica (antibióticos, antifúngicos y anestésicos locales), esmalte de uñas y productos de higiene íntima. Los síntomas más frecuentes son prurito, sensación de quemazón, dispareunia y flujo blanquecino e inodoro. Como factores favorecedores se consideran las relaciones sexuales frecuentes, la diátesis atópica y la higiene excesiva, entre otros63,65.
El diagnóstico se basa en la sospecha clínica y las pruebas complementarias como prick-test para los antígenos sospechosos, determinación de IgE total y específicas y pruebas epicutáneas que incluyan la serie estándar, corticoides tópicos, azoles tópicos, mezcla de caínas, tintes, conservantes y vehículos63,65.
La premisa del tratamiento es evitar el alergeno desencadenante o los agentes irritantes implicados. Como terapia sintomática se utilizan tratamientos orales como antihistamínicos y cromoglicato y tópicos como corticoides, pimecrolimus y tacrolimus. También se han descrito mejorías con terapias desensibilizantes.
Vaginitis atróficaSe debe a un descenso de los niveles de estrógenos que produce un adelgazamiento de las paredes vaginales y pérdida de glucógeno, lo que favorece cambios en el pH vaginal y alteraciones en la flora. Los síntomas pueden ser desde leves y bien tolerados a incapacitantes con irritación, prurito y dispareunia38.
Se diagnostica por un flujo claro y fino, un pH aumentado y la presencia de células epiteliales basales en la observación microscópica, con cultivos negativos para bacterias y hongos.
El tratamiento se basa en la aplicación tópica de estrógenos y de lubricantes6,38.
ConclusionesAl valorar los resultados de las pruebas diagnósticas y los tratamientos, durante el manejo de estas pacientes debemos tener en cuenta lo siguiente:
- 1.
Las vulvovaginitis de repetición son relativamente comunes y constituyen un desafío para la paciente y los profesionales. Por tanto, es fundamental establecer un diagnóstico adecuado en el que se deben implicar los médicos de Atención Primaria, Ginecólogos y Dermatólogos.
- 2.
Sin embargo, hasta en un 30 % de las pacientes con síntomas vulvovaginales no se llega al diagnóstico.
- 3.
Muchas de las mujeres con síntomas crónicos en vulva y vagina se automedican con agentes tópicos (antibióticos, antifúngicos, corticoides y asociaciones) y sistémicos que pueden enmascarar o exacerbar los síntomas dificultando el diagnóstico.
- 4.
En algunos casos coexisten varias causas que pueden explicar los síntomas, y que por tanto habrá que tratar.
- 5.
Por último, en los casos refractarios al tratamiento hay que replantearse el diagnóstico.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.