Mujer de 46 años con artritis reumatoide en tratamiento con corticoterapia oral (deflazacort 6mg/día) y metotrexato (10mg/sem) desde hacía 3 años, que consultaba por lesiones ulcerosas en pliegue abdominal derecho de 7 días de evolución.
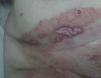
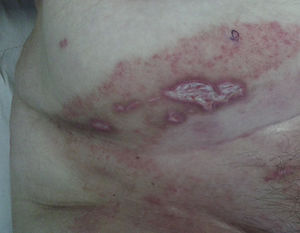
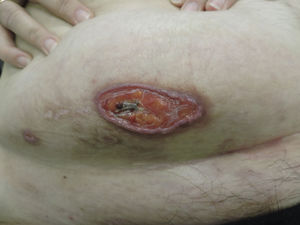
Exploración físicaA la exploración física presentaba una úlcera de 50×20mm, de fondo fibrinoso y borde violáceo con pequeñas ulceraciones adyacentes (fig. 1). Inicialmente se trató con betametasona-gentamicina (Diprogenta®) durante 20 días presentando empeoramiento de la lesión de mayor tamaño (fig. 2).
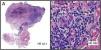
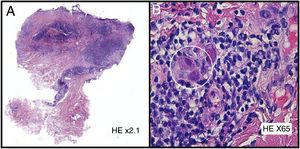
HistopatologíaSe realizó una biopsia cutánea evidenciándose en el estudio histológico una epidermis ausente sustituida por tejido de granulación y, de manera focal en las células endoteliales, inclusiones virales intranucleares basófilas rodeadas de un halo claro (fig. 3). La reacción en cadena de la polimerasa (PCR) del tejido confirmó el diagnóstico.
¿Cuál es su diagnóstico?
DiagnósticoÚlceras cutáneas por citomegalovirus (CMV).
Evolución y tratamientoLa lesión evolucionó favorablemente con resolución completa espontánea pasado un mes. Se derivó al paciente a los servicios de medicina interna y oftalmología donde descartaron afectación sistémica y oftalmológica, respectivamente. A nivel analítico se comprobó una serología positiva frente a CMV con anticuerpos de tipo IgG.
El cuadro se interpretó como una probable reactivación de infección por CMV con afectación exclusivamente cutánea, en paciente con un bajo grado de inmunosupresión secundario al tratamiento de su enfermedad de base.
ComentarioEl CMV es un virus ADN de la familia de los virus herpes (VHH-5). Se estima que la mitad de la población general ha tenido contacto con este virus a lo largo de la vida.
En el paciente infectado, el virus se secreta en fluidos corporales, requiriéndose un contacto muy estrecho para el contagio1. Tras la primoinfección, que puede ser sintomática o asintomática, se generan anticuerpos anti-CMV que permanecen de por vida. El virus puede permanecer acantonado y en momentos de inmunosupresión, sobre todo de tipo celular, puede producirse su reactivación. En nuestro medio, entre el 30-50% de los adultos presentan anticuerpos circulantes, porcentaje que aumenta en países en vías de desarrollo, población homosexual y VIH1.
En el paciente inmunocomprometido, afecta más frecuentemente al aparato respiratorio, digestivo y sistema nervioso central, siendo rara la afectación cutánea que, cuando se produce, suele ser indicador de enfermedad grave y generalizada con una mortalidad mayor al 80%2–5.
La presentación clínica es muy variable (pápulas, nódulos, placas verrucosas, vesículas, púrpura y ulceraciones) con predominio por la región genitoperineal1,2,5,6, y es secundaria al efecto citopático directo del virus sobre las células endoteliales de la dermis4. El diagnóstico se establece fundamentalmente por los hallazgos histológicos, donde se observan células endoteliales gigantes citomegálicas con voluminosas inclusiones intranucleares basófilas rodeadas por un halo claro, dándoles el aspecto característico de «células en ojo de búho»1,2,4. La inmunotinción con el anticuerpo monoclonal anti-CMV puede resultar de gran utilidad2. A nivel analítico, la serología ayuda a diferenciar primoinfección de reactivación, aunque en los pacientes VIH+ no tiene especial utilidad, ya que presentan anticuerpos anti-CMV tipo IgM en ambos periodos1. Aunque los cultivos y las técnicas de inmunohistoquímica también son de utilidad, el gold standard para el diagnóstico, por su elevada sensibilidad y especificidad, es la PCR1.
Respecto al tratamiento en estos pacientes, el uso precoz de ganciclovir puede disminuir la morbimortalidad1,3,4.
En el huésped inmunocompetente la infección por CMV puede ser oligosintomática (90%) o producir un cuadro mononucleosis-like con fiebre, escalofríos, alteraciones hepáticas y linfocitosis atípica, que en ocasiones se acompaña de erupción rubeoliforme. La afectación cutánea de manera aislada es aún más rara y, en general, se presenta en pacientes con primoinfección por CMV y tiene un buen pronóstico1.