Un paciente de 52 años presentaba una dermatosis pruriginosa seguida en diversos centros durante más de 40 años. En la infancia se sospechó de dermatitis atópica, llegando a recibir ciclosporina A con mejoría. En 2002 presentó unos nódulos faciales, compatibles histológicamente con un linfoma B (CD20+, Bcl2+, reordenamiento IgH), suspendiéndose ciclosporina. Tras descartar la afectación extracutánea, recibió rituximab 375mg/m2 intravenoso/4 ciclos semanales, mejorando su cuadro, aunque reapareció tras suspenderse. En 2013 presentó nuevamente nódulos faciales con histología de hiperplasia linfoide B, recibiendo rituximab con idéntica respuesta.
En 2016 fue remitida a nuestro servicio por cambio domiciliario, sin diagnóstico cerrado. Al interrogar a la paciente, esta confirmó la recidiva de las lesiones tras largos períodos de exposición al sol.
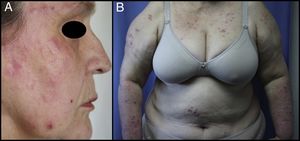
Exploración físicaLa paciente mostraba unas pápulas eritematosas, muchas con excoriación central, confluyentes en algunas localizaciones (fig. 1A), con un predominio en las zonas fotoexpuestas (fig. 1B). Se apreciaron unas máculas hiperpigmentadas residuales en dichas zonas.
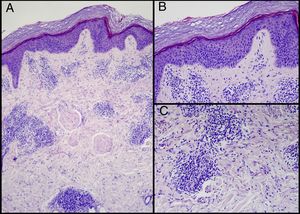
HistopatologíaSe biopsiaron una lesión pápulocostrosa del brazo y una placa eritematoedematosa de la sien que la paciente identificó como similares a las diagnosticadas de linfoma cutáneo/hiperplasia linfoide, siendo ambas histológicamente similares (fig. 2A): un infiltrado dérmico perivascular superficial (fig. 2B) y profundo de linfocitos T con abundantes eosinófilos (fig. 2C).
Otras pruebasLa determinación de HLA objetivó la variante HLA-DR4 (DRB1*04:08). El estudio de autoinmunidad resultó negativo, y la IgE fue normal.
¿Cuál es su diagnóstico?
DiagnósticoPrurigo actínico (PA).
Tratamiento y evoluciónSe inició fototerapia UVB de banda estrecha para estimular el fenómeno de habituación, con un cumplimiento irregular por parte de la paciente que finalmente terminó abandonándola a pesar de presentar una cierta mejoría de su cuadro. La talidomida por el momento no parece una opción porque la paciente presenta un túnel carpiano bilateral que dificulta la monitorización de una eventual neuropatía. Actualmente se mantiene con síntomas leves con corticoides tópicos, antihistamínicos orales y fotoprotección.
ComentarioEl PA es una fotodermatosis frecuente en nativos americanos, habiendo pocos casos descritos en la población europea1. Las formas que se presentan desde la infancia, generalmente antes de los 10 años, pueden mejorar durante la adolescencia. El inicio posterior, aunque menos frecuente, suele asociarse a la persistencia en la edad adulta1–3. El 50% de los pacientes presentan antecedentes familiares, y cerca de un 90% tienen el HLA-DR4, de tipo HLA-DRB1*04:07 en el 60-70% de los casos3,4. Nuestra paciente refirió que su padre había presentado una dermatosis similar.
Clínicamente consiste en la presencia de unas lesiones papulonodulares eritematosas y pruriginosas con excoriaciones por rascado, predominantemente localizadas en las zonas fotoexpuestas, aunque puede también aparecer en zonas no fotoexpuestas. Se han descrito hallazgos asociados, como queilitis (46% de casos), conjuntivitis (21%), lesiones eccematosas y liquenificación1.
Histológicamente pueden observarse unos hallazgos inespecíficos, en ocasiones superponibles a la histología de la erupción polimorfa lumínica: en la dermis, un infiltrado perivascular superficial y profundo de linfocitos T con la presencia de eosinófilos bajo una epidermis con escasas alteraciones. En las lesiones crónicas puede observarse acantosis y excoriaciones en la epidermis, fibrosis y un mayor infiltrado en la dermis. Las lesiones labiales pueden presentar unos infiltrados con una hiperplasia folicular como fenómeno reactivo4. La asociación con un linfoma B se desarrolló solo en 2 pacientes5. En nuestra paciente persiste la duda de si las lesiones nodulares que presentó correspondieron efectivamente a un linfoma o a una hiperplasia folicular linfoide florida.
El diagnóstico diferencial del PA incluye picaduras, escabiosis, porfirias, dermatitis atópica del adulto y otras fotodermatosis, todas con una evolución e histología distintivas y que deberán ser descartadas para llegar al diagnóstico de esta entidad1.
Se han descrito diferentes aproximaciones terapéuticas al PA, incluyendo tratamientos tópicos (fotoprotección, corticoides, inhibidores de la calcineurina) y fototerapia (PUVA o UVB de banda estrecha). En los casos graves se emplea talidomida, ciclosporina, azatioprina o pentoxifilina, con unos resultados variables6.
Como conclusión, el PA es una entidad poco frecuente en nuestro medio, pero no por ello descartable. Conviene recordar la posibilidad de que se desarrollen hiperplasias linfoides durante su evolución, para evitar un diagnóstico erróneo que condicionará los tratamientos en el futuro. Se debe tener en cuenta que el diagnóstico de esta entidad se basa en la clínica y la historia del paciente, siendo el hallazgo del HLA-DR4 un dato que apoyaría esta sospecha.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.