INTRODUCCION
La afectación cutánea por M. tuberculosis supone el 1 % de todas las formas extrapulmonares. La fuente de infección es generalmente endógena, y en pocas ocasiones la puerta de entrada es la piel o mucosas. Existen múltiples formas clínicas en función del número y virulencia del microorganismo, estado inmunitario del huésped, la puerta de entrada y la vía de infección. Presentamos un paciente en quien la fuente de infección de una tuberculosis cutánea pudo ser una intervención quirúrgica.
DESCRIPCION DEL CASO
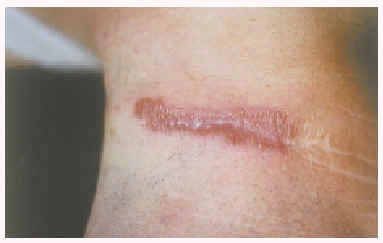
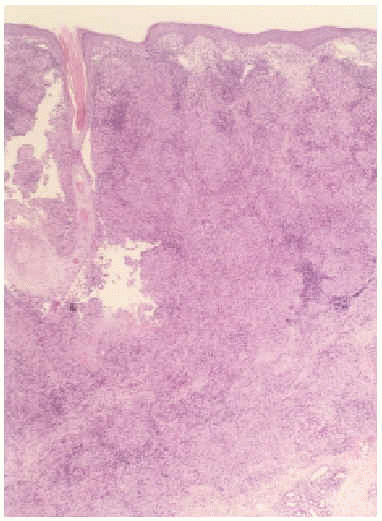
Un varón de 55 años que refería haber padecido turberculosis pulmonar en la juventud tratada con tuberculostáticos durante 5-6 meses. Había sido intervenido por adenopatías laterocervicales derechas 20 años antes, sin otro tratamiento aparte del quirúrgico. Acudió a nuestras consultas debido a la aparición progresiva, a lo largo de los últimos 14 años, de una placa de crecimiento lento y progresivo, eritematosa, infiltrada, lineal, perfectamente delimitada a la zona de la cicatriz del cuello (fig. 1). A la exploración física, no presentaba adenopatías palpables ni otras lesiones cutáneas. La biopsia de la lesión mostró una inflamación granulomatosa de tipo tuberculoide (fig. 2), pero las tinciones de ácido peryódico de Schiff y Ziehl-Neelsen fueron negativas. En el cultivo del tejido creció M. tuberculosis. La prueba de la tuberculina fue positiva y el resto de los estudios analíticos fueron normales o negativos, incluyendo radiografía de tórax y broncoscopia con estudio del aspirado broncoalveolar.
Fig. 1.--Aspecto de la lesión previo al diagnóstico. Se aprecia una placa eritematosa, infiltrada, lineal, perfectamente limitada al área de la cicatriz quirúrgica del cuello.
Fig. 2.--Se aprecia una reacción granulomatosa que afecta desde dermis superficial hasta el panículo (hematoxilina-eosina, x10).
Tras realizar tratamiento tuberculostático específico durante 7 meses, la lesión cutánea fue regresando y en la actualidad el paciente sólo presenta hiperpigmentación postinflamatoria en la zona de la cicatriz.
DISCUSION
A nuestro caso creemos que podría atribuirse el diagnóstico de lupus vulgar sobre cicatriz posquirúrgica basándose en la apariencia clínica de la lesión y la histopatología, con un cultivo de tejido positivo para M. tuberculosis. La presentación sobre la cicatriz de linfadenectomía realizada 20 años antes y la ausencia de otro foco tuberculoso hace pensar que se trata de una diseminación sucedida durante el acto quirúrgico. En la literatura médica revisada no hemos encontramos ningún caso de características similares.
Se considera que el lupus vulgar es una forma de reinfección en individuos previamente sensibilizados con un alto grado de sensibilidad a la tuberculina1. En casos raros puede aparecer en el sitio de la vacuna con bacilo de Calmette-Guérin2. En el 40 % de los pacientes con lupus vulgar hay linfadenitis tuberculosa asociada y en el 10-20 % de los casos se asocian tuberculosis pulmonar u ósea3; sin embargo, en la mayoría de los casos la forma exacta de cómo se desarrolla el lupus vulgar es difícil de precisar4.
El diagnóstico de lupus vulgar se realiza sobre la base de la forma de la presentación clínica, la histopatología, la prueba de tuberculina y la identificación del bacilo en cultivos o demostración de ADN de aquél mediante reacción en cadena de la polimerasa (PCR)5.
El cultivo para la tuberculosis desde lesiones de lupus vulgar generalmente es negativo; sólo el 6 % de los cultivos de piel en pacientes con lupus vulgar son positivos6. La detección de ADN de la tuberculosis mediante PCR aumenta la sensibilidad de la identificación del microorganismo5,7.
El tratamiento de lupus vulgar debe ser el mismo que el de tuberculosis sistémica3 utilizando poliquimioterapia con isoniazida, 300 mg/día; rifampicina, 600 mg/día; piracinamida, 25 mg/kg/día; y etambutol, 15 mg/kg/día. Se indica un tratamiento en dos etapas; una inicial intensiva con estos cuatro fármacos administrados diariamente durante 8 semanas y una segunda fase de continuación con isoniazida más rifampicina administradas diariamente o dos a tres veces por semana durante 16 semanas. En algún caso de lupus vulgar sin afectación sistémica se ha usado monoterapia con isoniazida por un tiempo más prolongado (12-18 meses); algunos autores han comunicado mejoría con este esquema, pero otros han observado la reaparición del cuadro una vez suspendido el tratamiento4,8.