En febrero de 2009 diagnosticamos a tres pacientes de paniculitis granulomatosa infecciosa posmesoterapia causada por el Mycobacterium abscessus. La investigación epidemiológica permitió detectar otros 12 casos más en 77 pacientes que habían sido tratadas con mesoterapia para la celulitis en la misma clínica, y se identificó como posible fuente de infección los viales inyectables contaminados.
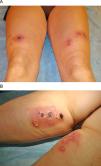
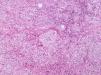
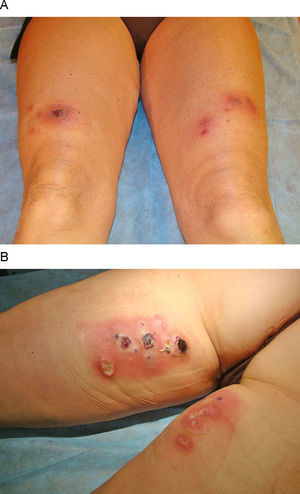
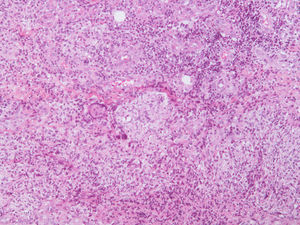
Los casos clínicos se exponen en la tabla 1. Tres mujeres con edades comprendidas entre 39 y 44 años, dos de ellas hermanas, desarrollaron múltiples nódulos subcutáneos eritemato-violáceos, dolorosos y fluctuantes, algunos de los cuales evolucionaron a la abscesificación, fistulización y ulceración (fig. 1). Las lesiones se desarrollaron en las áreas de las nalgas y de los muslos, donde habían sido inyectadas sustancias de mesoterapia entre 7 y 20 días antes. Contrastando con la aparatosidad de la clínica cutánea, no existía fiebre ni otra sintomatología sistémica asociada. Ninguna de las pacientes refería historia de neoplasias ni había recibido tratamiento inmunosupresor. En los tres casos se remitieron biopsias cutáneas a los servicios de Microbiología y de Anatomopatología. La tinción para bacilos ácido-alcohol resistentes (BAAR) (Ziehl-Neelsen) resulta positiva y del cultivo microbiológico convencional crecen a los 4 días abundantes colonias, que con posterioridad fueron identificadas mediante reacción en cadena de la polimerasa y ulterior secuenciación de su ADN, como M. abscessus. El estudio histológico mostró inflamación dermohipodérmica cavitada y abscesificada, con tejido de granulación denso e infiltrado histiocitario (fig. 2), la tinción para BAAR fue negativa en el material fijado en parafina. Los exámenes complementarios, incluyendo hemograma, bioquímica sanguínea y en orina, serología frente al virus de la inmunodeficiencia humana, cuantificación de inmunoglobulinas, radiografía de tórax y estudio de la función vestibular fueron normales o negativos. Se inició tratamiento con claritromicina oral y amikacina intramuscular, monitorizándose la función renal y auditiva. La mejoría ha sido lenta y se ha realizado drenaje de algunas lesiones en los 2 primeros casos. En la actualidad, y tras 4 meses de tratamiento, las secuelas cicatriciales son evidentes y todavía no se ha obtenido la curación completa en ninguna de las pacientes.
Resumen de los hallazgos clínicos de 3 casos de paniculitis por Mycobacterium abscessus post-mesoterapia
| Caso | Edad/sexo | Antecedentes | Tiempo de aparición | N.°lesiones | Localización | Tratamiento |
| 1 | 44/mujer | Histerectomía | 7–20 días | 24 | Muslos | Claritromicina |
| Nalgas | Amikacina | |||||
| 2 | 39/mujer | Endometriosis; hermana del caso 1 | 10–20 días | 10 | Muslos | Claritromicina |
| Nalgas | Amikacina | |||||
| 3 | 44/mujer | Rinitis alérgica | 15–20 días | 14 | Muslos | Claritromicina |
| Depresión | Amikacina |
El diagnóstico casi simultáneo de estos tres casos de infección cutánea por M. abscessus posmesoterapia fue comunicado a las autoridades sanitarias y se inició una investigación epidemiológica. La técnica de mesoterapia era realizada por un médico, en un único centro, utilizando ampollas de homeopatía y con las medidas habituales de antisepsia. Se examinaron e investigaron el ambiente de la clínica, el material utilizado y los productos inyectados, identificándose como posible fuente de infección los viales inyectables. Por el Departamento de Sanidad del Gobierno Balear se realizaron encuestas epidemiológicas a todas las personas sometidas a mesoterapia en dicho centro, en 77 pacientes que habían sido tratadas con mesoterapia para celulitis en la misma clínica, detectándose otros 12 casos más, confirmados mediante cultivo microbiológico (15 casos en total).
La mesoterapia se realiza principalmente con fines estéticos de reducción del tejido adiposo. Su supuesto efecto beneficioso se basa en que la sustancia inyectada, por un efecto enzimático o químico, provoca la ruptura de la membrana celular del adipocito y facilita la incorporación de la grasa citoplasmática a la circulación. Como complicación de esta técnica se han descrito casos de infección por micobacterias no tuberculosas1,2. La mesoterapia es un procedimiento muy popular y demandado en nuestro medio. Sin embargo, no hemos encontrado registrados brotes previos de esta complicación infecciosa en las Islas Baleares. Recientemente se ha publicado un caso de paniculitis granulomatosa no infecciosa que se inició un mes después de las inyecciones de mesoterapia, con nódulos inflamatorios que fistulizaban, dejando cicatrices residuales3. En nuestras tres pacientes la realización durante la primera visita de tinciones y cultivos adecuados de las muestras cutáneas facilitó el diagnóstico, el tratamiento correcto, la detección de otros 12 casos y la retirada de la fuente de la infección.
Los avances en las técnicas de cultivo y moleculares han permitido que en la actualidad se hayan descrito cerca de 200 especies de micobacterias. M. abscessus es una especie perteneciente al grupo de micobacterias no pigmentadas de crecimiento rápido. Se encuentra ampliamente distribuida por la naturaleza y puede contaminar material quirúrgico y soluciones inyectables medicamentosas4. Los patógenos oportunistas precisan una inoculación a partir de una fuente exógena, y unas condiciones particulares de inmunidad del huésped que faciliten la infección5. Son muy resistentes a los antibióticos y se requiere un tratamiento de larga duración, de unos 6 meses. Los antibiogramas son orientativos, pues muchas veces no se corresponde la respuesta in vitro con la eficacia in vivo. En la Universidad de Texas, en una revisión clínica y microbiológica de 115 casos clínicos de micobacterias de rápido crecimiento, cultivan M. abscessus en 43 ocasiones (37,4%), la mayoría de las veces en vías respiratorias, pero en 6 casos se aislaron M. abscessus yMycobacterium fortuitum de la piel. Destacan que M. abscessus es una de las especies más resistentes6, resulta más sensible a claritromicina y amikacina y de forma intermedia a cefoxitina. La monoterapia puede ser inadecuada, pues parece favorecer la aparición de resistencias.
M. abscessus ocasiona habitualmente infecciones cutáneas relacionadas con lesiones cutáneas accidentales o con inyecciones, acupuntura o catéteres7,8. La clínica se caracteriza por pápulas o nódulos eritemato-violáceos, dolorosos o asintomáticos, de crecimiento lentamente progresivo, con tendencia a la abscesificación y ulceración y de evolución crónica9, similar a la que presentaron nuestras pacientes. Asimismo, pueden ocasionar enfermedad pulmonar, linfática, ósea, corneal, cardiaca y ótica, principalmente en sujetos inmunodeprimidos. También está favorecida por los tratamientos biológicos10.
En conclusión, debe sospecharse infección por este tipo de micobacterias no tuberculosas en lesiones inflamatorias de curso crónico y falta de respuesta a los tratamientos antibióticos habituales en aquellas zonas sometidas a intervenciones quirúrgicas o cosméticas. Su diagnóstico permitirá instaurar el tratamiento adecuado e investigar la fuente del contagio. Ante el auge de los tratamientos cosméticos como la mesoterapia, cabe recordar que no están exentos de riesgos, pueden tener nefastas consecuencias y dejar secuelas cicatriciales importantes y permanentes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.