A pesar de la gran influencia que tiene el embarazo en el curso de la enfermedad de Hansen, los trabajos referentes a este tema son escasos.
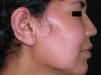
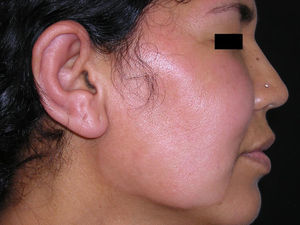
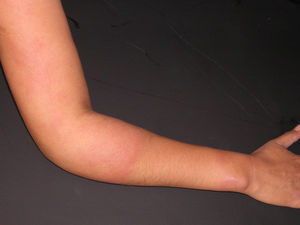
Presentamos el caso de una mujer de 34 años, natural de Brasil y residente en España desde hacía tres años. Acude a nuestro Servicio por presentar, desde hacía dos semanas, lesiones cutáneas eritematosas y dolorosas que afectaban al área facial y las extremidades. Refería además tumefacción y dolor del pie izquierdo. El estado general era bueno y no presentaba fiebre. En la anamnesis la paciente refería la presencia, desde la infancia, de una lesión asintomática e hipopigmentada en el brazo derecho que había ido creciendo progresivamente. No le había dado importancia hasta que esta se había tornado eritematosa y dolorosa, coincidiendo con la aparición de las demás lesiones (figs. 1 y 2).
En cuanto a los antecedentes personales refería haber trabajado con pacientes de Hansen durante 4 años. Era madre de tres niños, el más pequeño de 2 meses de edad.
A la exploración presentaba numerosas placas eritematosas, infiltradas y bien delimitadas en las extremidades y en la cara. Su superficie era alopécica. Algunas de ellas tenían un borde elevado y un centro aplanado e hipopigmentado. Existía infiltración y eritema del pabellón auricular derecho.
Los exámenes complementarios (analítica completa, radiografía de tórax y de pie izquierdo y ecografía abdominal) no demostraron alteraciones. El test de Mantoux fue negativo. En la exploración neurológica se objetivó una clara disminución de la sensibiliad térmica, dolorosa y táctil en las zonas afectadas, siendo en el resto normal.
La biopsia de una de las placas objetivaba un infiltrado granulomatoso de tipo sarcoide que ocupaba toda la dermis, siguiendo el trayecto de los paquetes vasculonerviosos hacia la superficie. No se observaban nervios periféricos. La tinción de Ziehl-Nielsen no demostró la presencia de bacilos ácido-alcohol resistentes (BAAR). El estudio de la linfa del pabellón auricular y del raspado del tabique nasal tampoco demostró BAAR.
El cuadro clínico era compatible con una leprorreacción tipo 1, desencadenada tras el parto, en el curso de una forma tuberculoide de lepra que había pasado desapercibida durante muchos años.
Se inició tratamiento con rifampicina 600mg/mes, dapsona 100mg/día y prednisona 40mg/día en pauta descendente. La tumefacción y el dolor del pie izquierdo desaparecieron en unos días. Las lesiones cutáneas evolucionaron más lentamente, pero de modo favorable.
Los cambios inmunológicos que ocurren durante y después del embarazo tienen una gran influencia en el curso de la enfermedad de Hansen1. El embarazo puede precipitar leprorreacciones de tipo 1 y de tipo 2. Las tipo 1 son más frecuentes en el puerperio, cuando la inmunidad celular vuelve a sus valores normales. Las tipo 2 pueden ocurrir durante el embarazo o en la lactancia, y el daño neurológico en estos casos es más precoz que en las pacientes no embarazadas2. Además, el riesgo de desarrollo de novo de la enfermedad y de recurrencias en pacientes ya tratados está incrementado durante la gestación3,4. Un estudio de seguimiento de mujeres sanas embarazadas en una zona endémica detectó en ellas un incidencia de lepra del 6%, mucho mayor que el 0,1% en la población general en la misma zona5. La principal complicación en estas pacientes es la neuritis. En un estudio de seguimiento de mujeres embarazadas con lepra, el 44% de ellas desarrolló neuritis y de estas, en el 27%, cursó de forma silente. La neuritis silente cursa con una disminución de la sensibilidad distal, pero sin dolor, entumecimiento o parálisis. Es especialmente frecuente entre el sexto y el noveno mes después del parto6. Con el fin de detectarla precozmente y evitar su potencial evolución hacia un daño nervioso irreversible es recomendable una exploración neurológica periódica de las pacientes en este periodo, independientemente de la sintomatología que presenten.
En los recién nacidos el riesgo de prematuridad y bajo peso para la edad gestacional está incrementado. Es fundamental seguir a estos niños tras el nacimiento, pues se han reportado casos esporádicos de desarrollo de lesiones de lepra en los primeros meses de vida7.
Los riesgos para la madre y el feto son directamente proporcionales a la carga bacteriológica de la enfermedad. Por ello, la Organización Mundial de la Salud recomienda en las embarazadas el mismo tratamiento que fuera de la gestación. El tratamiento se establece con sulfona y rifampicina en las formas paucibacilares y sulfona, rifampicina y clofazimina en las multibacilares. La rifampicina es fundamental, al ser la más bactericida. Aunque no existen estudios controlados en mujeres, la multiterapia no parece asociarse a mayor riesgo de abortos ni malformaciones congénitas. Los niños de madres tratadas con clofazimina pueden presentar hiperpigmentación transitoria al nacimiento. Debe administrarse vitamina K a los neonatos cuyas madres hayan recibido tratamiento con rifampicina para evitar hemorragias postnatales. La anemia hemolítica que puede inducir la sulfona se suma a la anemia fisiológica del embarazo. Para el tratamiento de las leprorreacciones pueden emplearse corticoides orales y clofazimina. La talidomida y las tioamidas, que a veces se utilizan como alternativa a la clofazimina, están contraindicadas en gestantes8.
Presentamos un caso de leprorreacción tipo 1 después del parto. El número creciente de pacientes con lepra, procedente de zonas endémicas, nos obliga a conocer las implicaciones del embarazo en la enfermedad y su manejo específico durante este periodo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.