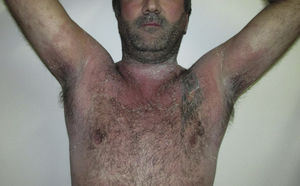
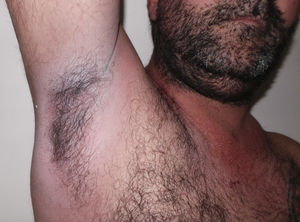
La enfermedad de Hailey-Hailey (EHH) es una genodermatosis autosómica dominante causada por una mutación del gen ATP2C1 que codifica la proteína hsPCA1 responsable de la homeostasis del calcio. Esta alteración afecta a la función de los desmosomas, produciendo acantólisis suprabasal1-3. Clínicamente, se presenta con brotes recurrentes de placas eritematosas y maceradas en áreas intertriginosas, y, en ocasiones, acompañadas de erosiones, fisuras y vesículas4. Las lesiones pueden presentar sobreinfección y olor fétido, comprometiendo la calidad de vida del paciente3. Las formas generalizadas son infrecuentes y podrían ser desencadenadas por infecciones o fármacos5,6. Existen diferentes opciones terapéuticas con resultados variables1,7. Se presenta un paciente con EHH generalizada resistente a múltiples esquemas terapéuticos, en el cual se realizó fototerapia UVB de banda estrecha (UVBBE), con remisión completa de las lesiones.
Varón de 41 años, fototipo iii, con antecedente de EHH confirmada por histopatología con compromiso de cuello, axilas e ingle desde los 28 años.
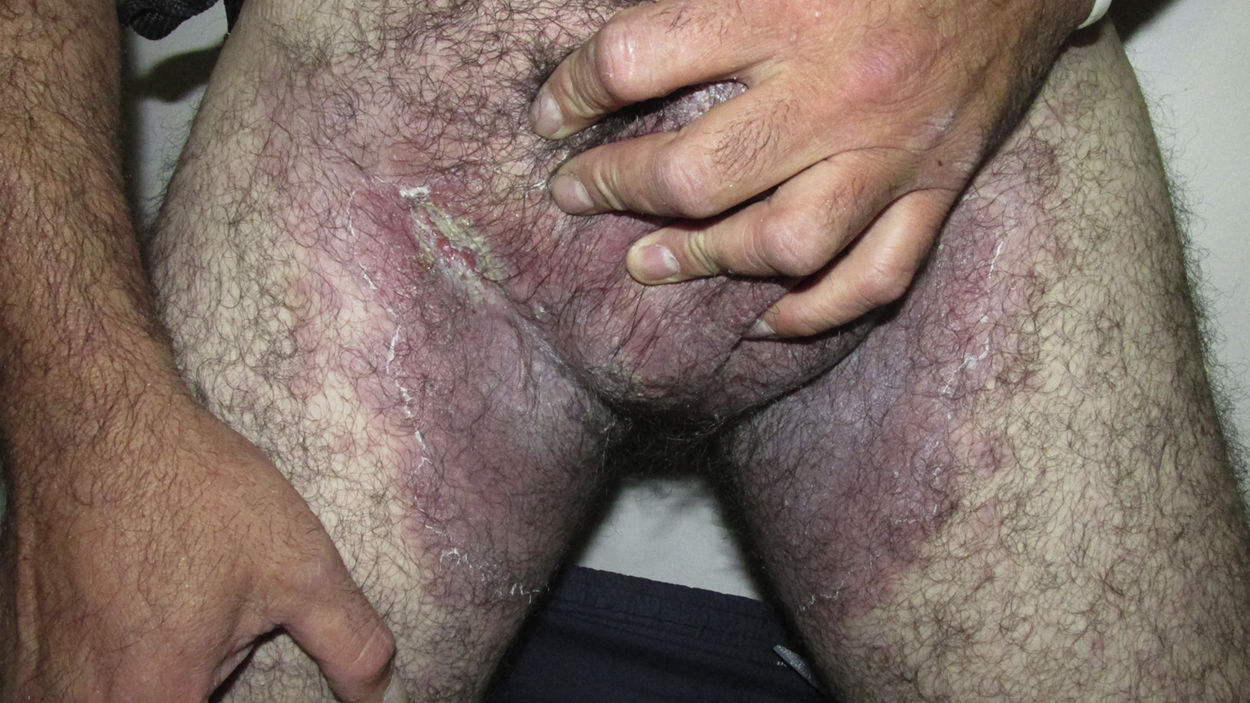
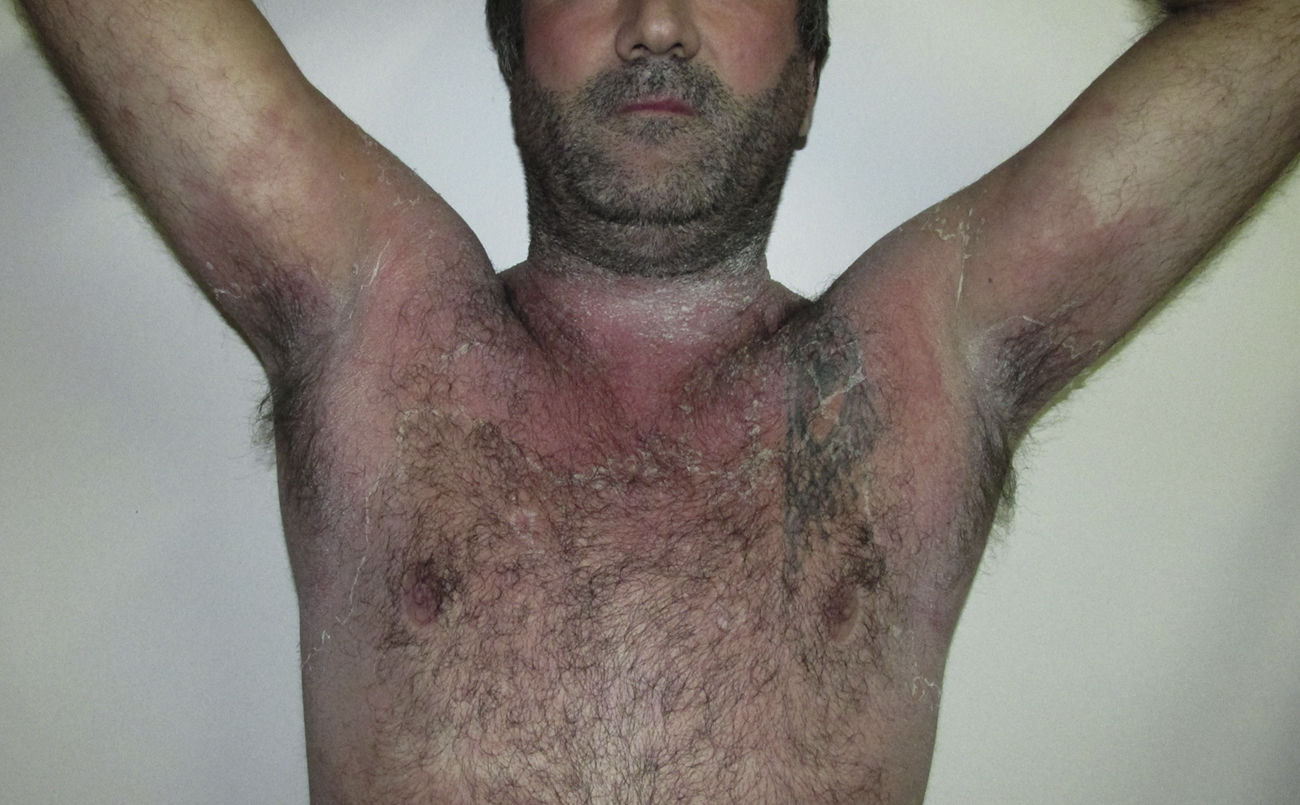
Consultó por presentar placas eritematosas, erosionadas y maceradas en los pliegues con extensión durante los últimos meses hacia el tronco, las extremidades superiores y la zona proximal de muslos, acompañadas de dolor leve y olor fétido (figs. 1 y 2).
Fue tratado con isoconazol al 1% y mupirocina al 2% en crema, minociclina 100mg cada 12 h y fluconazol 150mg por día durante 7 días, en ciclos repetidos, con extensión progresiva de las lesiones.
Se inició tratamiento con prednisona 40mg por día, sin respuesta clínica tras 3semanas, por lo que se decidió asociar fototerapia UVBBE. Se utilizó una cabina UVBBE (TL01) del tipo Waldmann F85/100W-01. Se llevaron a cabo un total de 8 sesiones, que fueron realizadas semanalmente, iniciando con una dosis de 300mJ/cm2 y aumentando 50mJ/cm2 por semana. A la quinta sesión se alcanzó la dosis máxima de 500mJ/cm2 y se mantuvo dicha dosis hasta la octava semana. El paciente alcanzó una dosis acumulada de 3.500mJ/cm2. En cada sesión se colocó en bipedestación con miembros inferiores en abducción y miembros superiores elevados por encima del nivel de los hombros, permitiendo así la irradiación de pliegues. No se registraron efectos adversos durante el tratamiento.
A las 4semanas de iniciada la fototerapia se observó una franca mejoría con disminución de la extensión y la fetidez, por lo que se inició descenso progresivo de la dosis de prednisona, a razón de 5mg por semana hasta la suspensión. Por lo tanto, el paciente continuó con prednisona hasta un mes después de finalizada la fototerapia.
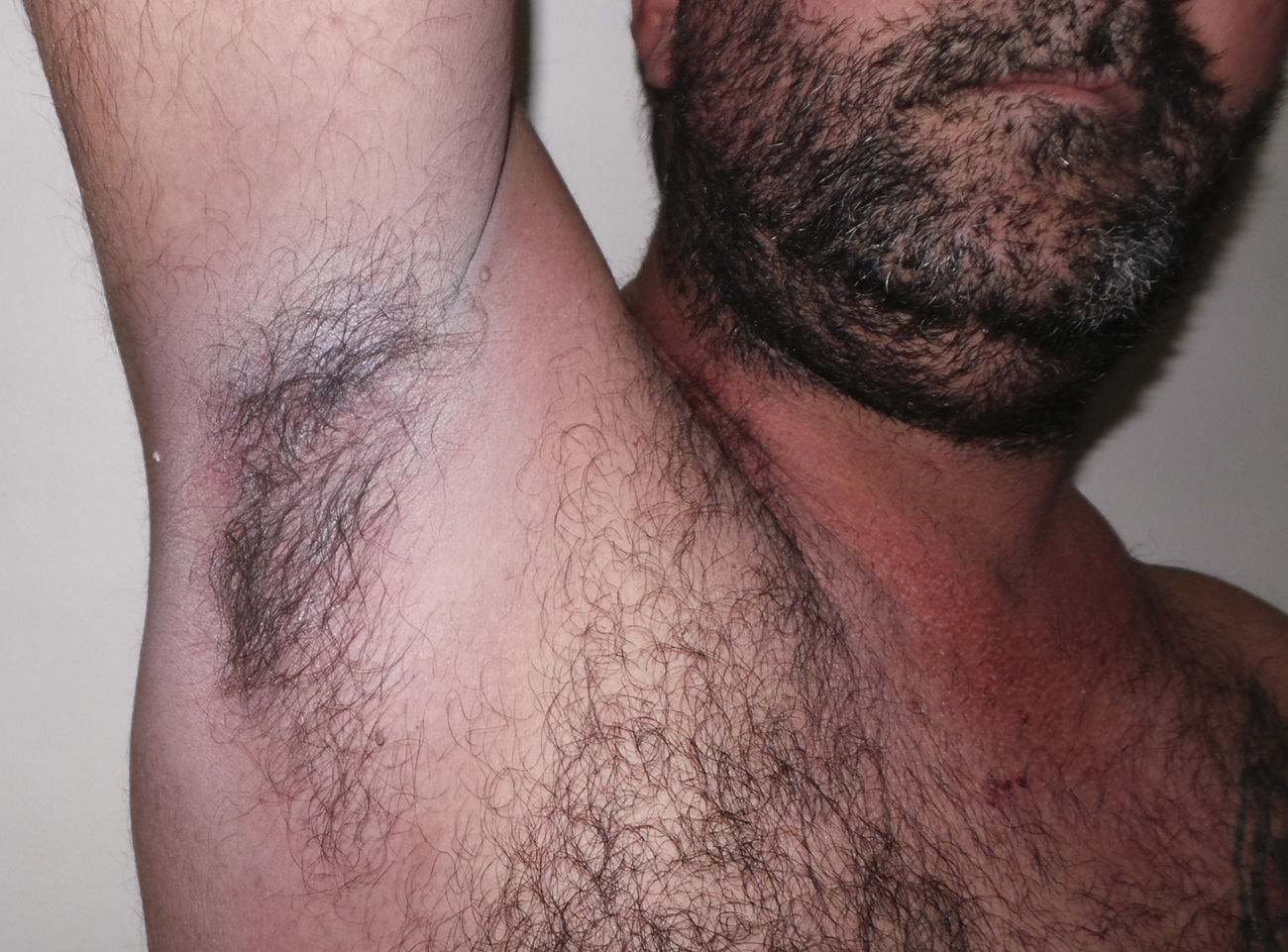
Al completar las sesiones de fototerapia (8) se observó la resolución completa de las lesiones, evidenciándose solo hiperpigmentación residual (fig. 3).
Actualmente, se encuentra en tratamiento con clotrimazol al 1% y betametasona al 0,1% crema una vez por día, sin recaída a los 12 meses de seguimiento.
El tratamiento convencional de la EHH consiste en corticoides, antibióticos y antifúngicos tópicos y orales, inhibidores tópicos de la calcineurina sumado a medidas generales1. La respuesta terapéutica en general es temporaria y parcial. Además se ha descrito el uso de metotrexato, ciclosporina, talidomida, retinoides, dapsona, toxina botulínica, dermoabrasión, láser CO2, alexandrita, Er:YAG, radioterapia, fototerapia UVB y tratamiento quirúrgico1,3,8. La terapia fotodinámica también ha sido propuesta, en casos refractarios9.
En el caso reportado el paciente presentó una forma generalizada con mala respuesta al tratamiento con corticoides en monoterapia, evidenciando una muy buena respuesta al asociar la fototerapia UVBBE. Se observó mejoría al mes del inicio de la fototerapia y desaparición de las lesiones al completar los 2meses (8 sesiones).
La primera descripción sobre el uso de fototerapia UVBBE para el tratamiento de la EHH fue en el año 1999, en una mujer con psoriasis y EHH concomitante. Se utilizó una dosis suberitematógena, 2 veces por semana durante 2 meses, con respuesta favorable al completar el tratamiento10. Mizuno et al. reportaron el caso de una mujer con EHH diseminada, a quien tras múltiples tratamientos sin respuesta adecuada se le indicaron 8 sesiones de fototerapia UVBBE. Se utilizó un esquema similar al que recibió nuestro paciente, observándose mejoría de la lesiones a las 2 semanas del tratamiento. Sin embargo, tras la suspensión, se produjo una reactivación de la enfermedad, por lo que se reinstauró la terapéutica, observándose nuevamente una buena respuesta7. A diferencia de este caso, nuestro paciente, aun tras un año de suspendida la fototerapia, no ha presentado recidivas, considerando la forma generalizada que manifestó al inicio del tratamiento. Creemos que la ausencia de recaída tras un largo periodo de seguimiento podría deberse a que el paciente estaba en tratamiento con corticoides por vía oral cuando se inició la fototerapia UVBBE y, tal vez también, a que los mismos se mantuvieron, aunque en dosis de descenso, luego de completadas las sesiones de la misma.
Clásicamente, se considera a la luz ultravioleta como un factor agravante de la enfermedad debido a que estimula la producción de citocinas proinflamatorias, suprime la expresión del ARNm del gen ATP2C1 y provoca acantólisis. Por otro lado, la fototerapia UVB disminuye el número de linfocitos T epidérmicos y células dendríticas, reduciendo por lo tanto la inflamación en las lesiones cutáneas. En el caso de nuestro paciente, así como en los casos reportados por otros autores, se observó una mejoría clínica con la fototerapia, por lo que se cree que otros factores adicionales serían necesarios para producir un empeoramiento de las lesiones7,11.
El interés del caso radica en describir la buena respuesta terapéutica a la fototerapia UVBBE en un paciente con EHH generalizada y con escasa respuesta a los tratamientos convencionales. Por lo tanto, postulamos la fototerapia UVBBE como una buena alternativa terapéutica en estos pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Se agradece al paciente, cuyas imágenes se muestran en el trabajo, por su aceptación por escrito a que se publiquen.