INTRODUCCIÓN
La enfermedad de Bowen (EB) es una forma de carcinoma cutáneo intraepitelial que se caracteriza clínicamente por una placa eritematosa de superficie escamosa o hiperqueratósica, bien delimitada, que crece gradualmente en extensión1. Puede desarrollarse en cualquier localización, incluidas las palmas, las zonas subungueales y la región perianal, aunque es más frecuente en la piel fotoexpuesta. El 10%-20% de los pacientes tiene más de una lesión.
Se han postulado varios factores etiológicos o desencadenantes, como la radiación solar, la radioterapia, la ingestión de arsénico y la inmunosupresión crónica congénita o adquirida. En la EB de palmas y región anogenital se ha detectado virus del papiloma humano (VPH)2, aunque este hallazgo es poco consistente en la EB de otras localizaciones. También se ha relacionado con el herpes virus humano tipo 83.
El riesgo global de progresión a un carcinoma infiltrante es pequeño (3%-5%), si bien dicha estimación proviene del análisis de series retrospectivas de casos4. Puesto que es una lesión que afecta a la unidad pilosebácea, los tratamientos deben alcanzar suficiente profundidad para ofrecer una erradicación completa4. Para las lesiones pequeñas se recomienda la crioterapia con o sin curetaje previo4. Sin embargo, algunas lesiones extensas o localizadas en áreas de difícil cicatrización, como las piernas, representan con frecuencia un problema terapéutico. En los últimos años se han incorporado nuevas opciones terapéuticas, como son la terapia fotodinámica4 y el imiquimod (IMQ) tópico5-10.
El IMQ es un modificador de la respuesta inmune, de la familia de las imidazoquinolinas, con un potencial antitumoral y antivírico demostrado en modelos animales11. Su acción se enmarca dentro del proceso inflamatorio inducido por la liberación de varias citoquinas, fundamentalmente el interferón (INF)-α, el factor de necrosis tumoral (TNF)-α y la interleucina (IL)-12. Produce un estímulo de la respuesta linfocitaria de tipo Th1, potencia la presentación de antígeno y favorece la migración de las células de Langerhans. La eficacia en el tratamiento de las verrugas genitales y perianales está bien reconocida, pero también ha sido empleado con éxito en pacientes con EB5-10. En estos casos el efecto de IMQ puede atribuirse a su actividad antitumoral y antivírica.
Hemos realizado un ensayo dosis-respuesta abierto con IMQ en crema durante 8 semanas en 5 pacientes con una EB de más de 2 cm de diámetro mayor.
MATERIAL Y MÉTODOS
Se incluyeron 5 pacientes con EB de más de 2 cm de diámetro mayor, histológicamente demostrada mediante biopsia en sacabocados de 2 mm, atendidos en el Hospital Infanta Cristina (Badajoz, España) y en el Warrington Hospital (North Cheshire Trust, Reino Unido). Los datos clínicos se presentan en la tabla 1.
El paciente 2 era un trasplantado cardíaco en tratamiento inmunosupresor desde hacía 8 años y había sido previamente tratado por numerosas queratosis solares y por dos carcinomas espinocelulares, uno de los cuales, localizado en cuero cabelludo, había desarrollado metástasis ganglionares cervicales. El resto de los pacientes no presentaba otras enfermedades relevantes.
Tras obtener un consentimiento oral, se prescribió a todos tratamiento con IMQ al 5% en crema (Aldara®, 3M Pharmaceuticals) en una pauta de aplicación dos veces al día, tres días a la semana (lunes, miércoles y viernes), durante 8 semanas. Se recomendó aplicar una fina película de la crema y luego lavar con agua y jabón a las 8-10 horas. Todos los pacientes fueron revisados cada dos semanas, tomándose fotografías y registrando con una escala de 0 (ausencia) a 3 (grado máximo) los siguientes signos y síntomas: prurito, dolor, eritema, erosiones y úlceras. A las 8 semanas de finalizar el tratamiento todos los pacientes fueron revisados clínicamente. En tres de ellos se realizó una nueva biopsia en sacabocados de 2 mm en la zona previamente tratada.
RESULTADOS
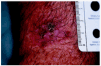
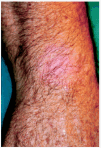
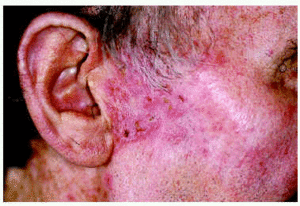
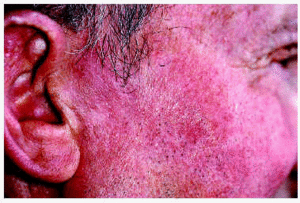
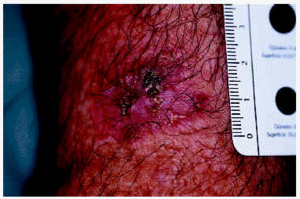
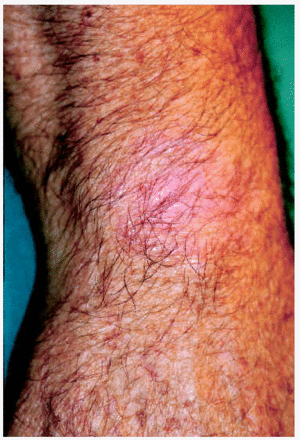
Los 5 pacientes presentaron curación clínica a las 8 semanas de finalizar el tratamiento (tabla 1). La biopsia postratamiento realizada a tres de ellos demostró la curación histológica. Las figuras corresponden a las lesiones antes y después del tratamiento del paciente 3 (figs. 1 y 2) y del paciente 4 (figs. 3 y 4).
Fig. 1.--Paciente 3, antes de iniciar el tratamiento.
Fig. 2.--Paciente 3, en la semana 8 de tratamiento con imiquimod.
Fig. 3.--Paciente 4, antes de iniciar el tratamiento.
Fig. 4.--Paciente 4, a las 8 semanas de finalizar el tratamiento.
Todos los pacientes mostraron un grado leve o moderado de eritema y prurito en la segunda semana de tratamiento, que disminuyó ostensiblemente a partir de la cuarta semana en tres de ellos (pacientes 3-5). En el paciente 2 (trasplantado) se observó eritema importante, con erosión superficial e impetiginización, que fue tratada con crema de ácido fusídico, aunque la costra persistió hasta finalizar el tratamiento. No se observaron efectos adversos atribuibles a la absorción sistémica, y el tratamiento fue bien tolerado hasta el final por todos los pacientes. Ninguno de los pacientes precisó una modificación de la pauta de tratamiento.
En 4 pacientes revisados trimestralmente no se observó recidiva clínica a los 3-9 meses de la segunda biopsia (5-11 meses después de finalizar el tratamiento).
DISCUSIÓN
El IMQ en crema se ha mostrado eficaz en algunos casos de EB5-10. En un ensayo en fase II, abierto, se trataron 16 pacientes inmunocompetentes con EB con un tamaño de 1 a 5,4 cm de diámetro (área de 0,7 a 21,6 cm2; media de 3,26 cm2) confirmada mediante estudio histológico, 15 de las cuales se localizaban en piernas, con IMQ en crema al 5%, en pauta de una aplicación diaria durante 16 semanas5. Se demostró, mediante una segunda biopsia a las 6 semanas de finalizar, la curación histológica del 93% de las lesiones. Sólo un paciente con una EB en la cara interior de la pierna derecha presentó enfermedad residual al terminar el tratamiento. Casi todos los pacientes presentaron una reacción local, y en 10 de ellos (62,5%) se observó una costra al final del tratamiento, que curó sin problemas con medidas locales. En todos ellos la EB se resolvió por completo, pero 6 pacientes tuvieron que suspender el tratamiento antes de las 16 semanas (a las 4-8 semanas del inicio) por inflamación local. En 13 pacientes no se observó recidiva a los 6 meses de seguimiento.
Recientemente se han publicado dos casos de EB en la piel del pene, mayores de 2 cm de diámetro mayor, tratados satisfactoriamente con pautas de una aplicación diaria durante 8 semanas6, y tres veces a la semana durante tres semanas7. El primero de ellos presentó irritación importante a las dos semanas, por lo que tuvo que suspender la aplicación durante una semana y luego reiniciar el tratamiento6. Ambos mostraron curación en biopsias de control varias semanas después de finalizar el tratamiento.
Como tratamiento adyunvante, el IMQ en crema se ha utilizado en combinación con 5-fluorouracilo (5FU) en crema, dado que el INF-α, una de las citoquinas cuya producción estimula el IMQ, potencia el efecto antitumoral de este antimetabolito. En un estudio se trataron EB múltiples en 5 pacientes con trasplante renal, inmunosuprimidos, con una pauta de IMQ en crema una vez al día tres veces por semana (a días alternos), combinada con 5FU en crema dos veces al día los 4 días restantes de la semana, durante 6-7 semanas8. Las EB, de tamaños comprendidos entre 1,5 y 5 cm2, se localizaban en piernas, brazo y manos. Todas las lesiones mostraron curación en la excisión postratamiento, y no se observó recidiva tras un período de seguimiento de 3-15 meses. A pesar de los reparos planteados por los autores acerca de la posibilidad de un rechazo del trasplante por la utilización de un potenciador de la respuesta inmune innata, no se observaron efectos secundarios serios en ninguno de los pacientes.
En otra publicación se trató con éxito una EB perianal asociada a VPH tipo 16 en un paciente infectado por virus de la inmunodeficiencia humana (VIH)-1 en tratamiento antirretrovírico y en buena situación inmunonólogica, con una pauta de aplicación de IMQ en crema por la noche y 5FU en crema por la mañana durante 16 semanas9. La anoscopia y las biopsias postratamiento no mostraron enfermedad residual, si bien los autores expresan sus dudas acerca de la curación de la infección por VPH. Otro ensayo demostró la curación de EB en 5 pacientes con leucemia linfocítica crónica con imiquimod asociado a sulindac, un inhibidor de la COX-210.
Los resultados de nuestro trabajo son muy similares a los publicados en la literatura. Destacamos que todos los pacientes toleraron bien el tratamiento. La mayor inflamación se produjo en los pacientes 2 (trasplantado con EB en dedo de la mano) y 3 (con EB facial), posiblemente como consecuencia de una reacción de las queratosis solares de la piel circundante. Aunque se ha postulado que el IMQ no actuaría sobre piel sana5, se ha observado inflamación perilesional en los casos de EB en el pene, donde la exposición solar es improbable7. Apuntamos también que el paciente con la EB facial, al igual que el resto, presentó importante disminución de la inflamación a partir de la cuarta semana (fig. 3). Por último, confirmamos que la existencia de una costra sobre la zona tratada no indica necesariamente persistencia de la EB, ya que ésta puede resolverse por completo en los días siguientes.
Por tanto, el IMQ se ha mostrado eficaz en el tratamiento de EB en localizaciones de difícil abordaje terapéutico (piernas, dedos de las manos y pene)5-7, en lesiones múltiples8 y en pacientes con inmunosupresión adquirida (trasplantados, con leucemia y con infección por VIH)8-10.
Aunque el número de casos de nuestra serie es pequeño, creemos que un tratamiento intermitente (tres veces por semana) durante un período más corto (6-8 semanas) que el recomendado en la mayor serie publicada5 puede ser una opción eficaz y segura. En todo caso, y puesto que no se realizó excisión completa de la zona tratada, sólo un seguimiento más prolongado de los pacientes demostrará la curación efectiva de las EB tratadas. Queda, sin embargo, por definir si una pauta todavía menos prolongada y agresiva puede ser suficiente para el tratamiento de esta enfermedad premaligna.