La pustulosis amicrobiana de las flexuras es una entidad poco frecuente, caracterizada por erupciones formadas por pústulas estériles, de curso recidivante, que afectan a los grandes pliegues cutáneos, cuero cabelludo y áreas periorificiales como el conducto auditivo externo, mayormente. Se han descrito pocos casos en la literatura, la mayoría de ellos en mujeres, y todos ellos asociados a alguna alteración inmunológica, siendo el lupus eritematoso el más frecuente. Presentamos un nuevo caso de esta enfermedad, en una mujer que como única alteración inmunológica presentaba una elevación de la IgE, revisando también los casos descritos en la literatura por el momento.
Amicrobial pustulosis of the folds is a rare disorder characterized by a recurrent sterile pustular rash mainly affecting the skinfolds, scalp, and periorificial regions such as around the external auditory meatus. Few cases have been reported in the literature, most of them occurring women and all of them associated with some immunological disorder, the most common being lupus erythematosus. We present a new case of amicrobial pustulosis of the folds in a woman; the only immunologic abnormality detected was an elevation of immunoglobulin E. We have also reviewed the 35 cases reported in the literature.
La pustulosis amicrobiana de las flexuras (PAF) es una entidad que se caracteriza por brotes de lesiones pápulo-pustulosas, eccematosas, asépticas, de aparición brusca y curso recidivante. Afecta predominantemente a pliegues cutáneos, conducto auditivo externo, cuero cabelludo y área genital.
Es una entidad que ocurre típicamente en el contexto de una alteración autoinmune y debería incluirse en el espectro de las dermatosis neutrofílicas no infecciosas como el síndrome de Sweet1,2, que también puede aparecer en el contexto de trastornos autoinmunes. La PAF fue descrita por primera vez en 1991 por Crickx et al3, en dos mujeres jóvenes afectas de lupus eritematoso sistémico (LES), y que presentaban brotes de pústulas amicrobianas en cuero cabelludo, grandes pliegues y conducto auditivo externo, y que respondían muy bien al tratamiento con corticoides sistémicos. Hasta el momento han sido descritos un total de 34 casos en la literatura, los cuales presentan un amplio espectro de alteraciones inmunológicas, con frecuencia un LES.
A continuación describimos las características clínico-patológicas y los hallazgos de laboratorio de un nuevo caso de esta infrecuente entidad.
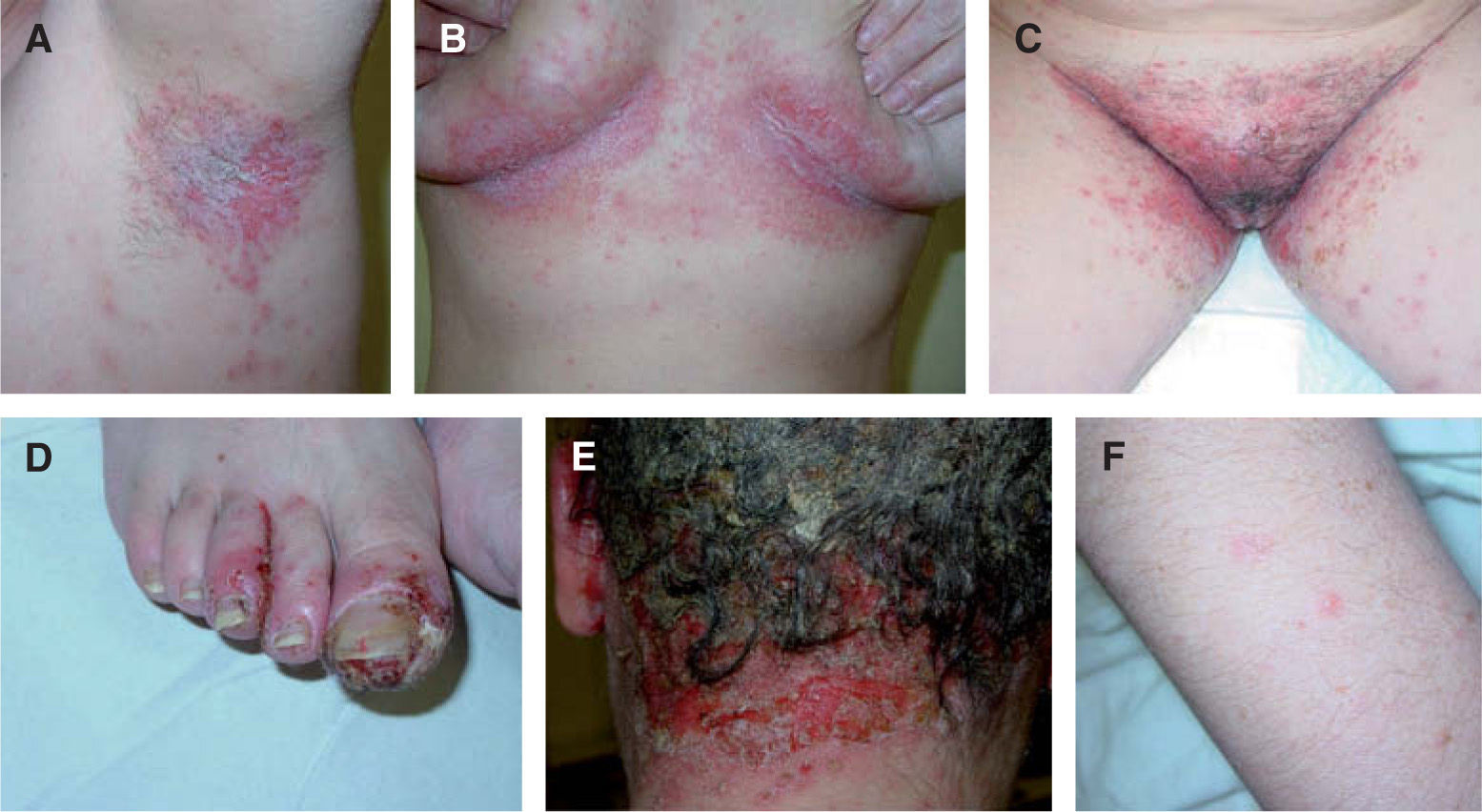
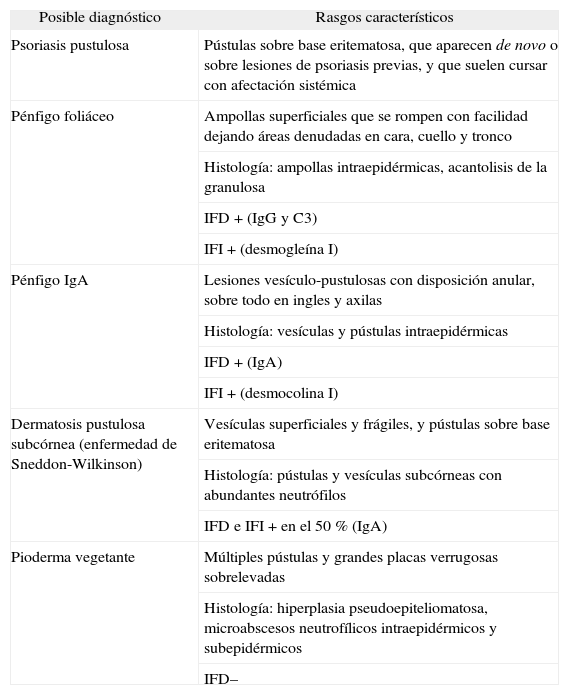
Caso clínicoSe trata de una paciente de 30 años, sin antecedentes personales ni familiares de interés. Consulta por un cuadro de un año y medio de evolución, que cursaba con brotes de lesiones cutáneas en forma de placas eritemato-descamativas y erosivas, con pequeñas pústulas que coalescían, en la mayor parte de los pliegues cutáneos (axilas, ingles, pliegue submamario e interglúteo, conducto auditivo externo). En los pies presentaba afectación de los pliegues interdigitales, además de paroniquia supurativa (fig. 1). En el cuero cabelludo se apreciaban placas alopécicas exudativas con pústulas foliculares, que se habían resuelto parcialmente en alguna otra ocasión con tratamiento antibiótico oral (cefuroxima y ácido fusídico), antifúngico oral (itraconazol) y tópico (antibióticos, antifúngicos y corticoides).
En las pruebas de laboratorio todos los parámetros se hallaban dentro de los límites de la normalidad, excepto una elevación de la proteína C reactiva (PCR), así como una elevación de la IgE: 2.960 UI/ml (rango normal 0-380 UI/m). La prueba de nitroazul de tetrazolio estaba disminuida. Se practicó un exhaustivo estudio inmunológico en el que se hallaron valores normales para interleucina 6 y 10, factor de necrosis tumoral (TNF), IgG, IgA, IgM, IgG, C3, C4, CH50, C1q, C1-inhibidor, anticuerpos antinucleares (ANA), anticuerpos antimitocondriales, anticuerpos anticélula parietal gástrica, anticuerpos antimúsculo liso, anti-Sm, anti-ADN, anti-U1-RNP, anti-SSA-Ro, anti-SSB-La, CD3, CD4, CD8, polimorfismos de la Manosse-binding-lectina y de la Fc-gamma IIIa y IIb.
Los cultivos bacterianos y micológicos de pústulas estériles mostraban resultados negativos o sobrecrecimiento de Staphylococcus aureus. La tinción de PAS era negativa.
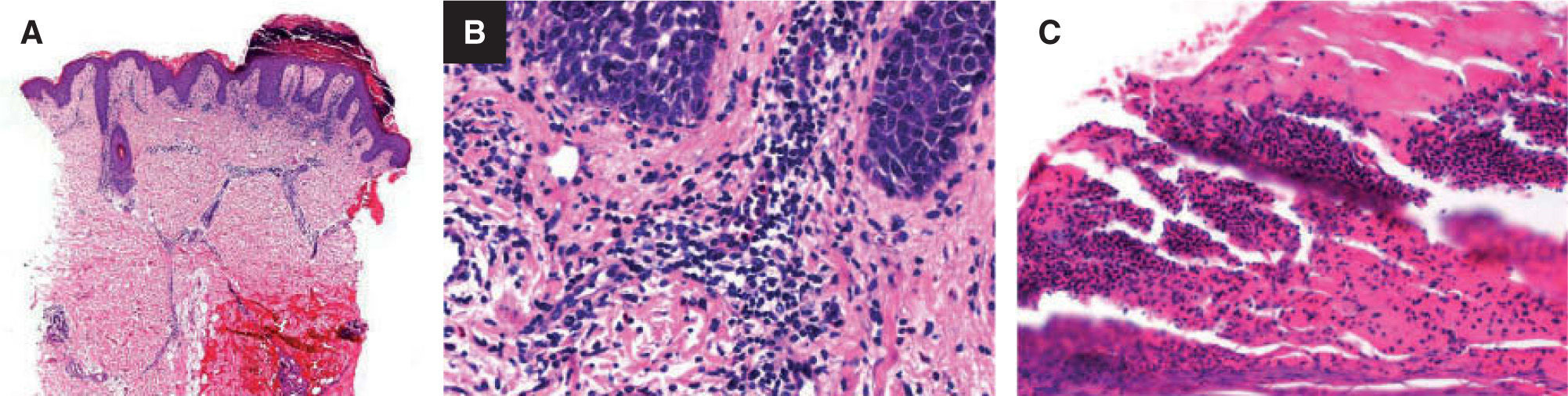
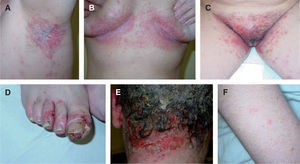
Se tomaron varias biopsias cutáneas que mostraban una hiperplasia psoriasiforme epidérmica, pequeñas pústulas espongiformes subcórneas y exocitosis de neutrófilos, y un infiltrado mixto en dermis superior y media (fig. 2). La inmunofluorescencia directa (IFD) para IgA, IgM, IgG, C3 y fibrinógeno, y la inmunofluorescencia indirecta (IFI), fueron negativas.
Biopsia en sacabocados, tinción hematoxilina-eosina, ×8. A. Hiperqueratosis con paraqueratosis, hiperplasia epidérmica psoriasiforme, infiltrado en la dermis superior y media, y perifolicular. B y C. A mayor aumento (×15) se puede observar el infiltrado mixto en la dermis y las pústulas espongiformes subcórneas.
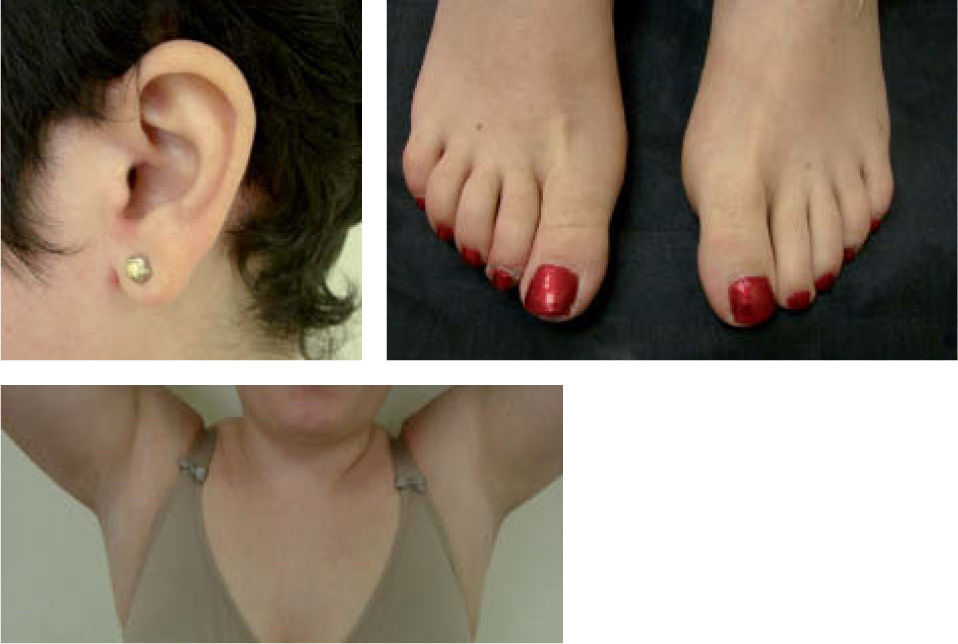
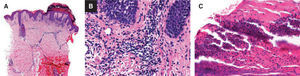
Con estos hallazgos clínico-patológicos, y tras descartar otras opciones diagnósticas, se orienta el caso como una PAF. Se decide iniciar tratamiento con dosis bajas de prednisona oral (15 mg/día 4 días y pauta descendiente). Las lesiones del cuero cabelludo requirieron desbridación quirúrgica, con buena resolución posterior y nuevo crecimiento de cabello. Al mes la paciente mostraba una mejoría importante de sus lesiones, llegando a resolverse por completo (fig. 3). Las dosis de prednisona se fueron disminuyendo paulatinamente, consiguiendo la remisión duradera y mantenida con dosis de 5 mg de prednisona a días alternos y suplementación oral con sulfato de zinc (100 mg/día). Durante los dos últimos años la paciente ha presentado leves recidivas en forma de algunas pústulas periumbilicales, que se resuelven rápidamente con corticoides tópicos de potencia baja-moderada. En los resultados analíticos sigue presentando niveles elevados de IgE, con el resto de parámetros inmunológicos dentro de los límites de la normalidad.
Es de destacar que la paciente ha presentado un embarazo durante el último año, y conjuntamente con el Servicio de Ginecología y Obstetricia se decidió no modificar su pauta de corticoterapia de mantenimiento, retirando sólo el zinc por vía oral. El embarazo ha seguido un curso satisfactorio, dando a luz a un bebé a término, sano y sin lesiones cutáneas.
DiscusiónLa PAF es una entidad recientemente descrita y caracterizada por brotes recidivantes de lesiones pustulosas que afectan predominantemente las flexuras y ocurren en el contexto de una enfermedad autoinmune.
La etiología de la pustulosis amicrobiana de las flexuras sigue siendo incierta. Los neutrófilos son la primera línea de defensa de nuestro organismo y parecen tener un papel importante en el desencadenamiento de esta enfermedad, tal y como muestra la histología. Se ha descrito que la etiología de esta entidad parece ser una disfunción de los neutrófilos4,5. Nuestra paciente presenta un examen con nitroazul de tetrazolio disminuido, hecho que refuerza la hipótesis de una alteración en la función de los neutrófilos en la etiopatogenia de esta entidad. El predominio femenino podría explicarse por los trastornos autoinmunes subyacentes, como el LES, que presentan una prevalencia similar en mujeres.
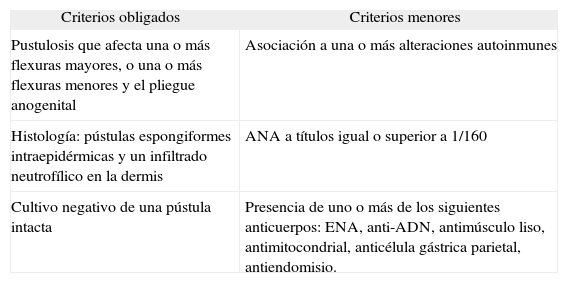
El diagnóstico de la PAF se basa en criterios clínicos e histopatológicos mayoritariamente. Recientemente se ha descrito una serie de criterios diagnósticos que ayudan a determinar el diagnóstico o no de esta entidad, basándose en los casos descritos en la literatura hasta el momento, teniendo en cuenta el número de localizaciones afectas, características histológicas y hallazgos inmunológicos (tabla 1).
Criterios diagnósticos de la pustulosis amicrobiana
| Criterios obligados | Criterios menores |
| Pustulosis que afecta una o más flexuras mayores, o una o más flexuras menores y el pliegue anogenital | Asociación a una o más alteraciones autoinmunes |
| Histología: pústulas espongiformes intraepidérmicas y un infiltrado neutrofílico en la dermis | ANA a títulos igual o superior a 1/160 |
| Cultivo negativo de una pústula intacta | Presencia de uno o más de los siguientes anticuerpos: ENA, anti-ADN, antimúsculo liso, antimitocondrial, anticélula gástrica parietal, antiendomisio. |
Se sospechará el diagnóstico de la pustulosis amicrobiana de las flexuras si se cumplen un criterio obligado y un criterio menor.
ANA: anticuerpos antinucleares; ENA: antígenos nucleares extraíbles.
Entre los posibles diagnósticos diferenciales planteados inicialmente, descartamos aquellas entidades producidas por fármacos, así como también las enfermedades de origen infeccioso. Las posibles opciones diagnósticas se hallan resumidas en la tabla 2.
Diagnóstico diferencial de la pustulosis amicrobiana de las flexuras
| Posible diagnóstico | Rasgos característicos |
| Psoriasis pustulosa | Pústulas sobre base eritematosa, que aparecen de novo o sobre lesiones de psoriasis previas, y que suelen cursar con afectación sistémica |
| Pénfigo foliáceo | Ampollas superficiales que se rompen con facilidad dejando áreas denudadas en cara, cuello y tronco |
| Histología: ampollas intraepidérmicas, acantolisis de la granulosa | |
| IFD+ (IgG y C3) | |
| IFI+ (desmogleína I) | |
| Pénfigo IgA | Lesiones vesículo-pustulosas con disposición anular, sobre todo en ingles y axilas |
| Histología: vesículas y pústulas intraepidérmicas | |
| IFD+ (IgA) | |
| IFI+ (desmocolina I) | |
| Dermatosis pustulosa subcórnea (enfermedad de Sneddon-Wilkinson) | Vesículas superficiales y frágiles, y pústulas sobre base eritematosa |
| Histología: pústulas y vesículas subcórneas con abundantes neutrófilos | |
| IFD e IFI+ en el 50 % (IgA) | |
| Pioderma vegetante | Múltiples pústulas y grandes placas verrugosas sobrelevadas |
| Histología: hiperplasia pseudoepiteliomatosa, microabscesos neutrofílicos intraepidérmicos y subepidérmicos | |
| IFD– |
IFD: inmunofluorescencia directa; IFI: inmunofluorescencia indirecta.
Se ha estudiado recientemente sobre los rasgos inmunohistológicos en las lesiones cutáneas de la PAF6, viendo que muestra una sobreexpresión de Bcl-2, con una expresión normal de CD8 y p53, diferenciándola así de las lesiones cutáneas del lupus eritematoso, que presenta una sobreexpresión de p53 y una expresión reducida de Bcl-2. Al estudiar los rasgos inmunohistológicos en las biopsias cutáneas de nuestra paciente, encontramos que éstas mostraban un 30 % de infiltrado positivo para Bcl-2 y el CD8 era inferior al 5 %, datos consistentes con el patrón ya descrito anteriormente.
Revisando los casos de PAF descritos hasta el momento5,7-10, destaca que la mayoría de pacientes es mujer (94 %) y joven o de edad media (31,5 años de media). Además, destaca que el 82 % de los casos está asociado a LES u otras alteraciones inmunológicas del lupus eritematoso, como la elevación de ANA, anti-ADN, anti-Ro y anti-La. El resto de pacientes presenta otras alteraciones inmunológicas (miastenia gravis, síndrome de Sjogren, celiaquía, síndrome SHARP). Nuestra paciente, por el momento, presenta un aumento marcado de la IgE sin que se encuentre otro tipo de alteración en los controles repetidos. Característicamente, en la literatura hay descritos dos pacientes7,9 con elevación de IgE y sin enfermedad lúpica acompañante. Pero dada la frecuente asociación de esta enfermedad a lupus eritematoso y otros trastornos inmunológicos, creemos importante un control cercano de nuestra paciente para el diagnóstico precoz de un posible trastorno autoinmune en el futuro.
En cuanto al tratamiento de la PAF, al igual que en otras dermatosis neutrofílicas no infecciosas, destaca la eficacia de los corticoides sistémicos (prednisona) a dosis medias de 0,5-1 mg/kg/día en la mayoría de los casos. Por el momento la corticoterapia es el tratamiento más efectivo, aunque algunos pacientes presentan reaparición de las lesiones al disminuir o suspender dicho tratamiento. Los antibióticos sistémicos son ineficaces en la PAF, a no ser que haya una impetiginización secundaria de las lesiones. Además, se han probado tratamientos diversos, como los retinoides por vía oral y las sulfonas, obteniendo resultados muy diferentes. Dos pacientes han sido tratados con éxito con suplementos de zinc oral11, uno de los cuales tenía déficit de este mineral y el otro no. Recientemente se ha publicado la eficacia de la cimetidina oral (400 mg/12 horas) junto con ácido ascórbico (3 g/día) en 5 pacientes, con rápida y mantenida mejoría de las lesiones cutáneas8, resultando ser una alternativa segura y efectiva a los corticoides sistémicos. También se ha descrito un caso de buena respuesta clínica a la hidroxicloroquina (400 mg/día) en combinación con prednisona (0,5 mg/kg/día) en una paciente que no toleraba la terapia con sulfona oral5. En casos aislados se han ensayado con disparidad de resultados diversos tratamientos como ciclosporina, metotrexato, levamisole y colchicina1,10.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.