INTRODUCCIÓN
El liquen escleroso y atrófico (LEA) es una dermatosis inflamatoria de piel y semimucosas, más frecuente en la mujer, que se presenta a cualquier edad. Puede localizarse en cualquier área del cuerpo, con predominio de las áreas genitales y perianales y su evolución es crónica. La etiología es desconocida y en la patogenia se describen múltiples factores: genéticos, hormonales, infecciosos, traumáticos e inmunológicos, especialmente los de autoinmunidad1-4. La complicación más frecuente cuando se localiza en áreas genitales es el carcinoma espinocelular, que aparece en el 3% al 5% de los casos5-8. Se ha descrito como factor desencadenante del carcinoma espinocelular en el LEA, el virus del papiloma humano9-15. En este trabajo se describen dos pacientes que presentaban clínica e histológicamente lesiones de LEA en las que se investigó la presencia del virus del papiloma humano (VPH) en la epidermis, hallándose positivo en ambos. La presencia de este virus podría constituir un factor antigénico para desarrollar distintos fenómenos inmunológicos locales característicos del LEA y ser un cofactor para desarrollar más tardíamente un carcinoma espinocelular.
DESCRIPCIÓN DE LOS CASOS
Clínica
Caso 1
Mujer de 48 años que consultó en la Clínica Ginecológica por ardor y prurito en áreas genitales. En el examen físico se observaron lesiones blanquecinas, discretamente atróficas, en cara interna de labio mayor, menor y región periuretral y clitoridiana. No había lesiones en vagina, ni en regiones perineal y perianal. Tampoco se hallaban otras manifestaciones cutáneas o sistémicas de interés. La paciente tenía múltiples relaciones sexuales con distintas parejas desconocidas. Los análisis de laboratorio, incluyendo los de orden inmunológico, fueron normales.
Caso 2
Mujer de 38 años, diabética tipo 2, que consultó por intenso prurito en zonas genitales, acompañado de dispareumia, desde hacía 4 años. Al examen físico se observó en la cara interna de labios mayores, menores, región del clítoris y perineal extensas placas blanquecinas, brillantes, de límites difusos y muy dolorosas. El examen ginecológico demostró una cervicitis crónica. En múltiples exudados vaginales se detectó una candidiasis que fue tratada con relativo éxito. La paciente tenía una única pareja sexual sin lesiones clínicas en los genitales, aunque nunca realizó análisis específicos para el VPH. Desde el punto de vista sistémico presentaba un bocio con hipertiroidismo. Los análisis de laboratorio fueron normales.
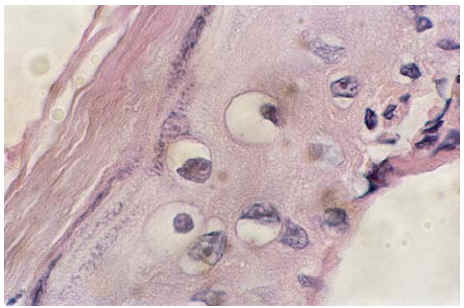
La histopatología mostró en ambos casos lesiones similares de LEA en período de estado con marcada hiperqueratosis ortoqueratósica, ausencia de granulosa y una epidermis atrófica, sin crestas y sin degeneración hidrópica de la basal. Destacamos que en la parte superior de la capa de Malphigi se observaban numerosos coilocitos (fig. 1). En la dermis papilar y reticular alta las fibras colágenas eran esclerosas. Ausencia de infiltrado inflamatorio, excepto algunos linfocitos de disposición perivascular en la dermis reticular.
Fig 1.--Histopatología de la epidermis con presencia de coilocitos en los queratinocitos.
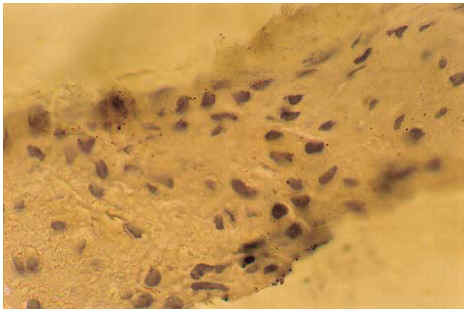
En el caso 1 se investigó el VPH por el método de fluorescencia indirecta con anticuerpos monoclonales (Biodesign, Maine, USA) sobre células epiteliales exfoliadas obtenidas por rascado de las lesiones previa asepsia. Dicha prueba se repitió en tres oportunidades. Las pruebas fueron positivas para el VPH cuando las células mostraron un patrón de fluorescencia idéntico a los obtenidos por controles positivos para este virus. En el caso 2 se realizó una biopsia por punch, fijación en formol y los cortes se colorearon en láminas silanizadas para emplear la técnica de hidridización in situ. Esta prueba fue efectuada con fluoresceína (DAKO, USA) para VPH general. Los cortes fueron desparafinados y pepsinizados durante 15 minutos, luego denaturalizados a 95° C durante 5 minutos, posteriormente se efectuó la hibridización con HOOPV toda la noche (37° C) y luego lavados con una solución a 48° C durante 30 minutos. Se efectuó la tinción con fosfatasa alcalina con anticuerpo anti-fuoresceína por 1 hora y después con NBT-BCIP por 2 horas. La tinción de contraste se realizó con fast red y observación al microscopio óptico (fig. 2). La prueba de fluorescencia indirecta se repitió a los 12 meses de tratamiento en las dos pacientes con resultados negativos.
Fig. 2.--Caso 2. Queratinocitos con presencia del virus del papiloma humano por hidridización in situ.
Ambas pacientes recibieron tratamiento local con cremas con corticosteroides de tercera generación y retinoides (isotretinoína) por vía oral a razón de tres comprimidos de 20 mg/d y alfa tocoferol 800 mg/d por tiempo prolongado, mejorando muy lentamente. Cuando se le instituyó localmente medicación con imiquimod (1 hora por la noche, en días alternos durante 2 semanas, y luego dos veces por semana durante 3 meses, aunque en numerosas ocasiones se interrumpió dada su intensa acción irritante) la mejoría fue algo más rápida, tanto desde el punto de vista clínico, en su prurito que era incoercible, como funcional en sus relaciones sexuales. Es llamativo que después de 1 año de tratamiento no se logró aislar por frotis el VPH.
DISCUSIÓN
El VPH fue detectado por el método de fluorescencia en el caso 1 y por hidridización in situ en el caso 2. En todos se observó el virus en los núcleos de las células epiteliales. La técnica más sensible, pero menos específica para afirmar la presencia del virus es la reacción en cadena de la polimerasa (PCR). Con relación a la seguridad de la presencia para el VPH por ambas técnicas empleadas en nuestros casos, Zaki et al16 sostienen que no son de confianza en el sentido de una seguridad absoluta para la presencia del virus, y Jablonska et al17 agregaron que la hidridización in situ puede no ser sensible debido al defecto del bajo número de copias del VPH-ADN. Sin embargo, en el caso efectuado por la hidridización fue muy demostrativa en las células epiteliales, lo que nos permite afirmar su presencia. En cambio, cuando los resultados son negativos no se descarta la presencia del virus.
El LEA es una afección de no muy rara frecuencia, con predomino en áreas genitales, que se caracteriza por lesiones blanquecinas, brillantes, en placas, de límites difusos, bilaterales y simétricas y de aspecto atrófico. Son muy pruriginosas y de evolución crónica. Se localizan en ambos labios de la vulva, clítoris, vestíbulo y regiones perineales y perianales. Provocan diversas manifestaciones subjetivas en la esfera genital y urológica. La histopatología muestra una hiperqueratosis ortoqueratósica, asociada a una atrofia del cuerpo mucoso con degeneración hidrópica de la capa basal en períodos de actividad, edema en la dermis superior y homogeneización del colágeno asociada con un proceso inflamatorio a predominio linfocitario. De esta manera se puede clasificar el LEA como una dermatitis de interfase con alteraciones de la epidermis, membrana basal y dermis18. La etiopatogenia es desconocida1-5. Se trata de un síndrome multifactorial que cuando está localizado en piel y generalizado debe tener una etiología y mecanismos fisiopatológicos totalmente diferentes al de localización genital. Una de sus posibles causas en este área puede ser la presencia del VPH9-15. En este trabajo se estudiaron dos pacientes con lesiones de LEA vulvar en períodos de estado después de años de evolución. En ambas se encontró el VPH por dos métodos de laboratorio diferentes. El hallazgo del virus del papiloma humano en nuestros casos nos plantea varias interrogantes: a) que el virus pueda estar vinculado directamente al desarrollo del LEA y que pudiera producir una predisposición hacia la malignidad5, y b) que, como en numerosas lesiones cutáneas, sea un contaminante sin ninguna relación con el desarrollo de la enfermedad. En el primer caso el virus actuaría como un antígeno localizado en los queratinocitos desencadenando fenómenos inmunes de tipo retardado mediado por linfocitos citotóxicos, a los que se suman liberación de citocinas, que atacan la membrana basal y las propias células de la epidermis, de ahí la degeneración hidrópica de las células basales en el período de actividad, sumada a otros factores inmunes provocarían la hialinización de las fibras colágenas18. Se ha descrito en la inmunohistoquímica, la activación de los queratinocitos y linfocitos HLA DR+ , linfocitos CD4+ y especialmente los CD8+ en la dermis, lo mismo con las células de Langerhans CD1a + en la epidermis19,20. Sin embargo, nosotros apoyamos la hipótesis de la acción patógena del virus, ya que con los tratamientos locales y orales no se consiguió una remisión importante sino cuando se asoció un tratamiento antivírico específico local por tiempo prologado, aunque discontinuo, dada la acción adversa de esta medicación. Sugerimos efectuar un seguimiento de estas enfermas por tiempo prolongado a fin de lograr un diagnóstico precoz en caso de una transformación neoplásica de las lesiones.