El uso de la terapia biológica está extendido en el tratamiento de la psoriasis y se ha puesto de manifiesto que la incidencia de los efectos cutáneos derivados de los fármacos que bloquean el TNF-α va en aumento1. Además de las reacciones en el punto de inyección o infecciones cutáneas, se han observado un amplio espectro de lesiones cutáneas, de morfología y etiología diversa, llamando la atención el creciente desarrollo paradójico de psoriasis y erupciones psoriasiformes como enfermedades inmunomediadas2, pero hasta la fecha solo 5 casos de reacciones liquenoides han sido comunicadas asociadas a esta terapia.
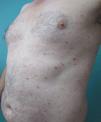
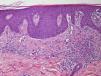
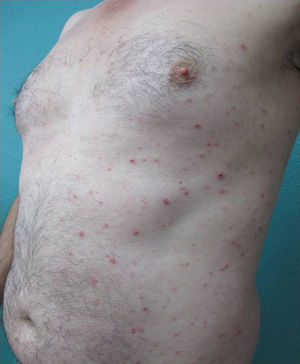
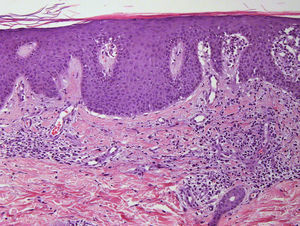
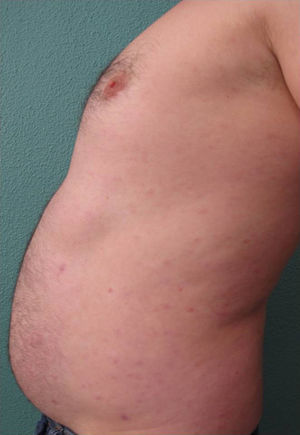
Presentamos un varón de 45 años hipertenso, diabético y sin alergias conocidas, con una historia de psoriasis en placas moderada-grave e inestable desde los 20 años, a la que asociaba un cuadro de artritis psoriásica de 3 años de evolución. Realizó tratamiento tópico con múltiples fármacos, terapia sistémica con acitretina oral y, posteriormente, biológica con etanercept durante 15 meses, suspendido por pérdida de eficacia, y ustekinumab, interrumpido a los 9 meses por falta de indicación para artritis psoriásica en el momento del diagnóstico. El paciente, con PASI 12 y BSA 18, finalmente continuó tratamiento con adalimumab 40mg, alcanzando PASI 0 a la octava semana y remisión de las molestias articulares. Al poco tiempo nos refirió la aparición de una erupción intermitente de pequeñas lesiones asintomáticas que no coincidían con procesos infecciosos, fiebre o medicación concomitante, pero que habían sido interpretadas como brotes de psoriasis en gotas durante 8 meses y no cedían al tratamiento con adalimumab. En la exploración observábamos múltiples pápulas eritemato-descamativas, firmes y de pocos milímetros, que se extendían ampliamente en tronco y zonas proximales de miembros, respetando palmas, plantas y mucosas. Las lesiones se encontraban en distintos estadios evolutivos, siendo algunas pigmentadas residuales y otras de aspecto liquenoide con fina escama superficial micácea (fig. 1). En este momento se replanteó el diagnóstico diferencial solicitando pruebas de laboratorio que incluyeron hemograma, bioquímica, serologías, antiestreptolisina o anticuerpos antinucleares, resultando todos ellos negativos o dentro de la normalidad. Se realizó una biopsia cutánea que evidenció la presencia de acantosis psoriasiforme con escasa paraqueratosis, discreto infiltrado inflamatorio perivascular linfohistiocitario y hematíes extravasados, aislados cambios vacuolares basales, así como mínima exocitosis linfocitaria epidérmica y escasos queratinocitos necróticos (fig. 2). Estos resultados fueron consistentes con el diagnóstico de pitiriasis liquenoide crónica (PLC). Se decidió asociar metotrexato 15mg semanal a su tratamiento con adalimumab consiguiendo remisión del cuadro a las 6 semanas, con posterior reducción de la dosis y suspensión en 10 semanas. Pasados 3 meses el paciente nos refirió nuevas lesiones que fueron controladas al reintroducir el metotrexato y, actualmente permanece asintomático tras 6 meses de seguimiento (fig. 3).
Son muchas las reacciones cutáneas secundarias que se han asociado al uso de fármacos anti-TNF-α3. Recientemente, Newell et al.4 comunicaron la aparición de una PLC en un paciente con psoriasis tras la tercera infusión de infliximab. Posteriormente, Said et al.5 publicaron 2 casos de PLC en pacientes con enfermedad de Crohn en tratamiento con adalimumab, en ambos casos se logró la remisión completa tras la introducción de la terapia con metotrexato manteniendo adalimumab. López-Ferrer et al.6 describieron la aparición de un cuadro de PLC tras el uso de infliximab en una paciente con espondilitis anquilosante y colitis ulcerosa en la que obtuvieron también buena respuesta clínica al asociar metotrexato. Finalmente, Echeverri et al.7 publicaron el caso de una PLC desarrollada a la sexta semana de tratamiento con etanercept en una paciente con artritis reumatoide, que mejoró con el uso de corticoides tópicos. Nuestro caso representa el sexto documentado en la literatura, y el primero que ocurre en un paciente con psoriasis en tratamiento con adalimumab y buena respuesta al uso de metotrexato. A pesar de que no podríamos descartar una resolución espontánea de este cuadro, nuestra experiencia es consistente con la de Said et al. y López-Ferrer et al. Hasta la fecha, desconocemos la etiología de la pitiriasis liquenoide y sus variantes8, pero el TNF-α parece estar implicado en su patogénesis, como se sugiere por el aumento de niveles séricos encontrados en un paciente con enfermedad febril úlcero-necrótica de Mucha-Habermann9 y el efecto terapéutico de etanercept en un caso de pitiriasis liquenoide refractaria al tratamiento10. En nuestra opinión, la aparición de una PLC en el curso del tratamiento con anti-TNF-α puede ser considerada también como un fenómeno paradójico en función de esta relación, al igual que las múltiples reacciones psoriasiformes y pustulosis palmoplantar que se han notificado ampliamente en la última década11. Aunque su patogenia es desconocida, la teoría más aceptada es la del disbalance de citocinas que activaría la formación compensatoria de interferón, y llevaría en individuos predispuestos genéticamente a la producción de estas reacciones.
Como conclusiones, los efectos secundarios cutáneos observados y relacionados con la administración de los anti-TNF-α son más prevalentes de lo estimado, llamando la atención el desarrollo de enfermedades inmunomediadas como un fenómeno emergente. Describimos un nuevo caso de PLC asociada a adalimumab, y destacamos el uso de metotrexato como una opción terapéutica interesante debido a la acción sinérgica de este y los inhibidores del TNF-α en la psoriasis.