Se trata de una niña de 15 meses de edad, sin antecedentes personales ni familiares de interés, que es traída a la consulta de Dermatología para valoración de lesiones en la región frontal, asintomáticas, de dos meses de evolución, que habían sido tratadas con corticoide tópico sin mejoría y con aumento en el número de las mismas.
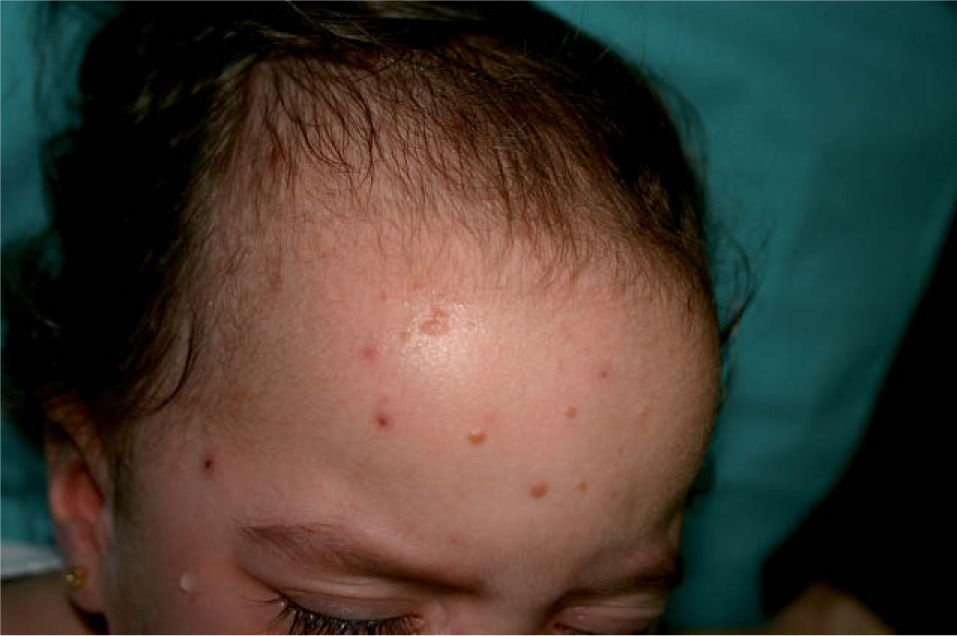
Exploración físicaA la exploración física la paciente presenta varias pápulas aplanadas, amarillento-parduzcas, en el lateral derecho de la región frontal (fig. 1). No existía ninguna otra sintomatología general asociada, siendo el signo de Darier negativo. Tampoco existían antecedentes familiares de interés.
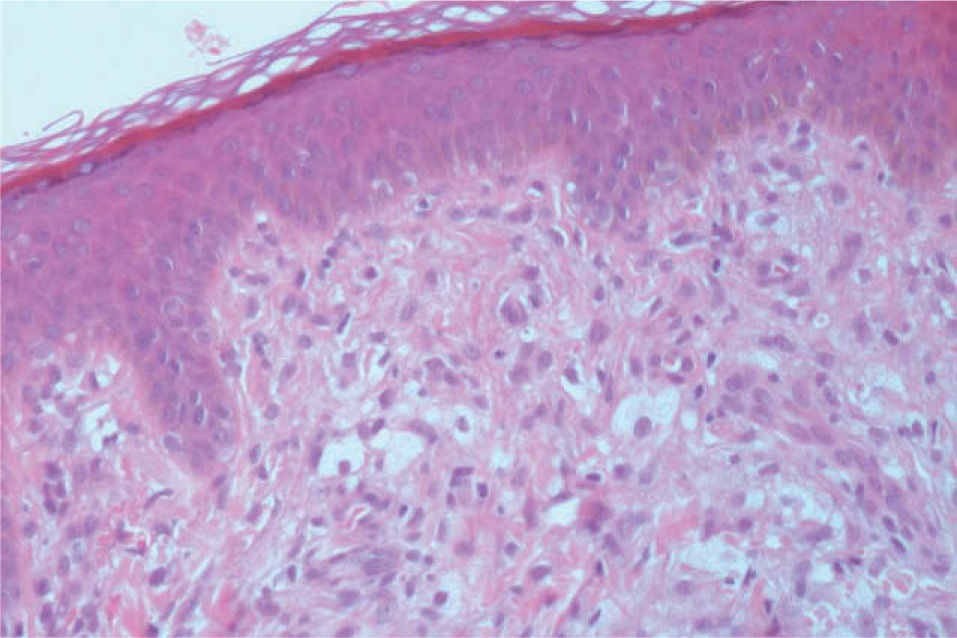
Exámenes complementariosSe realizó una biopsia cutánea de una de las lesiones que demostró, bajo una epidermis normal, una proliferación difusa en la dermis superficial constituida por células histiocitarias de citoplasma claro y espumoso, que en algunas zonas formaban células multinucleadas tipo Touton (fig. 2). Asimismo se acompañaba de una moderada proliferación vascular. El estudio inmunohistoquímico indicó positividad para S100, CD68 -y también CD34 en los vasos- y negatividad para CD1a. No fueron solicitadas pruebas de laboratorio adicionales.
¿Cuál es su diagnóstico?
DiagnósticoHistiocitosis cefálica benigna (HCB).
Evolución y tratamientoLa paciente acude a revisiones periódicas permaneciendo las lesiones estables en tamaño y número.
ComentarioLa HCB es una forma poco frecuente, benigna y autorresolutiva de histiocitosis no-X, que se manifiesta clínicamente a modo de pápulas asintomáticas en el polo cefálico de niños1. La afectación sistémica es infrecuente, aunque se ha descrito un caso de asociación con diabetes insípida2, otro asociado a histiocitosis de células de Langerhans (HCL) ósea3 y otro más a diabetes mellitus insulinodependiente4.
Desde la primera descripción por Gianotti, Caputo y Ermacora en 19714,5, se han publicado tan sólo 40 casos en la literatura hasta el momento3.
Clínicamente son máculo-pápulas aplanadas de 1–8 mm de diámetro, amarillento-parduzcas o marronáceo-rojizas1. También pueden aparecer lesiones en el cuello, el tronco, las extremidades e incluso la región pubiana, respetando siempre las mucosas y las zonas acras1–6.
Según Jih et al, la edad media de aparición de las lesiones es a los 15 meses de vida, siendo la incidencia idéntica en niños y en niñas1.
De los 40 casos descritos, en 18 hay inicio de resolución y en otros 10 hay una resolución completa en una media de 50 meses.
El estudio anatomopatológico revela tres posibles patrones de infiltrado (en dermis papilar, liquenoide y difuso), siendo lo más frecuente la localización del mismo en la dermis papilar o superficial1. El estudio inmunohistoquímico es característico pero no diagnóstico, con positividad para el factor XIIIa, OKM1 y Leu-3, mientras que es negativa para el marcador de células de Langerhans, CD1a. La proteína S100 normalmente es negativa, pero en ocasiones puede mostrar una positividad débil1,6.
La microscopía electrónica es específica pero no patognomónica, con estructuras similares a desmosomas, cuerpos citoplasmáticos en forma de coma y partículas vermiformes, faltando los cuerpos de Birbeck.
El diagnóstico diferencial incluye verrugas planas, nevus de Spitz múltiples, xantogranuloma juvenil, histiocitosis de células de Langerhans, urticaria pigmentosa, histiocitosis eruptiva generalizada y sarcoidosis liquenoide1.
Las verrugas planas, el nevus de Spitz y la sarcoidosis liquenoide se diferencian mediante el estudio histológico.
La forma micronodular de xantogranuloma juvenil se presenta con pápulas que crecen hasta formar nódulos de mayor tamaño antes de involucionar espontáneamente, con distribución más extensa.
La histiocitosis de células de Langerhans afecta preferentemente a las superficies flexoras y se presenta con una erupción papular, costrosa y descamativa. Además puede existir afectación de órganos internos y fiebre o malestar general. La inmunohistoquímica revela positividad para S100 y CD1a.
La urticaria pigmentosa característicamente tiene el signo de Darier positivo y un infiltrado de mastocitos en el estudio histológico.
La histiocitosis eruptiva generalizada es más frecuente en adultos y las lesiones tienen una distribución más amplia.
Si bien la etiología de la HCB es desconocida, se cree que ésta, la histiocitosis eruptiva generalizada y el xantogranuloma juvenil son diferentes manifestaciones clínicas de un mismo espectro de enfermedades3.
Aportamos un nuevo caso de HBC a los ya descritos en la literatura hasta el momento actual.
Conflicto de interesesDeclaramos no tener ningún conflicto de intereses.