INTRODUCCION
La asociación de nódulos subcutáneos con el lupus eritematoso (LE) fue referida por primera vez por Kaposi en 18831. Posteriormente, en 1940, Irgang introdujo la denominación de lupus eritematoso profundo (LEP)2. Más recientemente, tras los estudios de Tuffanelly3, 4 y Winkelmann y Peters5 y Winkelmann6, se introdujo la denominación de paniculitis lúpica (LP), término más empleado en la actualidad. La PL o lupus eritematoso profundo es una variedad clínica infrecuente de LE7. Se trata de una alteración rara caracterizada por nódulos subcutáneos profundos o placas induradas que pueden evolucionar a grandes lesiones ulcerosas, muy dolorosas, de curso indolente. Las lesiones se localizan más frecuentemente a nivel facial, región glútea y raíz de extremidades. Histológicamente se considera una paniculitis mixta8. La PL puede desarrollarse en asociación con otras formas clínicas de LE: LE discoide (LED), LE cutáneo subagudo (LECS)9 o con LE sistémico (LES), aunque también puede ocurrir como un fenómeno aislado10. Presentamos el caso de una mujer de 54 años de edad con lesiones cutáneas compatibles con PL en el seno de un LES, según los criterios de la American Rheumatism Association (ARA)11.
DESCRIPCION DEL CASO
Se trata de una mujer de 54 años de edad, con antecedentes de epilepsia temporal derecha y trastornos de la conducta, en tratamiento con carbamazepina, ácido valproico, clorhidrato de trihexifenidilo y diazepam. La paciente presentaba una historia de 3 años de evolución de lesiones nodulares subcutáneas de comienzo en región glútea, con extensión posterior a otras localizaciones. Las lesiones remitían inicial mente, pero volvían a aparecer; en ocasiones se ulceraron y sobreinfectaron, produciéndose fistulización en algunas de ellas. También refería haber presentado artralgias y brotes de inflamación articular con intenso dolor, de predominio en muñecas y articulaciones interfalángicas de las manos. La paciente había realizado tratamiento corticosteroide intermitente sin mejoría. Posteriormente fue ingresada por un cuadro de malestar general, artritis y alteración analítica. En la exploración física se apreciaron a nivel de glúteos, cara, tronco y raíz de extremidades superiores, lesiones nodulares profundas, algunas de ellas ulceradas y otras con eritema en superficie, atrofia, hiperqueratosis e hiperpigmentación en algunos puntos. Presentaba además inflamación, con enrojecimiento e intenso dolor alrededor de las muñecas. Se realizaron dos biopsias cutáneas, la primera de ellas de la región deltoidea, donde se observaba una paniculitis con imágenes de vasculitis y focos de calcificación, con los septos ensanchados y parcialmente hialinizados. La segunda biopsia, obtenida de la región glútea, mostraba una piel sin lesiones microscópicas relevantes en la epidermis. En la dermis reticular subyacente se apreciaba una ausencia de anejos cutáneos y un infiltrado inflamatorio linfocitario focal. En el tejido celular subcutáneo existía una esteatonecrosis difusa que afectaba a todo el espesor del lobulillo, con depósito de un material eosinófilo hialino entre los adipocitos, y presencia de amplios focos de calcificación y osificación (figs. 1 y 2). En el hemograma destacaba una hemoglobina de 10,7 g/dl, un hematocrito del 32,3% y una leucopenia de 3.500 leucocitos/μl con 30% de linfocitos. En el estudio inmunológico presentaba anticuerpos antinucleares (ANA) positivos a título de 1/160; anti-ADN nativo 49 (normal < 20) anticardiolipina IgG 45 (normal < 20) e IgM 28 (normal < 15); C3 73 (83-171) y C4 12 (14-38), siendo el resto de parámetros inmunológicos normales. El resto de pruebas complementarias realizadas (bioquímica, sistemático de orina, coagulación, espectro electroforético, Mantoux, etc.) no presentaron alteraciones significativas. Ante estos hallazgos clínicos, histológicos y serológicos se efectuó el diagnóstico de PL asociado a LES, instaurándose tratamiento con cloroquina a una dosis de 250 mg/día y prednisona oral a dosis variables entre 5-10 mg/día. La mayoría de las lesiones cutáneas desaparecieron, dejando cicatriz residual, pero la placa de la región glútea continuó empeorando, se extendió en superficie, se hizo intensamente dolorosa y presentó ocasionalmente signos de infección local, que requirieron tratamiento antibiótico por vía oral. En la exploración física se apreció una placa de gran tamaño, de consistencia leñosa, con algunas zonas de aspecto cicatricial y trayectos fistulosos con material blanquecino en su interior. La lesión producía una intensa retracción del tejido circundante (fig. 3). Se aumentó la dosis de prednisona a 30 mg/48 h. Las pruebas complementarias realizadas a lo largo de la evolución del clínico continuaron mostrando anemia y leucopenia en el hemograma. Ha presentado anticuerpos antiplaquetarios IgG e IgM. Los ANA fueron positivos de forma casi continua, a títulos de hasta 1/1.280, siendo negativos el resto de autoanticuerpos. Las cifras de C4 y CH100 permanecieron dentro de los límites de la normalidad, pero con cifras bajas de C3. En el resto de pruebas realizadas no se detectaron hallazgos significativos. Actualmente la paciente persiste con una única placa de PL en región glútea, sin claros signos de actividad. En la analítica continúa con anemia, leucopenia, ANA positivos y disminución de C3.
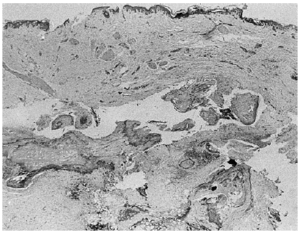
Fig. 1. Estudio histopatológico: imagen panorámica donde se observa una desaparición del panículo adiposo (hematoxilina-eosina).
Fig. 2. Detalle de la histología de la lesión: se advierte hialinización de los adipocitos, esteatonecrosis y depósitos cálcicos con formación de hueso en el tejido celular subcutáneo (hematoxilina-eosina).
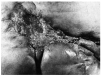
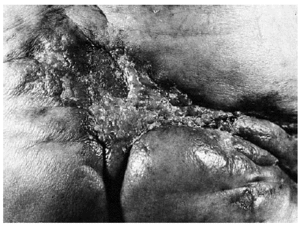
Fig. 3. Región glútea: placa de gran tamaño, indurada, con retracción del tejido circundante.
DISCUSION
La PL es una variante de LE que puede o no asociarse a lupus cutáneo o sistémico, así se estima que la PL ocurre en el 2% de los pacientes con LE3. Los ANA son positivos en el 70% de los casos, pero sólo el 25%-50% cumplen los criterios de la ARA para considerarse LES12, como en el caso de nuestra paciente. La PL tiene la misma distribución en cuanto a edad y sexo que las otras formas de LE. Clínicamente se manifiesta con placas o lesiones nodulares profundas, generalmente cubiertas por piel normal, aunque puede presentar lesiones de LED en superficie, con eritema, hiperqueratosis y atrofia. La localización más frecuente es el polo cefálico, glúteos y raíz de extremidades. Las lesiones pueden ser dolorosas y a veces se ulceran en superficie, dejando una zona deprimida, hiperpigmentada o una cicatriz atrófica tras la resolución7, 13. Puede producirse una calcificación de la lesión14, como ocurrió en la placa de curso más crónico que presentó nuestra paciente. El estudio histopatológico es imprescindible para el diagnóstico correcto. Algunos autores proponen que sea considerado como paniculitis mixta y no exclusivamente lobulillar8, ya que las alteraciones histológicas se producen tanto a nivel septal, con engrosamiento, fibrosis e infiltrado linfoplasmocitario, como a nivel lobulillar, en forma de un infiltrado linfohistiocitario focal, necrosis hialina de la grasa y nódulos linfoides. Asociados a estos cambios del tejido celular subcutáneo se puede hallar vasculitis linfocitaria, calcificación y los cambios dermoepidérmicos habituales de cualquier tipo de lupus. Además cuando los hallazgos histopatológicos de PL son equívocos, la inmunofluorescencia directa puede ayudar a confirmar el diagnóstico15, demostrando un depósito de IgG, IgM y C3 en el 70%-80% de los casos.
Hasta el momento actual los antipalúdicos de síntesis constituyen el tratamiento más eficaz de la PL5, necesitando en ocasiones la asociación de dosis bajas de corticosteroides, cuando el proceso es muy extenso o se asocia a otro tipo de lupus.
Hemos presentado una paciente con lesiones de PL, una de ellas con intensa calcificación subcutánea, que cumplía los criterios de LES según la ARA11, asociación descrita con escasa frecuencia en la literatura.