INTRODUCCION
La mucormicosis es una infección producida por los hongos del grupo Mucorales. Los géneros más frecuentemente implicados son Rhizopus, Absidia, Mucor y Rhizomucor que, dentro del grupo Mucorales, pertenecen a la familia Mucoraceae. Es una infección poco frecuente que se suele desarrollar en pacientes con enfermedades debilitantes o inmunodeprimidos. Se han descrito varias formas de mucormicosis: forma rinocerebral, pulmonar, gastrointestinal, mucocutánea y diseminada. La forma rinocerebral es la más frecuente y suele asociarse a pacientes diabéticos descompensados o con enfermedades hematológicas. La mucormicosis rinocerebral suele presentar un curso rápido y potencialmente fatal, puesto que, a nivel tisular, las hifas invaden los vasos sanguíneos con facilidad, provocando trombosis y abundante necrosis, y pueden alcanzar rápidamente el sistema nervioso central (SNC), lo que condiciona un mal pronóstico1-3.
Se presenta el caso de un paciente con una mucormicosis rinocerebral fulminante asociada a desnutrición grave, hipoplasia medular, antecedentes de tratamiento inmunosupresor y en tratamiento antibiótico de amplio espectro.
DESCRIPCION DEL CASO
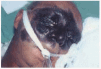
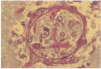
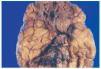
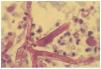
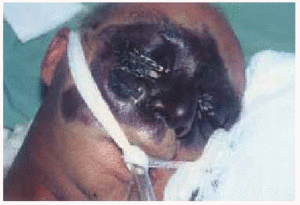
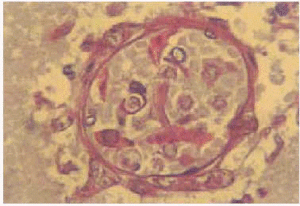
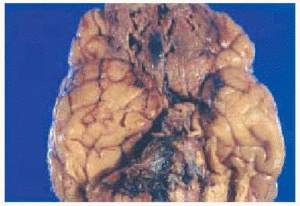
Un paciente varón de 53 años con antecedentes personales de carcinoma escamoso de laringe tratado con quimioterapia (cisplatino, 5-fluorouracilo y taxol) y radioterapia. Ingresó 2 meses después de finalizar el tratamiento, en la unidad de cuidados intensivos (UCI) de nuestro hospital, remitido desde otro centro, en situación de desnutrición, anasarca e insuficiencia renal. Además, presentaba un cuadro que consistía en fiebre, agitación, disnea, dolor pleurítico en el hemitórax derecho y expectoración purulenta. En la analítica destacaban hemoglobina de 7,6 g/dl; hematocrito, 23,2 %; leucocitos, 16.300/ml; neutrófilos, 82 %, y plaquetas, 32.000. En la radiografía de tórax, se apreció una condensación en el tercio inferior del pulmón derecho con derrame pleural y el resultado del broncoaspirado fue positivo para Pseudomonas aeruginosa. Se inició tratamiento antibiótico con imipenem, amikacina y vancomicina, además del tratamiento de soporte. A las 48 h de su ingreso en la UCI, el paciente presentó una leve proptosis del ojo derecho, con ptosis palpebral derecha y midriasis arreactiva. Se solicitó una tomografía computarizada (TC) craneal urgente sin apreciarse alteraciones; sin embargo, ante la sospecha de mucormicosis, se añadió anfotericina B intravenosa (2 mg/kg/día) al tratamiento. A las 24 h, se apreció una placa violácea de 1,5 cm de diámetro, de límites mal definidos, en la región malar derecha. El examen directo del frotis de la mucosa nasal y de la piel de la zona afectada del paciente mostró la existencia de esporas e hifas no tabicadas. En la analítica general, se encontró simultáneamente una pancitopenia con hematocrito del 21 %, cifra de leucocitos de 1.000/ml con 80 % de neutrófilos y 2.000 plaquetas. Se realizó una punción-aspiración de médula ósea, que se informó como médula ósea hipoplásica con moderada reacción celular. Al quinto día del ingreso, y de manera súbita, se produjo la aparición de una placa necrótica centrofacial (fig. 1) de gran tamaño, con empeoramiento del estado del paciente, que falleció un día más tarde. Se aisló Mucor spp. en la muestra cutánea y tejido celular subcutáneo tomados en vida y en el tejido cerebral recogido en la autopsia. En el cultivo micológico se apreciaron, a las 72 h, colonias elevadas de color blanquecino, que posteriormente cambiaron a un color grisáceo oscuro. El aspecto microscópico de las hifas fueron características de Rhizopus arrhizus. El diagnóstico de la autopsia fue de mucormicosis rinocerebral con meningoencefalitis micótica complicada con infartos cerebrales debidos a múltiples trombosis arteriales (figs. 2 y 3), con afectación de las bases de los lóbulos frontales, polos anteriores de los lóbulos temporales y tronco cerebral (fig. 4). También se encontró una broconeumonía bilateral necrótico-hemorrágica con abscesificación por P. aeruginosa, hipoplasia de la médula ósea y grave desnutrición con edemas generalizados y ascitis.
Fig. 1.--Gran placa necrótica facial.
Fig. 2.--Presencia de hifas anchas en el interior de una vénula poscapilar cerebral, provocando su trombosis (hematoxilina-eosina, x400).
Fig. 3.--Hifas anchas, no tabicadas, con ramificaciones en ángulo recto (hematoxilina eosina, x1.000).
Fig. 4.--Visión inferior del tejido cerebral, donde se aprecia la extensa necrosis de la base del lóbulo frontal y del tronco cerebral.
DISCUSION
Las especies mucorales son muy ubicuas en la naturaleza, viven en el suelo, el agua y son habitantes comunes en la materia orgánica en descomposición. Se ha demostrado la presencia de esporas de mucorales en productos adhesivos hospitalarios no estériles, en depresores, agujas, catéteres, varillas de madera utilizadas en laboratorios de microbiología para preparar muestras para cultivo y en el aire de los hospitales, causando en algunos casos infecciones nosocomiales4-6. Sus esporas están tan ampliamente extendidas, que la inhalación de conidios se presupone una experiencia diaria. El hombre, además de por vía inhalatoria, puede adquirir la infección por inoculación o ingestión de esporas. Estos hongos presentan un bajo potencial de virulencia en el huésped humano inmunocompetente, de lo que las causas favorecedoras más frecuentes para desarrollar una mucormicosis son la diabetes mellitus mal controlada, sobre todo en situación de cetoacidosis, y los estados de inmunodepresión, sobre todo en pacientes neutropénicos. Otras causas predisponentes son los trasplantes de órganos sólidos o de médula ósea, tratamientos con antibióticos de amplio espectro, corticoides, citostáticos o inmunosupresores, malnutrición, procesos linfoproliferativos malignos, pacientes dializados que reciben desferoxamina, etc.2,7. Se han publicado casos raros de mucormicosis en pacientes inmunocompetentes, aunque en general presentaban otros factores de riesgo, como quemaduras o traumatismos extensos, drogadicción, o intervenciones quirúrgicas2,4. En una revisión de pacientes que presentaban mucormicosis, pudo observarse que muchos casos debidos a Rhizopus spp. tenían de dos a siete factores de riesgo para desarrollar la infección2. En nuestro caso, el paciente había recibido quimioterapia recientemente, presentaba desnutrición, aplasia medular y estaba recibiendo tratamiento antibiótico de amplio espectro.
El pronóstico de las mucormicosis es variable y depende de la localización, extensión de la infección, enfermedades subyacentes y el diagnóstico y tratamiento precoces. En una revisión7, la mortalidad global se situó en el 67 %, con grandes diferencias según la forma clínica (100 % en las formas diseminada y gastrointestinal, 83 % en la pulmonar, 67 % en la rinocerebral y 16 % en la cutánea). En el caso de la forma rinocerebral, Peterson et al8 consideran factores de mal pronóstico el tratamiento inmunosupresor, sobre todo en pacientes con órganos trasplantados, la afectación orbitaria, la cetoacidosis diabética, las enfermedades subyacentes importantes y la utilización exclusiva de tratamiento farmacológico. En nuestro paciente, los múltiples factores predisponentes pudieron ser la causa del curso fulminante de la mucormicosis.