INTRODUCCION
Las reacciones cutáneas en el período postrasplante agudo son clínica e histológicamente muy inespecíficas, pero los procesos que las originan son a menudo contrapuestos. La enfermedad de injerto contra huésped (EICH) es una complicación frecuente y grave del trasplante alogénico de médula ósea, que cursa fundamentalmente con afectación cutánea, hepática e intestinal. Las manifestaciones clínicas que se desarrollan entre 1 semana y 3 meses tras el trasplante se consideran agudas, mientras que las que ocurren a partir del tercer mes se consideran crónicas1. En la actualidad se observan notables variaciones con respecto a las descripciones clásicas, y no es infrecuente ver episodios de EICH aguda tardíos2, y viceversa3,4. La EICH aguda se desarrolla en el 20-80 % de los pacientes. La piel es el órgano más precoz y más frecuentemente afectado, generalmente en forma de exantema maculopapuloso, pruriginoso, de predominio en mejillas, regiones retroauriculares, palmas y plantas. La EICH crónica5 ocurre en el 25 al 40 % de los pacientes. Según el tipo de lesión cutánea se divide en dos tipos: la forma liquenoide, generalmente más precoz, y la esclerodermiforme6. Los signos histológicos de la EICH, tanto aguda como crónica, incluyen una dermatitis de interfase vacuolar con un infiltrado dérmico de linfocitos, alteración vacuolar de la basal y necrosis de los queratinocitos2. La espongiosis está considerada un hallazgo excepcional en las biopsias de EICH cutánea.
Se presenta el caso de un varón de 35 años de edad afectado de EICH aguda después de un alotrasplante de médula ósea con afectación cutánea y hepática. La biopsia cutánea temprana puso de manifiesto una dermatitis espongiótica que posteriormente evolucionó hacia una dermatitis de interfase típica de este proceso. Queremos destacar la poca especificidad clínica e histológica de las lesiones cutáneas en la EICH aguda y la necesidad de tener un elevado índice de sospecha de esta complicación potencialmente fatal si no se trata de forma adecuada en sus fases iniciales.
DESCRIPCION DEL CASO
Un varón de 35 años de edad, con antecedentes de seminoma testicular con orquiectomía derecha en mayo de 1997, desarrolló en marzo de 1998 metástasis pulmonares que respondieron a tratamiento con 3 ciclos de BEP (bleomicina, etopósido y cisplatino). Dos años después fue diagnosticado de una leucemia mieloide M4 bifenotípica (linfo/monocitaria), con cariotipo de mal pronóstico [46XY 11q-, t(7,14)], secundaria muy probablemente a etopósido. Recibió tratamiento de inducción con citarabina e idarubicina, sin obtener respuesta. Posteriormente alcanzó la remisión completa con FLAG-Ida (fludarabina, adriamicina, dexametasona e idarubicina). En septiembre del 2000 se le realizó un trasplante alogénico de médula ósea procedente de un hermano con antígeno de histocompatibilidad (HLA) idéntico, previo acondicionamiento con fludarabina y melfalán. El donante presentaba dermatitis atópica, sin otros antecedentes de interés. La profilaxis inicial de EICH se realizó con ciclosporina y metotrexato. El paciente no presentó datos de EICH aguda y fue dado de alta con ciclosporina A, en dosis de 500 mg/día como único inmunodepresor. Se realizó un estudio de médula ósea, que fue normal, y dado que el paciente presentaba buen estado general, sin signos clínicos ni analíticos de EICH, al mes del trasplante se fue reduciendo de forma progresiva la dosis de ciclosporina. A los 50 días del trasplante mientras recibía una dosis de ciclosporina A de 200 mg/día, presentó un exantema maculopapuloso pruriginoso en la zona del escote, espalda y superficie de extensión de extremidades. Se realizó una biopsia cutánea del antebrazo, que mostró marcada espongiosis, exocitosis y formación de vesículas espongióticas (fig. 1). En la dermis papilar existía un marcado infiltrado inflamatorio perivascular superficial con presencia de macrófagos aislados. Se estableció el diagnóstico anatomopatológico de dermatitis espongiótica. No se observaron dermatitis de interfase ni queratinocitos necróticos. Ante este resultado histológico, y considerando que el donante era atópico se realizó determinación sérica IgE, que fue normal. Puesto que el paciente persistía con buen estado general, afebril, sin disnea, diarrea, dolor abdominal, ni otra sintomatología, y el estudio analítico, incluyendo el perfil hepático, no presentaba alteraciones significativas, se continuaron disminuyendo las dosis de ciclosporina A. Así, a los 65 días postrasplante, mientras tomaba una dosis de 100 mg/día, empeoraron las lesiones cutáneas, que afectaban ya a más del 80 % de la superficie corporal. En la exploración física presentaba (figs. 2 y 3) un gran número de pápulas de aspecto liquenoide, de distribución extensa por espalda, extremidades inferiores, cara anterior del tronco y, sobre todo, en miembros superiores, con afectación intensa del dorso de las manos. También se encontraron lesiones liquenoides en mucosa oral, en forma de reticulado blanquecino en ambas mucosas yugales. El paciente persistía con buen estado general, afebril, sin disnea, diarrea, ni otra sintomatología. El perfil hepático en este momento mostraba transaminasas glutamicooxalacética (GOT) de 676 U/l; glutamicopirúvica (GPT), 1.075 U/l, y gammaglutamiltranspeptidasa (GGT), 830 U/l; fosfatasa alcalina, 947 U/l, y bilirrubina, 2,5 mg/100 ml. Se realizó una nueva biopsia cutánea del dorso de la mano, que mostró una dermatitis de interfase con necrosis queratinocítica y degeneración vacuolar basal epidérmica y folicular, compatible con EICH (fig. 4). Con estos datos, el paciente fue diagnosticado de EICH aguda cutánea de grado 3 y hepática de grado 1. Se instauró tratamiento con prednisona, en dosis de 2 mg/kg/día, ácido ursodesoxicólico y ganciclovir profiláctico y se aumentaron las dosis de ciclosporina A a 500 mg/día. El paciente presentó una mejoría progresiva del cuadro cutáneo y hepático, con lo que se inició nuevo descenso progresivo de la inmunosupresión, con buena respuesta, sin aparición de nuevos signos de EICH hasta la actualidad.
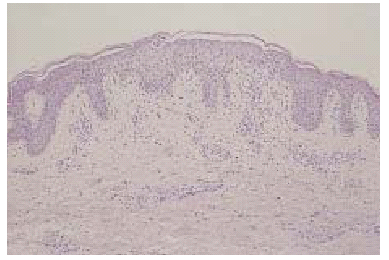
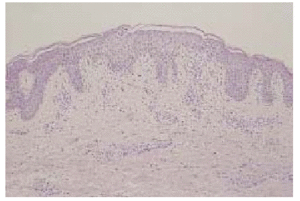
Fig. 1.--Imagen panorámica donde se observa espongiosis con verticalización epidérmica y presencia de una vesícula espongiótica superficial (hematoxilina-eosina).
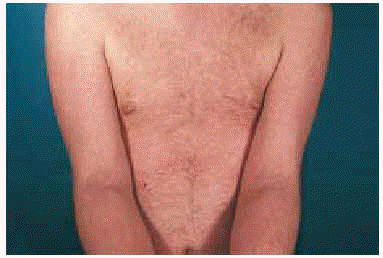
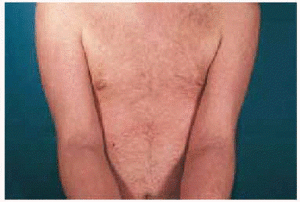
Fig. 2.--Lesiones de aspecto liquenoide de distribución extensa.
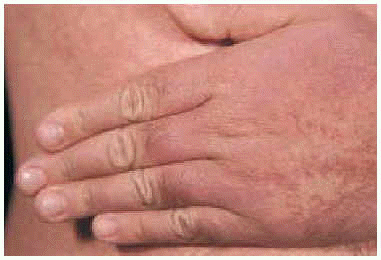
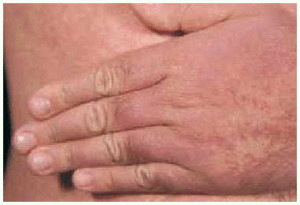
Fig. 3.--Detalle de las lesiones: pápulas de pequeño tamaño, superficie brillante, coloración violácea, con tendencia a confluir.
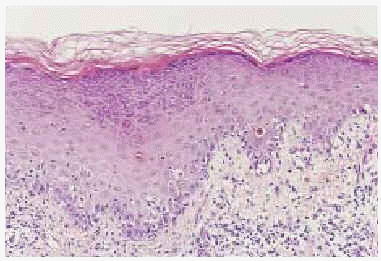
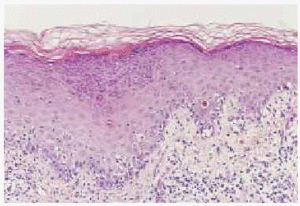
Fig. 4.--Detalle de imagen histológica: dermatitis de interfase con marcada degeneración vacuolar y borramiento de la basal epidérmica. Nótese la presencia de aislados queratinocíticos necróticos intraepidérmicos (hematoxilina-eosina).
DISCUSION
La EICH es la principal complicación del trasplante alogénico de médula ósea, al ser responsable de la mayor parte de la morbilidad y mortalidad de este procedimiento. Se trata de la enfermedad resultante del reconocimiento como extraños de antígenos del receptor por parte de los linfocitos T del donante. Clásicamente se distinguen dos fases: aguda y crónica. La EICH aguda es aquella aparecida antes del día 100 pero, si para el diagnóstico se emplean las características clínicas y no el tiempo de aparición, pueden verse EICH crónicas antes del día 100, al igual que EICH agudas después de dicha fecha. Histológicamente, la EICH aguda se encuadra dentro del patrón microscópico de las dermatitis de interfase o de las reacciones liquenoides, caracterizadas por un infiltrado linfocitario escaso perivascular en la dermis papilar, con discreta exocitosis y vacuolización basal con queratinocitos necróticos. Estas alteraciones ocurren tanto en la epidermis como en los folículos pilosos y conductos excretores y acrosiringios de las glándulas ecrinas7,8.
Nuestro paciente era un varón de 35 años de edad, que a los 50 días del trasplante alogénico de médula ósea, comenzó con una erupción cutánea, con diagnóstico anatomopatológico de dermatitis espongiótica. Quince días después presentó un empeoramiento de las lesiones cutáneas, con una biopsia de dermatitis vacuolar de interfase, al que se asociaban además alteraciones de EICH hepática. El significado de la espongiosis de la biopsia inicial es complejo; dado que la espongiosis es histológicamente característica del eccema, que se han descrito casos de transferencia pasiva desde el donante de algunos procesos, como la atopia9-16, aunque sólo un caso de dermatitis atópica verdadera17, y que el donante de nuestro paciente era atópico, inicialmente se consideró esta posibilidad, pero fue rápidamente descartada por la evolución del cuadro clínico y la ausencia de otros datos de atopia. Probablemente en nuestro caso la espongiosis sea un hallazgo inespecífico, que dificultó la realización de un diagnóstico preciso de EICH. No puede precisarse si el paciente tuvo primero un eccema y después una EICH liquenoide o si ambos cuadros correspondían a EICH.
Numerosos autores consideran la espongiosis, junto con otras alteraciones histopatológicas, como un hallazgo en las biopsias de EICH cutánea18. Lerner19 desarrolló una clasificación de la intensidad de las alteraciones histológicas de la EICH, incluyendo en el grado II la degeneración vacuolar con espongiosis y disqueratosis de los queratinocitos epidérmicos. Massi20 revisó 78 biopsias de 49 pacientes con trasplante de médula ósea alogénico, con exantema cutáneo en los primeros 100 días del trasplante. Analizó 15 parámetros microscópicos y observó, entre otros, mayor grado de espongiosis en los casos de EICH; este hecho no se confirmó tras excluir pacientes grado III de Lerner. Sin embargo, en otros estudios, la espongiosis es un hallazgo que va en contra del diagnóstico de EICH.
Dada la poca correlación clinicopatológica en las erupciones cutáneas del postrasplante y la ausencia de características clínicas e histológicas que diferencien un exantema por EICH o por fármacos21, para algunos autores la decisión de tratamiento en el caso de sospecha clínica de EICH aguda depende de la gravedad clínica y no de los hallazgos de la biopsia cutánea22. Así, ante la sospecha clínica de EICH aguda, se aconseja considerarla como tal, con aumento de la inmunodepresión, ya que las consecuencias del retraso del tratamiento podrían ser demasiado peligrosas, con una rápida progresión de la enfermedad y afectación de órganos internos23.