INTRODUCCION
La tuberculosis es una infección sistémica producida por Mycobacterium tuberculosis y excepcionalmente por M. bovis. Continúa siendo un importante problema de salud pública en todo el mundo. En España, cada año se diagnostican alrededor de 14.000 nuevos casos de enfermedad tuberculosa (tasa de 35/ 100.000 habitantes)1,2. Las formas extrapulmonares representan el 10-20 % de los casos3 y entre ellas se encuentra la tuberculosis cutánea, que supone alrededor del 1,5 %3.
El lupus vulgar es la forma de tuberculosis cutánea que aparece en pacientes con un grado de inmunidad moderado o alto y entre sus complicaciones está el desarrollo de carcinomas epidermoides en las lesiones de larga evolución4-6.
DESCRIPCION DE LOS CASOS
Caso 1 (fig. 1)
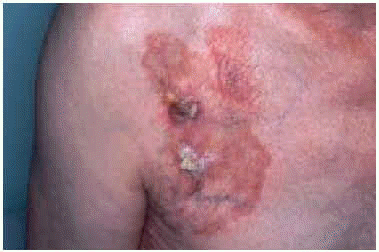
Fig. 1.--Caso 1. Placa atrófica de color amarillento, inflitrada al tacto, que alterna áreas hipo e hiperpigmentadas localizadas en la región pectoral derecha. Se aprecian dos áreas ulcerocostrosas sobre ella.
Un varón de 75 años de edad sin antecedentes patológicos de interés, presentaba desde la juventud en la región pectoral derecha una lesión que había crecido progresivamente y por la que nunca había consultado. En la exploración se apreciaba una placa de 10 x 6 cm infiltrada al tacto, de piel atrófica y de color amarillento, que alternaba áreas hipo e hiperpigmentadas. Sobre ella, desde hacía 3 años se habían desarrollado elementos ulcerovegetantes de crecimiento rápido. Se realizó una biopsia cutánea cuyo estudio histopatológico mostró la presencia granulomas tuberculoides sin apenas necrosis, con áreas de carcinoma epidermoide bien diferenciado. La tinción de Ziehl-Neelsen fue negativa. En el cultivo de un fragmento de la biopsia cutánea se aislaron escasas colonias de M. tuberculosis. Entre los estudios complementarios realizados destacaba una prueba de la tuberculina positiva con induración de 15 mm, una radiografía de tórax sin focos alveolares ni secuelas de tuberculosis y un hemograma y bioquímica de sangre y orina sin alteraciones. No se pudo comprobar la presencia de infección tuberculosa en otro órgano. Se realizó la exéresis quirúrgica de la lesión con reconstrucción del defecto mediante un injerto mallado de piel parcial. El paciente recibió tratamiento tuberculostático durante 6 meses. A los 2 años del tratamiento no se ha observado recidiva del carcinoma epidermoide ni nuevas lesiones de lupus vulgar.
Caso 2 (fig. 2)
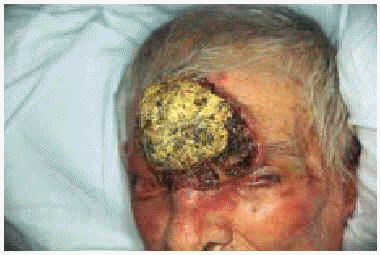
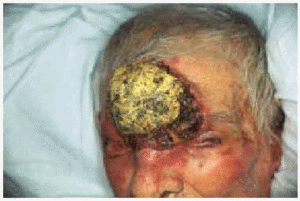
Fig. 2.--Caso 2. Tumoración de 10 cm de diámetro ulcerada, exofítica de localización frontal.
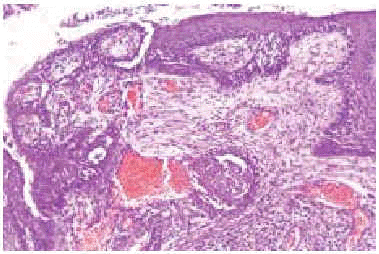
Un varón de 97 años de edad presentaba desde los 33 años unas lesiones localizadas en la frente y en las mejillas que habían progresado lentamente formando una placa atrófica y cicatrizal de tinte ligeramente anaranjado. La lesión afectaba también a los pabellones auriculares y los destruía parcialmente. Tres años antes de la consulta había desarrollado una tumoración en el centro de la frente que fue tratada entonces mediante legrado y electrocoagulación en otro centro, sin realizar estudio anatomopatológico. En los últimos 2 años había desarrollado una neoformación en el pabellón auricular izquierdo y desde hacía 6 meses había reaparecido la tumoración frontal de crecimiento rápido. La tomografía computarizada (TC) demostró que la tumoración frontal, de 10 cm de diámetro, destruía las paredes de la órbita izquierda y afectaba el globo ocular. El estudio histológico de la lesión frontal y del pabellón auricular demostró la presencia de un carcinoma epidermoide, mientras que el estudio anatomopatológico del resto de la lesión facial mostraba numerosos granulomas tuberculoides sin apenas necrosis caseosa (fig. 3). El cultivo para micobacterias de la biopsia cutánea fue negativo y tampoco se hallaron bacilos ácido-alcohol resistentes mediante la tinción de Ziehl-Neelsen. La prueba de la tuberculina fue positiva, con eritema e induración de 18 mm. No se encontró infección tuberculosa en otros órganos o sistemas. Dada la avanzada edad del paciente y el tamaño de los carcinomas epidermoides, se realizó radioterapia local que consiguió una reducción significativa de la masa tumoral. Además recibió tratamiento tuberculostático durante 6 meses con mejoría de las lesiones de lupus vulgar. El paciente falleció al año y medio del diagnóstico a consecuencia de una neumonía bacteriana extrahospitalaria.
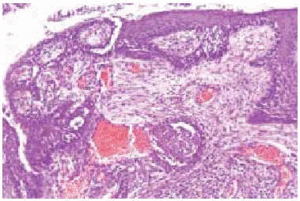
Fig. 3.--El estudio histopatológico de las lesiones tumorales en ambos casos mostraba áreas de carcinoma epidermoide bien diferenciado.
DISCUSION
El denominado lupus vulgar es la forma clínica de tuberculosis cutánea secundaria producida por la diseminación hematógena concomitante o anterior desde un foco infeccioso primario. En la actualidad es la forma más frecuente de tuberculosis cutánea y afecta con mayor frecuencia a mujeres en edades medias o avanzadas de la vida3. La lesión se inicia como una mácula o maculopápula de color marrón rojizo y consistencia gelatinosa. Al presionarla con un cristal (diascopia) presenta un color similar al de la jalea de manzana y pueden apreciarse pequeños elementos de color rosado-amarillento (lupomas). La lesión crece lentamente de manera centrífuga y se cura con atrofia residual. La localización más frecuente del lupus vulgar es la cabeza y el cuello. Se han descrito varias formas clínicas de presentación en función de los cambios evolutivos: forma en placa, ulcerativa, mutilante, vegetante, tumoral y múltiple. La evolución de la lesión es lenta y tiende a formar placas extensas, infiltradas, con cicatrices en su superficie como en nuestros pacientes. Estas cicatrices suponen un problema estético importante y condicionan un riesgo elevado de desarrollar carcinomas epidermoides sobre ellas, principalmente en aquellos pacientes tratados con radioterapia3. En el estudio histológico se observan granulomas bien formados sin necrosis caseosa o muy escasa y sin bacilos ácido-alcohol resistentes visibles. La prueba de tuberculina suele ser positiva. El cultivo es positivo en el 6-14 % de los casos3.
El lupus vulgar puede plantear problemas de diagnóstico diferencial con diversas entidades como el lupus eritematoso, el linfocitoma, las micosis profundas, la leishmaniasis y la sarcoidosis, entre otras. En todas ellas, tanto la clínica como la histopatología pueden resultar engañosas y sólo la identificación de M.tuberculosis mediante cultivo o por la técnica de la reacción en cadena de la polimerasa son concluyentes.
Es bien conocido que los carcinomas epidermoides pueden desarrollarse sobre lesiones crónicas cutáneas como cicatrices, fístulas secundarias a osteomielitis o de otra etiología7 y tuberculosis cutánea8,9. En la tabla 1 se recogen las lesiones de larga evolución sobre las que se ha descrito la aparición de carcinomas epidermoides. El desarrollo de estos carcinomas en infecciones tuberculosas de larga evolución se ha observado no sólo en la piel sino en otros órganos, como el pulmón10 o el tracto genitourinario11. El potencial de malignización del lupus vulgar se cifra en el 10 % de los casos con más de 10 años de evolución y casi siempre se trata de carcinomas epidermoides con un porcentaje de metástasis superior al habitual12,13. Se han descrito igualmente carcinomas basocelulares14, sarcomas15,16 e incluso un caso de linfoma17. También se ha informado el caso inverso, es decir, la aparición de lupus vulgar sobre una cicatriz de un epitelioma espinocelular18. Habitualmente se registra un amplio espacio de tiempo entre el inicio de la lesión de lupus vulgar y el desarrollo del carcinoma o sarcoma, que puede ser de tres, cuatro o más décadas6,8.
El mecanismo por el cual se desarrollan los carcinomas sobre lesiones cicatrizales todavía es desconocido. Se han postulado varios factores como responsables de la transformación carcinomatosa en el lupus vulgar: la inflamación crónica producida por el propio proceso tuberculoso9 y las alteraciones inherentes a toda cicatrización, que provocan una disminución de la resistencia a la carcinogénesis8; la acción de la radiación ultravioleta solar, más claramente implicada etiológicamente en la génesis de epiteliomas espinocelulares y otras neoplasias cutáneas19; y, finalmente, las medidas terapéuticas utilizadas en décadas anteriores como la radioterapia20 (que se ha señalado como el factor inductor más importante)8, la luz de Finsen21 y los agentes corrosivos. Como se ha señalado anteriormente la transformación neoplásica podría estar relacionada con el proceso de cicatrización por sí mismo, en cuyo caso incluso un tratamiento precoz con fármacos tuberculostáticos no disminuiría el riesgo de desarrollar la neoplasia.
En cuanto al tratamiento, en primer lugar y si es posible, debe realizarse la exéresis quirúrgica del carcinoma epidermoide. En pacientes seleccionados puede resultar útil la electrocoagulación o la radioterapia. Por otro lado, el tratamiento del lupus vulgar no difiere del tratamiento general de la tuberculosis. Las recomendaciones terapéuticas actuales son isoniazida (5 mg/kg/día, máximo 300 mg/día) y rifampicina (10 mg/kg/día, 600 mg/día) durante 6 meses junto con pirazinamida (25 mg/kg/día, máximo 2 g/día) durante los primeros 2 meses3. Se utilizan tres fármacos con la finalidad de curar la infección lo más rápidamente posible, prevenir las recaídas y evitar la aparición de cepas resistentes.
Hemos presentado 2 casos de carcinoma epidermoide sobre lesiones de lupus vulgar de larga evolución. Conviene destacar que la degeneración neoplásica ha surgido sobre lesiones activas de lupus vulgar, sin que hayan mediado factores predisponentes como son tratamientos con radioterapia o agentes cáusticos.