La micosis fungoide (MF) representa el linfoma cutáneo más común. La probabilidad de afectación sistémica está en relación con la extensión de la enfermedad, siendo muy infrecuente en los estadios iniciales, donde suele seguir un curso clínico indolente. Sin embargo, el riesgo de afectación extracutánea a los 20 años tras el diagnóstico es de un 10% en pacientes con lesiones en placa generalizadas, y de un 35,5% en pacientes con lesiones tumorales1. Lo más habitual son las adenopatías regionales, pero cualquier órgano puede verse afectado, especialmente los pulmones, el bazo, el hígado y el tracto gastrointestinal2. La afectación del sistema nervioso central (SNC) es muy infrecuente, más aún en ausencia de afectación extracutánea.
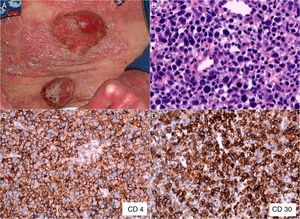
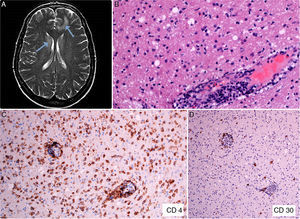
Se trata de una mujer de 47 años con lesiones eritematodescamativas de 6 años de evolución, que tras 4 biopsias no concluyentes fue diagnosticada de MF estadio ib. Durante 4 años de seguimiento recibió tratamiento con corticoides tópicos potentes, PUVA, interferón y bexaroteno oral. En el último año desarrolló lesiones tumorales (fig. 1A), con presencia en sangre periférica de un 14% de células de Sézary (<1.000/μL) y TAC toracoabdominopélvica sin hallazgos relevantes (estadio iib). Se decidió aumentar la dosis de bexaroteno oral y realizar radioterapia local, con respuesta parcial. Una biopsia cutánea de una lesión tumoral de rápido crecimiento mostró transformación de célula grande (TCG) con positividad acusada para CD30 (fig. 1B-D), no presente en las biopsias previas. Escasos meses después la paciente refirió alteración de la memoria reciente, así como ánimo depresivo. En la exploración física se apreció nistagmo y dismetría, por lo que se realizó TAC cerebral urgente que descartó enfermedad aguda, y nueva TAC toracoabdominopélvica en la que tampoco se hallaron alteraciones significativas, pese a lo cual, se decidió ingreso hospitalario. En la RMN cerebral se apreció alteración difusa de la señal de la sustancia blanca, especialmente a nivel frontal (fig. 2A), compatible inicialmente con encefalitis infecciosa. El estudio del líquido cefalorraquídeo mostró pleocitosis linfocitaria T sin atipia, con cultivos negativos. Finalmente se realizó biopsia cerebral, que mostró una infiltración por linfoma T CD4+ CD8− (fig. 2 B y C) sin TCG y presencia de células CD30+ aisladas (fig. 2D). Inició tratamiento quimioterápico según protocolo BAM (carmustina, metotrexato y citarabina). Sin embargo, se produjo una progresión de la enfermedad, con aparición de lesiones metastásicas renales confirmadas mediante biopsia y múltiples nódulos pulmonares indicativos de metástasis. No se apreció TCG ni en tejido cerebral ni renal, por lo que en este caso en concreto se trató de un fenómeno localizado a nivel cutáneo. Desgraciadamente, la paciente falleció debido a una insuficiencia respiratoria aguda, 3 meses después de iniciarse la clínica neurológica.
A: Micosis fungoide en fase tumoral. B: Detalle de la biopsia de una lesión tumoral en la que se aprecia un infiltrado linfoide difuso de célula grande en dermis (HE, ×400). C: Tinción inmunohistoquímica que demuestra predominio de linfocitos T CD4+ (CD4, ×400). D: Expresión del antígeno CD30 en las células del infiltrado linfoide (CD30, ×400).
A: Alteración difusa de la señal de la sustancia blanca, especialmente a nivel frontal y periventricular (flechas). B: Biopsia de tejido cerebral que muestra un infiltrado linfoide de predominio perivascular (HE, ×200). C: Tinción inmunohistoquímica que pone de manifiesto el infiltrado linfocitario CD4+ en tejido cerebral (CD4, ×100). D: Expresión del antígeno CD30 en escasas células linfoides del tejido cerebral (CD30, ×40).
La afectación del SNC por MF, a diferencia de lo que sucede con otros linfomas cutáneos como el epidermotropo agresivo de células T CD8+, es excepcional, llegando a representar el 1,6% en una serie de 187 pacientes3. Sin embargo, se han hallado signos de afectación del SNC en el 11-14% de las autopsias de los pacientes fallecidos por MF4. La afectación meníngea sería lo más frecuente según algunos autores4, mientras otros afirman que lo más común sería la afectación cerebral intraparenquimatosa, pudiéndose dar ambas formas a la vez5. La proporción de varones:mujeres es de 4:1, y en la mayoría de los casos los síntomas aparecen entre 3 y 5 años tras el diagnóstico de MF5. Entre los síntomas más frecuentes se encuentran la confusión y la depresión, asociadas a letargia y náuseas. La afectación de los nervios óptico y facial es también habitual, así como las alteraciones de la marcha. El pronóstico es infausto, con una media de supervivencia de 4,5 meses tras el diagnóstico5.
Con respecto a los factores de riesgo asociados a la afectación del SNC, Stein et al. demostraron en su serie que aquellos pacientes que tenían 2 o más de los siguientes 4 factores de riesgo: T3-T4, N3, M1 y B1, presentaban un riesgo del 15,6% de desarrollar afectación del SNC a los 10 años de seguimiento, en comparación con el 1,1% de los pacientes que tenían solo uno o ninguno de dichos factores6.
Hay apenas 10 casos en la literatura de pacientes con afectación del SNC por MF asociada a TCG5,7,8. Los pacientes con MF y TCG tienen una probabilidad del 5% de presentar afectación del SNC, en comparación con el 1,6% de los pacientes sin TCG8. Además, mientras los pacientes sin TCG suelen presentar síntomas extracutáneos previos a la afectación cerebral (ganglionar y/o visceral), algunos enfermos con TCG desarrollan las metástasis cerebrales sin haber presentado previamente síntomas extracutáneos, tal y como ocurrió en nuestro caso8. En estos pacientes sería recomendable la realización de una TAC cerebral anual8. En cuanto a la expresión de CD30, hay estudios que demuestran un mejor pronóstico en pacientes con TCG y CD30+9,10.
La afectación del SNC por MF es excepcional. Los pacientes con TCG pueden presentar un riesgo aumentado, en ocasiones sin haber presentado clínica extracutánea. Ante estos casos, sería recomendable la realización de pruebas radiológicas y estar alerta ante la posible aparición de síntomas neurológicos.