INTRODUCCIÓN
El lupus eritematoso (LE) neonatal es una enfermedad del recién nacido que cursa con afectación cutánea, cardíaca o ambas. A veces se acompaña de alteraciones hepáticas y/o hematológicas, generalmente sin repercusión clínica (1). Se asocia a la presencia de autoanticuerpos maternos en la sangre del niño, sobre todo anticuerpos anti-Ro (2). La enfermedad cutánea evoluciona a la curación, incluso sin tratamiento, hacia el séptimo mes de vida, coincidiendo con el aclaramiento de los anticuerpos de origen materno del suero del niño. Sin embargo, las alteraciones cardíacas, representadas casi siempre por un bloqueo cardíaco completo, suelen ser permanentes. Pese a lo mucho que se ha publicado en los últimos años acerca de esta entidad, muchas veces pasa inadvertida o se confunde con otros cuadros, de forma que está infradiagnosticada. Presentamos un caso con marcada afectación cutánea y alteraciones hepáticas subclínicas.
DESCRIPCIÓN DEL CASO
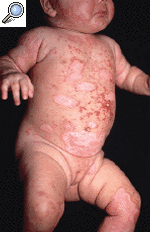
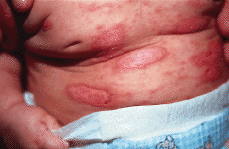
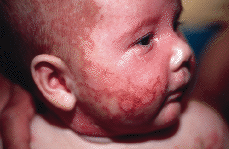
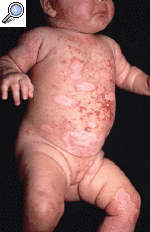
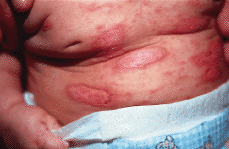
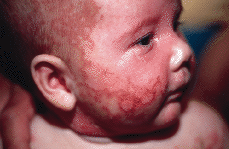
Se trataba de una niña de 4 meses de edad, con una erupción cutánea generalizada, que se había iniciado al mes de vida en el abdomen. El embarazo y el parto habían cursado sin alteraciones. Sus padres eran sanos y como único antecedente destacable se constató que la madre había padecido dos abortos espontáneos previos. Sus padres referían que hacía 3 meses habían comenzado a aparecer lesiones eritematosas en el abdomen de la niña, que su pediatra había tratado sucesivamente con corticoides tópicos, sulfato de cobre al 0,1% y mupirocina sin éxito. Poco a poco las lesiones se habían ido extendiendo, hasta que tras una exposición solar mínima se habían exacerbado y diseminado. En la exploración nos encontramos una lactante con muy buen estado general, desarrollo ponderoestatural y psicomotor adecuado que presentaba múltiples placas eritematosas, afectando cara anterior del tronco, cabeza y extremidades, respetando la espalda (Fig. 1 A). El aspecto de las placas era similar al de una quemadura solar, pero bien delimitadas por un collarete de descamación marronáceo (Fig. 2). En la cara se apreciaba un eritema distribuido a modo de «máscara» alrededor de los ojos, con un borde policíclico (Fig. 3). El resto de la exploración física fue normal.
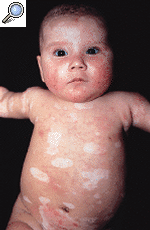
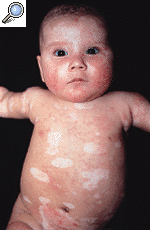
FIG.1.--A: Erupción de lesiones circinadas afectando cara anterior del tronco, cabeza y extremidades. B: Hipopigmentación y telangiectasias residuales 2 meses después.
FIG. 2.--Detalle de las placas eritematosas con reborde descamativo.
FIG. 3.--Borde policíclico del eritema facial.
Se practicó biopsia de una de las lesiones que mostró un discreto infiltrado linfocitario en dermis superficial, así como depósitos dérmicos de mucina y degeneración hidrópica de la capa basal, todo ello sugestivo de LE. La inmunofluorescencia directa fue negativa. Se detectaron ANA positivos a títulos de 1/320, con anti-Ro positivos. El resto de autoanticuerpos, incluyendo los anti-La y los anti-U1RNP, fueron negativos. Se detectó el mismo patrón de autoanticuerpos en la madre. Con esto se confirmó el diagnóstico de sospecha de LE neonatal.
Se realizó un ECG que resultó normal. En la analítica destacaban los siguientes datos: GOT, 151 UI; GPT, 122 UI; bilirrubina: 2,2 mg/dl; FA, 914 UI; aldolasa, 28 UI. En el hemograma sólo se evidenció un 80% de linfocitos de un total de 12.000 leucocitos/mm3.
Se recomendó fotoprotección y una crema de corticosteroides de baja potencia. A los 15 días las lesiones habían comenzado a aclararse, sobre todo en tronco y cara. A la edad de 6 meses prácticamente todas las lesiones habían desaparecido, dejando una hipopigmentación residual y algunas telangiectasias (Fig. 1 B). Los enzimas hepáticos estaban casi dentro de los niveles normales, pero el patrón de autoanticuerpos permanecía idéntico al de la primera visita. Volvimos a historiar y a explorar a la madre, detectando un fenómeno de Raynaud evidente sin otros signos o síntomas.
DISCUSIÓN
McCuistion y Schoch en 1954 fueron los primeros en proponer que un caso de LE neonatal observado por ellos podía deberse al paso de «algún factor» materno al niño (4). Pero hasta 1980 no se asoció con los anticuerpos anti-Ro (5).
El LE neonatal es una entidad poco frecuente que afecta a uno de cada 12.000 a 20.000 nacidos vivos (1, 3). Pese a su rareza es la dermatosis más frecuente de las adquiridas por vía transplacentaria y mediadas por anticuerpos (3). Tiene preferencia por el sexo femenino con una proporción de tres a uno (1). Afecta a la piel en un 50% de los casos y al corazón en otro 50%; sólo en un 10% de los casos coexisten síntomas cutáneos y cardíacos.
Las lesiones cutáneas aparecen en las primeras semanas de vida, generalmente antes del tercer mes, aunque pueden estar presentes ya al nacimiento (1, 6). Muchas veces aparecen en relación con una exposición solar o por la fototerapia para el tratamiento de una ictericia neonatal (7). La mayoría de las veces son manchas o placas eritematosas de configuración anular, con o sin descamación, que recuerdan al lupus eritematoso subagudo (LES). Para algunos autores el LE neonatal es una forma pediátrica de éste. Otras veces se manifiesta con lesiones que recuerdan más al lupus eritematoso discoide (LED) (8); también puede haber telangiectasias (9-11), púrpura, que suele reflejar una trombopenia asociada, lesiones que simulan un eritema exudativo multiforme o incluso un vitíligo, sobre todo en casos evolucionados (12). Existen formas atípicas en las que sólo la histología y/o los anticuerpos nos orientarán al diagnóstico (6, 13). En algunos casos predomina la descamación o incluso las costras, pudiendo ser un marcador de afectación extracutánea (2). Aunque las lesiones pueden aparecer en cualquier localización, incluso en la zona del pañal (10), lo más común es que afecten a la cara y el cuero cabelludo, probablemente por ser las áreas más fotoexpuestas (1, 2, 7, 8). En la cara es frecuente encontrar un eritema periocular, dispuesto a modo de máscara, que da una apariencia muy típica de «ojos de mapache», que puede ser una clave clínica fundamental para sospechar el diagnóstico (2). Las lesiones cutáneas tienden a resolverse espontáneamente antes del año de vida, coincidiendo aproximadamente con el aclaramiento de los anticuerpos maternos de la sangre del niño. Esta forma de lupus nunca es cicatricial, a diferencia del LED. A veces deja hipo o hiperpigmentación y telangiectasias residuales que suelen curar en meses o años. Raramente deja también atrofia. La histopatología del LE neonatal es similar a la del LES. Los rasgos más constantes son la degeneración vacuolar de la capa basal, el edema dérmico y el infiltrado linfohistiocítico (14). La inmunofluorescencia es negativa en la mitad de los casos y en la otra mitad se encuentran depósitos de complemento y de IgG y/o IgM en la zona de la membrana basal (14).
En la mitad de los casos el LE neonatal se manifiesta con afectación cardíaca, que casi siempre consiste en un bloqueo cardíaco completo (1). Cuando aparece está siempre presente en el momento del nacimiento, pues se genera intraútero (1, 7). El caso más precozmente detectado lo fue en la decimosexta semana de gestación (1). El bloqueo cardíaco, a diferencia de las lesiones cutáneas, suele ser permanente; aunque en la mitad de los casos es bien tolerado, la otra mitad requieren un marcapasos de por vida. Un 10% de los casos con bloqueo no responden al implante de un marcapasos y mueren por fallo cardíaco. Otras formas de afectación cardíaca son más raras: persistencia del conducto arterioso, miocarditis o fibroelastosis endocárdica. Sólo un 10% de los pacientes tienen enfermedad cutánea y cardíaca a la vez. La presencia de manifestaciones cardiológicas marcará el pronóstico del LE neonatal.
Otras alteraciones frecuentes en el LE neonatal son las hepáticas y hematológicas. En el hígado se puede producir hepatomegalia, hepatitis y colestasis, casi siempre transitorias y sin repercusión clínica. Cuando aparecen alteraciones del hemograma lo más frecuente es la trombopenia, aunque también se pueden encontrar descendidas las series roja y blanca. Todas ellas suelen ser de buen pronóstico. La afectación de otros órganos (SNC, pulmones, tracto gastrointestinal) es excepcional (11, 15).
Pese a lo mucho que se ha estudiado y se sigue estudiando, la etiopatogenia del LE neonatal sigue siendo desconocida. El factor patogénico más claro es hasta la fecha la presencia de anticuerpos anti-Ro maternos, de clase IgG, en la circulación del niño. Estos anticuerpos se encuentran en más del 95% de los casos de LE neonatal y de sus madres. Este hecho, así como la coincidencia cronológica de la resolución de las lesiones cutáneas con el aclaramiento de los anticuerpos de la sangre del bebé, hacen pensar en un papel patogénico importante de estas inmunoglobulinas en la enfermedad. Experimentos en animales consiguieron reproducir lesiones cutáneas y cardíacas del LE neonatal tras la administración de anticuerpos anti-Ro (15). Pese a todo, la presencia de anticuerpos anti-Ro no es suficiente para producir la enfermedad, ya que sólo un 1-2% de las mujeres con anticuerpos anti-Ro tendrán hijos afectos (1) y no todos sus hijos con anticuerpos anti-Ro transferidos serán enfermos, incluso con discordancias entre gemelos (16). También se encuentran anticuerpos anti-La en el 50% de los casos y pocas veces anti-U1RNP, casi siempre asociados a anti-Ro. El papel patogénico de éstos no está tan bien establecido como en los anti-Ro. No obstante, hay casos en que sólo se encuentran anticuerpos anti-La (17) o anti-U1RNP (18) sin anti-Ro. Los casos con sólo anti-U1RNP parecen tener mejor pronóstico que los anti-Ro y/o anti-La positivos (17). Los autoanticuerpos circulantes en la sangre del niño serán siempre de clase IgG, ya que son los únicos capaces de atravesar la placenta. El perfil de autoanticuerpos no siempre es idéntico en madre e hijo, pero los autoanticuerpos que se encuentren en el niño siempre se encontrarán en la madre, pues es de ella de quien proceden. El título de anticuerpos suele ser más elevado en la madre que en el hijo (17).
Buscando otros posibles factores patogénicos de la enfermedad se encontró que las madres de estos niños tienen mayor frecuencia de HLA-B8, DR3 y DQ2 (1, 19). Incluso se ha propuesto que determinados HLA maternos se correlacionan con la evolución del LE neonatal (20). No se ha conseguido demostrar en niños una predisposición HLA determinada para padecer la enfermedad (21). Otros factores etiopatogénicos propuestos son la radiación ultravioleta y el sexo. Como ya se ha comentado esta entidad puede debutar o agravarse tras una exposición solar. De hecho la luz ultravioleta induce la traslocación de antígenos SSA/Ro, SSB/La, U1RNP y Sm a la membrana plasmática (22). Pese a su importancia, la exposición solar no es fundamental para la manifestación de la enfermedad puesto que hay niños que nacen con lesiones y éstas aparecen también en piel no fotoexpuesta. Por otro lado las niñas padecen LE neonatal tres veces más que los niños, y se ha demostrado que los estrógenos incrementan la expresión de los antígenos SSA/Ro y SSA/La en la superficie de los queratinocitos.
El manejo del LE neonatal es sencillo en cuanto a las lesiones cutáneas que se controlan simplemente mediante fotoprotección. Pueden asociarse corticoides tópicos de baja potencia en períodos limitados de tiempo (23). Para telangiectasias persistentes se puede recurrir al láser de colorante pulsado (10). El uso de corticosteroides orales se reserva para casos de grave afectación cardíaca, hepática o hematológica, pero la indicación por estas dos últimas causas es excepcional. El bloqueo cardíaco completo requiere en la mitad de los casos del implante de un marcapasos permanente.
Se recomienda seguir a estos niños a largo plazo, pues aunque suelen tener una infancia saludable se ha publicado algún caso de evolución a LES. De momento no hay estudios de seguimiento de un número suficiente de casos como para conocer la frecuencia de esa evolución, aunque parece que debe ser muy baja. Casi más importante que seguir a los niños es vigilar a sus madres. Aunque en el momento del diagnóstico algunas ya tienen una enfermedad del tejido conjuntivo declarada, que suele ser un síndrome de Sjögren o un LES, la mayoría están asintomáticas o tienen algún síntoma de colagenopatía aislado: artralgias, Raynaud, boca seca, vasculitis leucocitoclástica (24). Estos dos últimos grupos de mujeres (asintomáticas y paucisintomáticas) tienen un alto riesgo de evolucionar a una auténtica enfermedad del tejido conjuntivo. Por otro lado conviene advertirlas de que el riego de tener hijos afectos en futuros embarazos es del 25% más, teniendo en cuenta que haber tenido un hijo con afectación sólo cutánea no excluye la posibilidad de tener otros con afectación cardíaca.