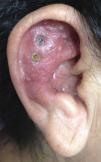
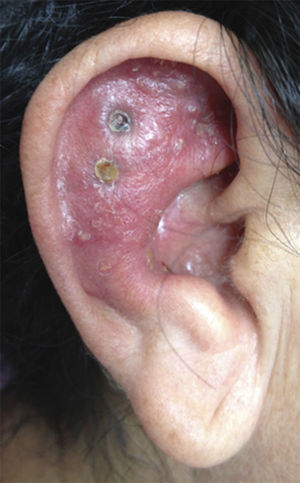
Mujer de 48 años procedente de Marandúa (Vichada-Colombia), consultó por una lesión eritematosa en la oreja derecha, de 3 meses de evolución. Negaba antecedente de trauma o picadura de insecto. Se había automedicado con fluconazol oral, corticoides y antibióticos tópicos, sin mejoría.
Examen físicoEn el hélix y la concha auricular derecha presentaba una placa eritematosa, edematosa, brillante, infiltrada, no dolorosa, de bordes regulares, con algunas pústulas, sin adenopatías regionales palpables (fig. 1).
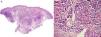
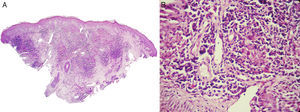
HistopatologíaLa biopsia cutánea demostró hiperplasia epidérmica con pústulas córneas, dermis con inflamación crónica difusa rica en plasmocitos con granulomas epitelioides ricos en células gigantes y algunos polimorfonucleares en su centro, abscesos que desde la dermis pasan a los infundíbulos (figs. 2A y B).
Otras pruebas complementariasEl examen directo y el cultivo para Leishmania fueron negativos. El cultivo para micosis profunda en agar Sabouraud y en agar de patata y dextrosa (PDA), tras 10 días de incubación a 25°C, fue positivo para Sporothrix schenckii (figs. 3A y B). La fase levaduriforme en agar Seneca (agar nutritivo para aislamiento de Leishmania spp.) se observó tras 15 días de incubación (fig. 3C). La imagen microscópica de la fase micelial demostró conidiación simpodial en forma de margarita (fig. 3D).
¿Cuál es su diagnóstico?
DiagnósticoEsporotricosis cutánea fija.
Evolución y tratamientoSe indicó tratamiento con itraconazol oral en pulsos de 200mg/12h/7 días consecutivos al mes, durante 6 meses1,2, con resolución del cuadro clínico.
ComentarioLa esporotricosis es una micosis profunda de curso subagudo o crónico, producida por el hongo dimórfico Sporothrix schenckii. Usualmente se presenta en agricultores y es más frecuente en los varones3,4. El trauma cutáneo con material contaminado constituye su principal vía de inoculación. La esporotricosis clásica o linfangítica es la forma de presentación más frecuente. Otras formas son la esporotricosis cutánea fija y la sistémica2.
La esporotricosis cutánea fija, usualmente afecta áreas expuestas como la cara, el cuello y las extremidades, sin embargo, no es común el compromiso de las orejas. Se manifiesta como un nódulo o placa infiltrada, verrucosa o ulcerada, sin compromiso de los ganglios linfáticos, pudiendo simular diferentes enfermedades como leishmaniasis cutánea, lupus vulgar, escrofuloderma, lobomicosis, nocardiosis cutánea, cromomicosis, linfoma cutáneo de células B y sarcoidosis3,2,5, entre otras. Según la literatura, su carácter fijo se debe a la buena respuesta inmune del paciente, quien ha tenido contacto previo con el microorganismo, limitando la infección en el sitio de inoculación5,6. Su frecuencia de presentación varía según el área geográfica, presentándose entre el 10-30% de los casos, respecto al 85% de la forma clásica o linfangítica2.
El cultivo es el método diagnóstico de elección. Las colonias tienen apariencia radiada color blanquecino, que suele tornase color café a 25°C (figs. 3A y B). La inducción de la transformación de la fase filamentosa a la fase levaduriforme a 37°C permite el diagnóstico definitivo (fig. 3C). Microscópicamente, se observa la formación de micelios con microconidios en forma de «margarita o flor de durazno»2,5, hallazgos presentes en el caso que reportamos (fig. 3D).
La histopatología no presenta un patrón específico, pero puede evidenciar el diagnóstico. Se observa hiperplasia epidérmica con o sin ulceración, además de una reacción inflamatoria crónica, formación de granulomas supurativos y microabscesos centrales de neutrófilos, rodeados por células epiteliales y células gigantes, con una zona externa conformada por linfocitos, plasmocitos y fibroblastos. Los cuerpos asteroides se observan solo en el 20% de los casos, por lo tanto, no son patognomónicos2,5.
Presentamos el caso de una paciente con esporotricosis cutánea fija en el pabellón auricular derecho, una forma de presentación infrecuente en una localización inusual. Por sus características clínicas puede simular otras enfermedades de origen no infeccioso como sarcoidosis y linfoma cutáneo de células B o de origen infeccioso como escrofulodermia, lobomicosis, nocardiosis, cromomicosis y leishmaniasis cutánea, siendo esta última su principal diagnóstico diferencial en países tropicales como Colombia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.