Las dermatosis inflamatorias son frecuentes en pacientes positivos para el VIH, sobre todo en aquellos con inmunosupresión severa, siendo además destacable en estos pacientes su alta asociación a linfomas agresivos, especialmente de localización extranodal. Aunque la mayoría de estos linfomas son de células B, los linfomas cutáneos primarios más comunes son derivados de células T (LCCT)1.
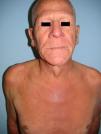
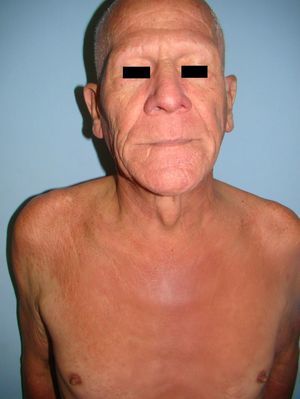
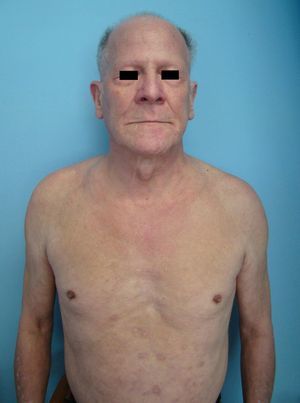
Un varón de 60 años que como único antecedente presentaba EPOC leve, que trataba ocasionalmente con inhaladores, consultó por la aparición de lesiones cutáneas intensamente pruriginosas en áreas fotoexpuestas de 8 meses de evolución, y por una caída generalizada del cabello. Además refería pérdida de peso y sensación distérmica no termometrada. En la exploración física presentaba placas eritematosas y liquenificadas de distribución generalizada, junto con alopecia universal e infiltración de la piel de la cara, sobre todo a nivel supraciliar de aspecto «leonino» (fig. 1) sin afectación palmoplantar, linfadenopatías ni visceromegalias.
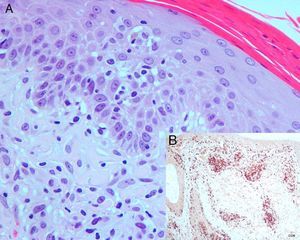
Se realizaron biopsias de lesiones en el cuero cabelludo y en el miembro superior derecho, en las que se apreciaba a bajo aumento un moderado infiltrado inflamatorio perivascular en la dermis superficial, con afectación focal de la epidermis y del folículo piloso. A mayor aumento se observaba que el infiltrado inflamatorio de la dermis superficial estaba constituido por linfocitos de núcleos irregulares aumentados de tamaño que infiltraban la epidermis sobre focos de espongiosis leve. Con técnicas de inmunohistoquímica las células se marcaron con CD3, expresando la mayoría CD8 y escasas CD4, con CD30 negativas (fig. 2). Se solicitó estudio de clonalidad de reordenamiento del gen de las cadenas pesadas de inmunoglobulinas (JH), del gen del receptor T-gamma y del receptor T-beta, resultando negativos.
A. Presencia de un infiltrado inflamatorio en la dermis superficial constituido por linfocitos de núcleos irregulares aumentados de tamaño que infiltran la epidermis sobre focos de espongiosis leve (hematoxilina-eosina ×400). B. Técnica de inmunohistoquímica: positividad para anticuerpo anti CD8 (estreptavidina-biotina-diaminobencidina de novocastra ×100)
El paciente fue ingresado para el estudio de su síndrome constitucional. En la analítica destacaba una eosinofilia periférica (570/μl, 20,9%) y elevación de LDH (877 U/l). La serología para el VIH resultó positiva, mientras que el resto de serologías (incluyendo lúes, VHB, VHC, CMV y VEB) y los marcadores tumorales fueron negativos. En la citometría se apreció una disminución del cociente CD4/CD8 con un valor de 0,15 (1-4), disminución de linfocitos CD4 absolutos (197/μl), aumento de linfocitos CD8 absolutos (1291/μl) y una carga viral baja (1.293). En la TAC torácica se observó enfisema centrolobulillar, sin presencia de masas ni adenopatías; la ecografía abdominal reveló una próstata hipertrófica de apariencia adenomatosa y en el ecocardiograma se observó insuficiencia tricuspídea leve. Además se realizó una TAC de cráneo, en la que no se apreciaron alteraciones de interés.
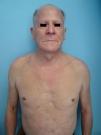
Con estos datos se llegó al diagnóstico de infiltración cutánea por linfocitos atípicos CD8+ o pseudolinfoma cutáneo CD8+ asociado a VIH. Tras 3 meses de la instauración de terapia sistémica antirretroviral (ritonavir, atazanavir, emtricitabina y tenofovir) y prednisona oral (desde 45mg/día) en pauta descendente, el paciente evolucionó favorablemente con descenso en el número de lesiones, desaparición del prurito y ganancia de peso. Además se observó recrecimiento del cabello en el cuero cabelludo y las cejas (fig. 3).
La presencia de trastornos mucocutáneos es muy frecuente en pacientes positivos para el VIH. Dentro del grupo de neoplasias asociadas con el VIH, los linfomas constituyen la segunda en frecuencia (tras el sarcoma de Kaposi). En la mayoría de los casos son linfomas no Hodgkin, mostrando una mayor incidencia los subtipos agresivos de células B y de localización extranodal1,2, aunque también se han descrito casos de LCCT1,3. Recientemente se han publicado en relación con la infección por VIH procesos linfoproliferativos policlonales de aparente naturaleza reactiva1,4,5, pero que tanto clínica como histológicamente pueden simular LCCT, como sucedía en nuestro caso1–7. El pseudolinfoma cutáneo CD8+ en pacientes positivos para el VIH es una entidad poco frecuente y de patogenia desconocida2,6 que habitualmente se manifiesta en forma de extensas placas o eritrodermia1,2,4,6,8, asociándose frecuentemente a eosinofilia6. El estudio histológico característicamente muestra una infiltración dérmica masiva por linfocitos CD8+, con o sin afectación de la epidermis, y el estudio de clonalidad es negativo2–4,6.
En la literatura se han descrito muy pocos casos de pseudolinfomas cutáneos CD8+ asociados a pacientes positivos para el VIH1–4,6,7, habitualmente apareciendo en estadios avanzados de la enfermedad, asociándose a linfopenia severa de células CD41,2,6. Clásicamente el tratamiento empleado son los corticoides sistémicos, aunque se ha descrito buena respuesta a la terapia antirretroviral6.
En nuestro caso la correlación clínico-patológica, incluyendo la evolución del cuadro y la respuesta a la terapia antirretroviral, junto con las técnicas de inmunohistoquímica y de biología molecular para el estudio de clonalidad, permitieron llegar al diagnóstico.
Por tanto, ante un paciente positivo para el VIH con lesiones cutáneas infiltradas intensamente pruriginosas, alopecia universal, pérdida de peso y eosinofilia se debe plantear este diagnóstico. No obstante, se debe realizar el diagnóstico diferencial con los LCCT, el síndrome hipereosinofílico primario (más de 1.500 eosinófilos en sangre periférica durante más de 6 meses sin otra aparente causa para la eosinofilia), las toxicodermias, la dermatitis atópica, la dermatitis de contacto, las infestaciones parasitarias y otras dermatosis asociadas con el VIH, como la papuloeritrodemia de Ofuji.