La fascitis eosinofílica (FE) es un trastorno esclerodermiforme infrecuente que afecta predominantemente la fascia muscular. Suele presentarse en adultos de entre 20 y 70 años1.
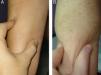
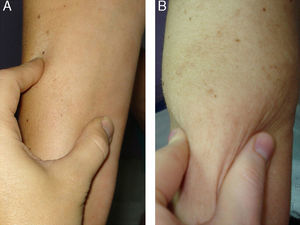
Presentamos el caso de una paciente de 54 años de edad, sin antecedentes patológicos de interés, que consultó por un cuadro de induración rápidamente progresiva de los miembros, el abdomen y la zona lumbar surgida un mes después de sufrir una caída accidental (fig. 1A). El cuadro se había iniciado en forma de edema y eritema en los miembros inferiores y se había ido extendiendo, apareciendo posteriormente la induración. Se planteó el diagnóstico diferencial entre FE, esclerodermia, escleromixedema y escleredema. No refería fenómeno de Raynaud ni disfagia, y no presentaba esclerodactilia.
En el hemograma destacaba una leucocitosis con marcada eosinofilia de 3,10 x 109/l (22%). El resto de los parámetros analíticos, incluyendo VSG, ANA y factor reumatoide, eran normales o negativos.
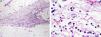
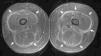
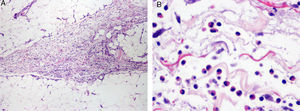
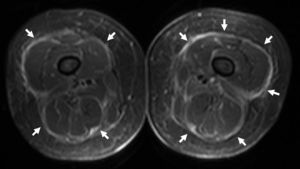
En el estudio histopatológico, una biopsia profunda del antebrazo mostró unos septos interlobulares engrosados y un infiltrado inflamatorio con numerosos eosinófilos, afectando tanto a dichos septos como al tejido subcutáneo próximo que presentaba un moderado edema (fig. 2). La epidermis y la dermis no mostraban alteraciones destacables; la fascia muscular no se pudo valorar. Se solicitó una resonancia magnética (RM) de miembros inferiores en la que se objetivó un engrosamiento e hiperseñal de la fascia muscular en la secuencia STIR, indicando su inflamación (fig. 3).
Imagen histopatológica de biopsia de antebrazo. A. Septo interlobular engrosado en el tejido celular subcutáneo (TCS) con celularidad inflamatoria (hematoxilina-eosina x 40). B. A mayor aumento se observa la presencia de numerosos eosinófilos en el TCS periseptal (hematoxilina-eosina x 400).
Ante la eosinofilia sanguínea, los hallazgos histopatológicos y la fascitis observada en la RM, la paciente fue diagnosticada de FE. Se inició tratamiento con prednisona por vía oral a dosis de 1mg/kg/día e hidroxicloroquina, añadiéndose posteriormente metotrexate para ahorrar corticoides. La evolución fue favorable, con normalización analítica a los 2 meses y desaparición de la induración tras 12 meses de tratamiento (fig. 1B).
Descrita por primera vez por Shulman en 1974 en pacientes con fascitis difusa y eosinofilia periférica, la FE se caracteriza clínicamente por una induración subcutánea de predominio en los miembros, precedida de una fase inicial eritematoedematosa1,2. Es típica la eosinofilia periférica, presente hasta en un 80% de los casos1. En general no existe afectación visceral, fenómeno de Raynaud ni esclerodactilia2.
Su aparición se ha relacionado con distintos desencadenantes como el ejercicio físico extremo, picaduras de insectos, infección por Borrelia, consumo de ciertos fármacos como las estatinas e incluso dentro del síndrome tóxico por aceite de colza adulterado1–4. Hasta el momento se han publicado solo 5 casos aparecidos tras un traumatismo simple2,5,6. En nuestro caso, la estrecha relación temporal con la caída accidental en ausencia de otros factores predisponentes hace pensar que fue este el desencadenante. En la literatura existe un caso similar a este en el que la FE se inició una semana después de una caída5. Se ha planteado que en estos pacientes el traumatismo desataría la antigenicidad de la fascia y el subcutis, lo cual iniciaría el proceso2.
Ante la sospecha de FE hay que tomar una biopsia de espesor completo para valorar la afectación de la fascia muscular2. En el estudio microscópico se observa un engrosamiento fibroso de la fascia y un infiltrado inflamatorio linfoplasmocitario difuso de la misma, con presencia de eosinófilos en cantidad variable. Estos cambios con frecuencia se extienden en vecindad a los septos interlobulares del tejido adiposo y al músculo1–3.
Cada vez se destaca más el papel de la RM tanto para el diagnóstico como para el seguimiento de la FE7–10. Los hallazgos característicos son el engrosamiento y el aumento de la intensidad de señal de la fascia muscular en secuencias T2 y STIR, así como el refuerzo tras administración de contraste en secuencia T1, correspondiéndose con el grado de inflamación microscópica8,10. En la mayoría de los casos publicados la biopsia fue concluyente para el diagnóstico. Sin embargo, en algunos pacientes la biopsia fue subóptima o no se pudo realizar, siendo los hallazgos de la RM fundamentales para objetivar la afectación de la fascia y llegar al diagnóstico7,9. El nuestro constituye un nuevo ejemplo de FE con biopsia no concluyente que pudo ser diagnosticada gracias a la imagen por RM. Por tanto, aunque la biopsia sigue constituyendo el procedimiento diagnóstico de elección, la RM puede ser muy útil para confirmar la inflamación de la fascia muscular en aquellos casos en los que esta no puede ser valorada en la histopatología o los hallazgos no son significativos7,9. Además, al confirmar que el proceso afecta principalmente a la fascia, ayuda a distinguir la FE de otras entidades como la polimiositis o la esclerodermia10. También se ha señalado su utilidad para elegir la mejor zona para tomar la biopsia, así como para objetivar la mejoría de la inflamación fascial tras la instauración del tratamiento8,10.
En conclusión, el caso presentado muestra la utilidad de la imagen por RM para establecer el diagnóstico de FE en pacientes con histopatología no concluyente. Además, el antecedente de caída accidental en ausencia de otros factores precipitantes refuerza el papel del traumatismo como posible desencadenante de la enfermedad.