INTRODUCCION
La extravasación se define como la salida del líquido de perfusión intravenosa hacia el espacio perivascular. Dada la capacidad de algunos agentes citostáticos para originar necrosis en los tejidos blandos, la extravasación de la vena de perfusión es una de las complicaciones más graves de la administración intravenosa de la quimioterapia. Las venas periféricas utilizadas para la perfusión se encuentran entre la dermis y el tejido celular subcutáneo, en un compartimento laxo que permite la acumulación de líquido extravasado con facilidad, lo que, unido a la capacidad agresiva de algunos agentes antineoplásicos, origina un importante daño tisular.
Generalmente, la extravasación se presenta inicialmente como una paniculitis, y el daño químico producido es proporcional a la cantidad de líquido extravasado y a la capacidad agresiva tisular del agente quimioterápico.
La incidencia de extravasaciones registrada en la literatura especializada se sitúa entre el 0,1 y el 6,5 % 1-3. Muchos de los agentes citostáticos que se emplean son muy irritantes, lo que origina flebitis con frecuencia, que dificulta inyecciones posteriores y favorece el accidente de la extravasación conforme aumenta el número de ciclos de tratamiento recibidos.
Con la creciente introducción en la clínica oncológica de las vías de administración central especialmente para tratamientos con agentes irritantes, es de esperar una reducción en la incidencia de esta grave complicación de la quimioterapia.
En el presente trabajo revisamos la casuística de extravasaciones de agentes quimioterápicos desde enero de 2000 y diciembre de 2003 en el Instituto Valenciano de Oncología (IVO).
MATERIAL Y MÉTODOS
Se incluyeron en el trabajo todos los pacientes sometidos a quimioterapia que desarrollaron una erupción cutánea localizada en la zona de inyección del agente citostático y como consecuencia de una extravasación durante la administración de éste.
Los pacientes fueron observados en el Servicio de Dermatología, en el hospital de día o en la sala de hospitalización del IVO. Se realizó un estudio prospectivo homogéneo, pues todos los pacientes se seleccionaron consecutivamente, según fueron atendidos en nuestro servicio. Sólo se incluyeron en el estudio aquellos pacientes que desarrollaron una lesión cutaneomucosa en la zona de inyección de quimioterapia después de detectarse la extravasación durante la administración de la misma. El tiempo de estudio y seguimiento de los pacientes fue de 3 años, comprendidos entre enero de 2000 y diciembre de 2003, ambos inclusive.
Este estudio se ha llevado a cabo en la Fundación Instituto Valenciano de Oncología. Se trata de un centro monográfico dirigido a la oncología que dispone de 150 camas. Los servicios representados en este centro son los de Oncología Médica, Oncología Radioterápica, Cirugía General, Ginecología, Urología, Otorrinolaringología y Dermatología, además de los servicios centrales de Radiodiagnóstico, Medicina Nuclear, Laboratorio y Anatomía Patológica. De acuerdo con los datos de la memoria de 2003 del IVO, el número de pacientes que continúan tratamiento en este hospital actualmente es de 21.936, con una afluencia anual media de 4.200 nuevos pacientes. El IVO no cuenta con unidad de Oncología Pediátrica, por lo que no se estudiaron niños con lesiones cutáneas secundarias a la quimioterapia.
En todos los pacientes se realizó un examen clínico minucioso que incluyó exploración de la piel, mucosa oral y genital y faneras cutáneas, identificando la zona afectada por la extravasación. Se determinó el volumen extravasado, el inicio de la clínica de la extravasación, la localización de la lesión y la sintomatología referida por el paciente. En casos seleccionados se efectuó una biopsia de la zona afectada y en los pacientes que requirieron tratamiento quirúrgico se obtuvo una muestra para estudio histopatológico.
RESULTADOS
Durante el periodo del estudio encontramos 9 casos de celulitis por extravasación entre los 2.186 pacientes sometidos a quimioterapia, lo que supone una incidencia del 0,41 %. Las extravasaciones supusieron el 3,4 % de todas las lesiones cutáneas inducidas por la quimioterapia recogidas en este periodo de tiempo.
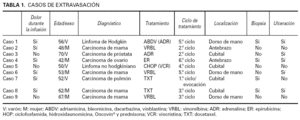
Los fármacos causantes fueron la doxorubicina en dos ocasiones, epirubicina en una ocasión, vinorelbina en tres, vincristina en una, y docetaxel en dos.
En la tabla 1 se resumen las características clínicas de los casos estudiados.
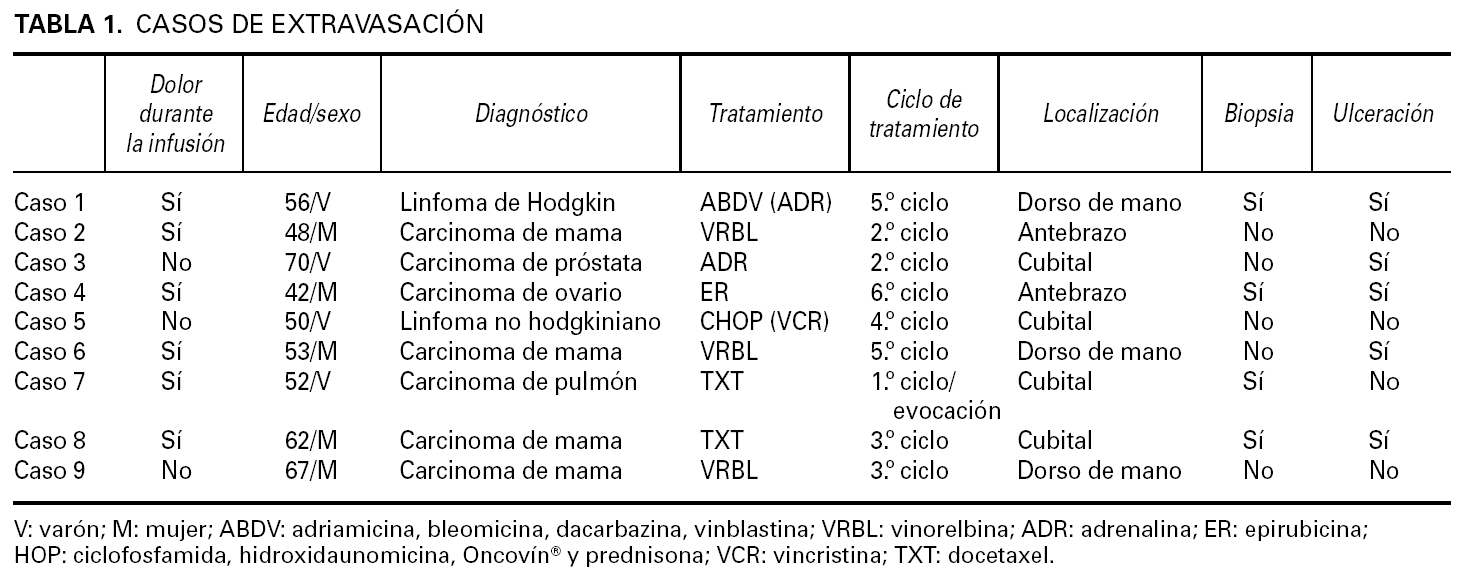
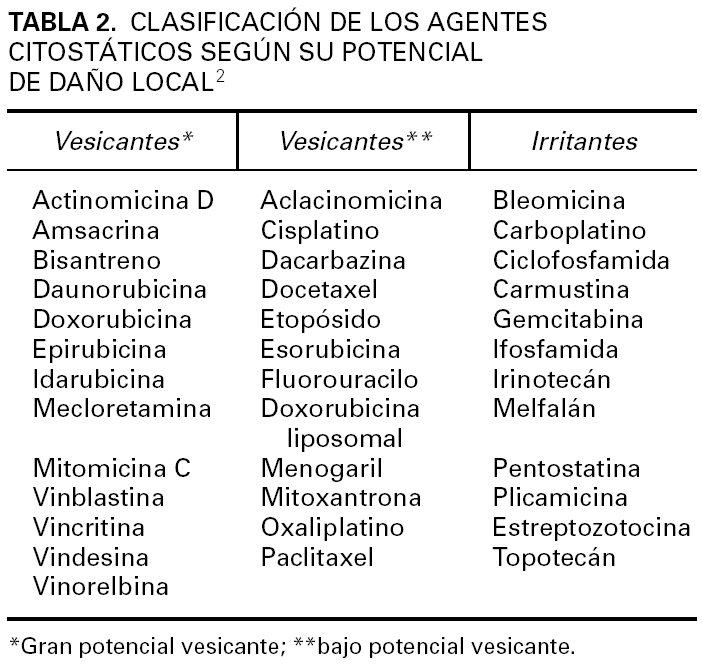
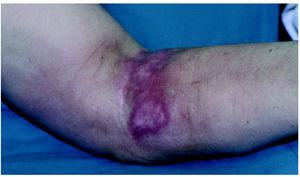
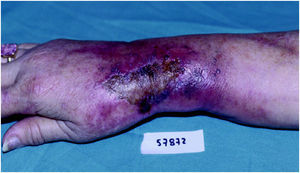
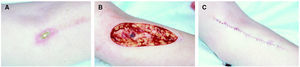
Las lesiones son graves en todos los casos, especialmente en los relacionados con doxorubicina y vinorelbina. Las lesiones se localizaron en la flexura cubital en 4 casos, en la zona distal del antebrazo en tres y en el dorso de la mano en dos. Consistieron en placas eritematosas, edematosas, intensamente dolorosas (fig. 1). Se acompañaron de edema en el área circundante. Las manifestaciones clínicas se iniciaron siempre a las pocas horas de producirse la extravasación. En la mayor parte de los casos el paciente refirió dolor local durante la infusión del agente citostático, lo que permitió evitar extravasación de volúmenes importantes. En 4 casos, las lesiones se complicaron con ulceración después de una semana de evolución (fig. 2).
Fig. 1.--Placa eritematoviolácea mal delimitada cerca de la flexura del brazo.
Fig. 2.--Placa eritematosa con gran área de ulceración y necrosis localizada en la muñeca.
La evolución fue tórpida en todos los pacientes, con molestias locales y lesiones de paniculitis que persistieron durante meses en algún paciente.
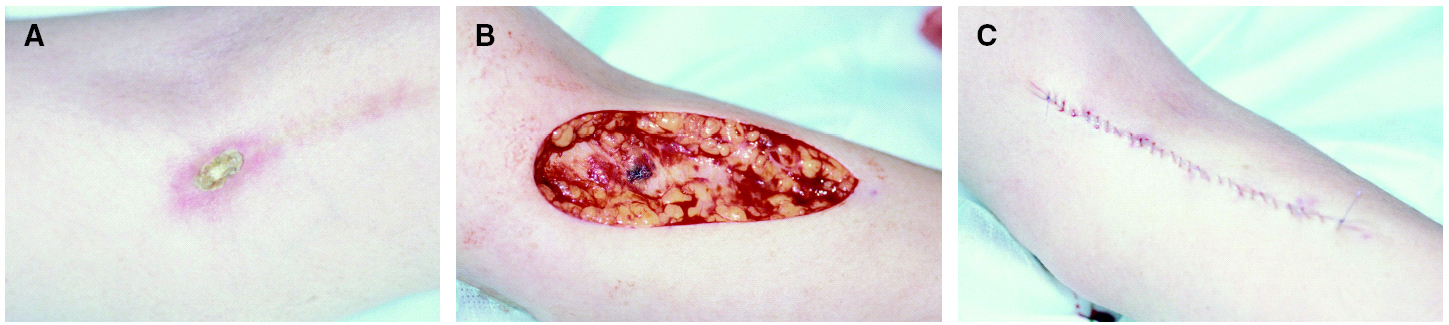
El tratamiento inicial de todos los casos fue conservador, mediante la adopción de medidas locales tales como el uso de dimetilsulfóxido (DMSO) tópico en los casos de extravasación de antraciclinas, fomentos, reductores, corticoides tópicos y antiinflamatorios. De acuerdo con el protocolo del IVO el DMSO se aplicó en fomentos al 99 % en solución acuosa; se reservó el tratamiento quirúrgico para los casos más graves en los que las medidas locales no consiguieron mejorar el dolor o en los que existió ulceración y necrosis sin tendencia a la granulación (figs. 3A, B y C). En concreto, se requirió tratamiento quirúrgico en 3 pacientes (33 %).
Fig. 3.--A) Eritema y ulceración en una zona próxima a la flexura del brazo. B) Resección de la zona afectada por el citostático extravasado. C) Cierre del defecto tras la resección.
La intensidad de las lesiones obligó a retrasar el siguiente ciclo de tratamiento en 5 pacientes (55 % de los casos), y en 3 casos se llegó a suspender la quimioterapia.
En el caso 7, que sufrió una extravasación por docetaxel, se produjo en los ciclos de quimioterapia sucesivos (administrados en el brazo contrario al de la extravasación) una inflamación con eritema, edema y descamación cada vez que se administraba docetaxel, en forma de fenómeno de evocación (recall).
Pudimos realizar estudio histológico en 4 pacientes. En un caso, mediante biopsia en sacabocados de las lesiones iniciales, mientras que en los tres restantes efectuamos el estudio histológico de las piezas del desbridamiento quirúrgico.
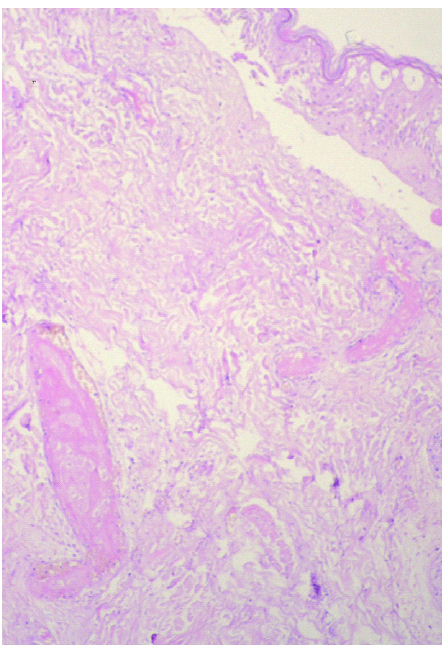
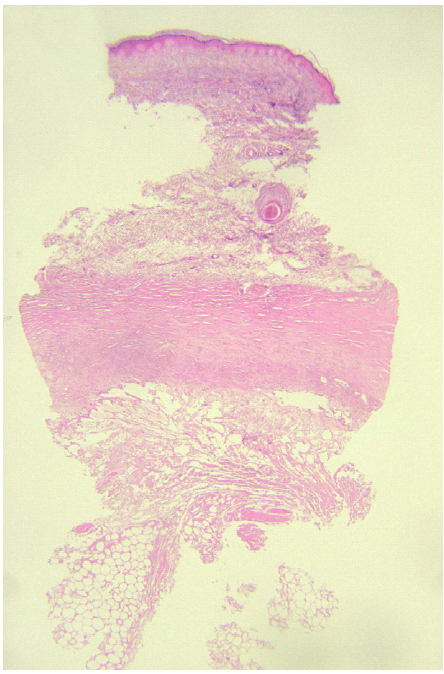
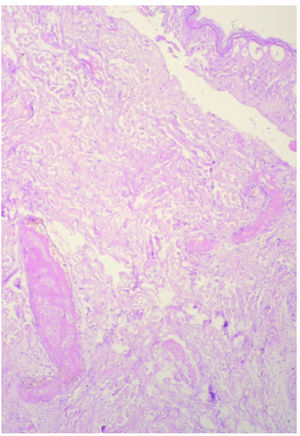
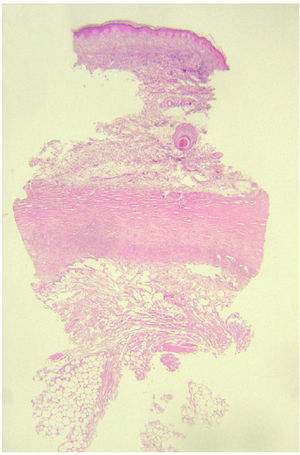
En el caso que fue biopsiado precozmente, pudo detectarse en la porción superficial necrosis epidérmica y de las glándulas ecrinas sin infiltrado inflamatorio acompañante. Así mismo, se encontró trombosis masiva de los vasos dérmicos superficiales y profundos (fig. 4). En el tejido celular subcutáneo pudo verse necrosis de los adipocitos cercanos al septo, así como paniculitis de predominio septal, escasamente celular.
Fig. 4.--Necrosis epidérmica y de las glándulas ecrinas sin infiltrado inflamatorio acompañante. Trombosis masiva de los vasos dérmicos superficiales y profundos. (Hematoxilina-eosina, ×10.)
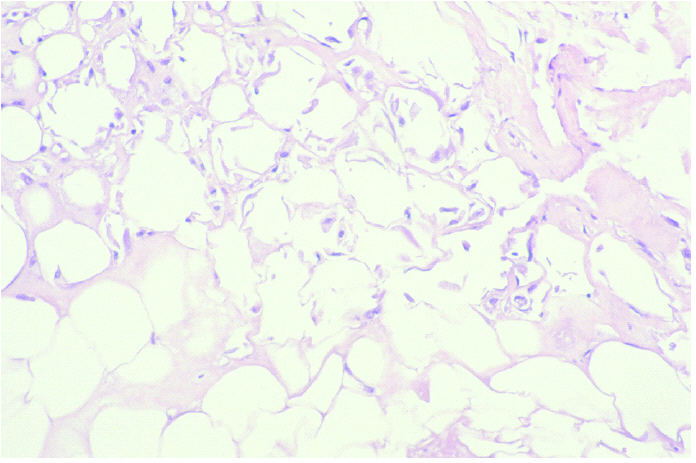
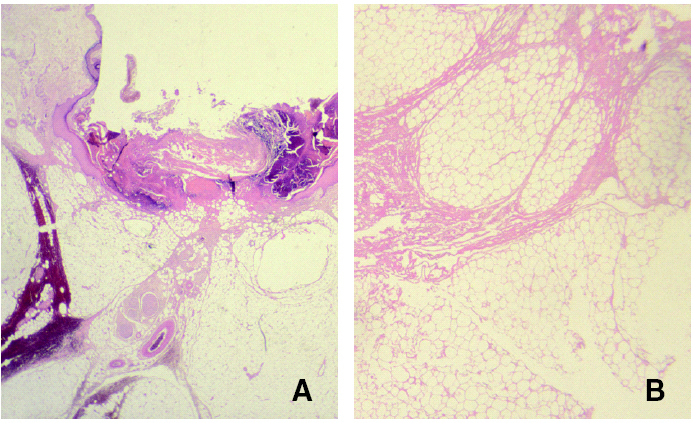
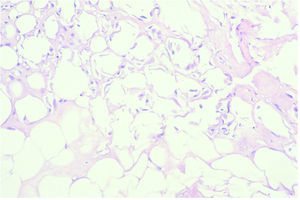
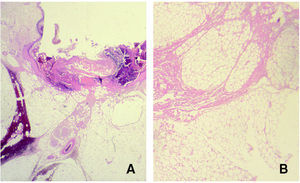
Los casos biopsiados más tardíamente, con mayor evolución mostraron fibrosis septal, necrosis de adipocitos e imágenes de degeneración lipomembranosa de la grasa (fig. 5), sin existir cambios importantes en dermis y epidermis salvo la presencia ocasional de siringometaplasia escamosa ecrina (figs. 6A y B).
Fig. 5.--Imágenes de degeneración lipomembran osa de la grasa. (Hematoxilina-eosina, ×20.)
Fig. 6.--Fibrosis septal (A) y necrosis de adipocitos (B). (Hematoxilina-eosina, ×10.)
En los casos con larga evolución (> 6 meses), se llega a formar un pseudoquiste en el tejido celular subcutáneo que delimita en área de necrosis por extravasación. En este caso pudimos ver una gruesa pseudocápsula fibrosa envolviendo el tejido celular subcutáneo, que mostraba imágenes de necrosis por coagulación (fig. 7).
Fig. 7.--Gruesa pseudocápsula fibrosa que envuelve el tejido celular subcutáneo. (Hematoxilina-eosina, ×4.)
DISCUSION
La incidencia de las extravasaciones de agentes citostáticos, incluso cuando se toman todas las medidas preventivas posibles, se ha calculado entre el 0,1 y el 6,5 % dependiendo de las publicaciones 1-3. En nuestra serie la incidencia de celulitis por extravasación fue del 0,41 % (9/2.186).
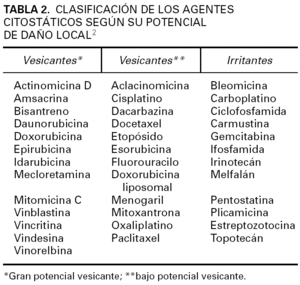
Los agentes citostáticos pueden clasificarse en función de su capacidad de agresión tisular en: vesicantes (originan necrosis una vez extravasados), irritantes (originan irritación y escasa necrosis) y no agresivos (no originan daño e incluso pueden administrarse por vía intramuscular sin peligro). En la tabla 2 se clasifican los diferentes agentes quimioterápicos a partir de su capacidad agresiva tisular 2-12.
El agente más vesicante es la doxorubicina, por lo que es la más frecuentemente implicada en las extravasaciones; el segundo lugar en frecuencia lo ocupan el resto de las antraciclinas y los alcaloides de la vinca 2,13.
Los agentes irritantes se caracterizan por producir reacción inflamatoria, en forma de dolor, escozor y signos de flebitis en la zona de inyección o a lo largo de la vena de infusión 4. Por lo general, los agentes irritantes y vesicantes inducen, con el tiempo, esclerosis e hiperpigmentación de la vena de inyección. Cuando se extravasan agentes irritantes aparecen quemazón, escozor, eritema, calor y dolor a la presión en la zona de extravasación 14. Pese a los signos inflamatorios, no llega a producirse necrosis tisular. Los síntomas persisten durante poco tiempo, y suelen curar sin dejar secuelas.
En nuestra serie los casos producidos por docetaxel evolucionaron más como extravasación de agente irritante, sin objetivarse necrosis tisular ni ulceración, pese a que este agente ha sido clasificado como vesicante 2.
Por otra parte, los agentes vesicantes se caracterizan por producir un daño tisular más intenso y duradero, incluyendo la necrosis tisular de la zona afectada. Inicialmente las manifestaciones de la extravasación de un agente vesicante son poco evidentes, por lo que pueden pasar inadvertidas. Los signos y síntomas iniciales consisten en escozor, eritema e hinchazón de la zona de infusión. Pasados unos días la reacción inflamatoria se incrementa, con aumento del eritema y el edema y aparece dolor que se intensifica a la presión. Posteriormente se manifiesta la necrosis tisular, con la aparición de ampollas y escaras en la zona de extravasación 15. Cuando la cantidad de líquido extravasado ha sido escasa, los síntomas y signos desaparecen a las pocas semanas 6. Sin embargo, en los casos en los que la cantidad extravasada es abundante, se forma una escara necrótica amarillenta que llega a ulcerarse y que persiste durante mucho tiempo, incluso meses 6. La úlcera no suele mostrar tendencia a la granulación ni a la reepitelización 16. En los casos más graves pueden afectarse estructuras profundas como tendones, vasos o nervios, y si no son adecuadamente tratadas pueden dejar secuelas cicatrizales graves tales como síndromes de compresión nerviosa, contractura de articulaciones, daño neurológico irreversible, distrofias simpáticas reflejas, etc. 17. Otra complicación descrita es el desarrollo de neoplasias epiteliales en las cicatrices de extravasación 18.
El daño tisular ocasionado por la extravasación de un agente citostático vesicante ocurre por diferentes mecanismos. Uno de ellos resulta de la capacidad que tienen algunos de estos agentes, como las antraciclinas (doxorubicina), para unirse a los ácidos nucleicos. Éstos se absorben localmente y ocasionan la muerte directa de las células. Después las células muertas liberan el agente citostático no metabolizado, que es absorbido por las células en vecindad y ocasiona la muerte de éstas por un fenómeno de endocitólisis. Este proceso repetitivo origina un daño tisular crónico y progresivo en el que se pueden detectar concentraciones elevadas de agente citostático en los tejidos cercanos a la extravasación semanas e incluso meses después de ésta.
El otro mecanismo se explica a partir de los citostáticos que no se unen al ADN, como los alcaloides de la vinca. Estos agentes pueden sufrir metabolismo y aclaramiento celular, limitando así el grado de daño tisular que ocasionan tras su extravasación y, además, son más fácilmente neutralizables con antídotos 2.
Aparte de las complicaciones locales secundarias a la necrosis tisular, pueden producirse también celulitis, formación de abscesos e incluso afectación sistémica 6. Así mismo, se han descrito complicaciones tardías tales como fenómenos de evocación y desarrollo de cáncer cutáneo en la zona de extravasación 12,18.
En nuestra serie encontramos un caso de fenómeno de evocación de las lesiones de extravasación por docetaxel (caso 8), cada vez que se administró de nuevo el fármaco en el brazo contralateral. En este caso, el fenómeno de evocación constituyó toxicidad limitante de dosis. Esta complicación ha sido descrita anteriormente en la literatura especializada siempre relacionada con taxanos, lo que sugiere que este fenómeno puede ser típico de estos agentes 19,20.
En nuestra serie hemos descrito los hallazgos histológicos de las lesiones cutáneas por extravasación. Estas manifestaciones corresponden a una suma de citotoxicidad epidérmica con necrosis de queratinocitos en grado variable, patrón de citotoxicidad ecrina, la siringometaplasia escamosa y paniculitis química 21. Los hallazgos son comunes a todos los casos, independientemente de los fármacos implicados. Existen pocas referencias en la literatura especializada a los hallazgos histopatológicos de la extravasación de citostáticos. Bhawan et al 22, estudiaron la histología de las lesiones cutáneas por extravasación de doxorubicina, y sus hallazgos principales fueron la necrosis de los adipocitos en el lobulillo y tendencia a la fibrosis de los septos. Así mismo, es posible encontrar cambios de siringometaplasia escamosa ecrina como los encontrados en nuestra serie en la zona afectada por la extravasación, como vieron Serrano et al 23.
Los resultados de la revisión histológica permiten concluir que los hallazgos histológicos dependen del momento en el que se efectúa la biopsia y no del fármaco extravasado. Así pues, en fases precoces (primera semana tras el accidente de extravasación), se aprecia trombosis en los vasos de mediano calibre de dermis y del tejido celular subcutáneo, junto a edema dérmico y necrosis epidérmica en grado variable. En el tejido celular subcutáneo se encuentra una paniculitis septal acompañada de un infiltrado inflamatorio escasamente celular de predominio linfocitario y abundante necrosis de adipocitos.
En las fases avanzadas (primer mes tras la extravasación) se encuentra fibrosis septal, ulceración epidérmica y necrosis de adipocitos con degeneración lipomembranosa de la grasa. En las fases tardías (varios meses después de la extravasación) pueden llegarse a formar pseudoquistes de necrosis grasa con fibrosis perilesional.
PREVENCION DE LA EXTRAVASACION
La adopción de medidas preventivas es muy importante a la hora de evitar los efectos desastrosos de la extravasación y además, la omisión de esta prevención puede acarrear una importante trascendencia médico-legal.
La utilización de vías centrales para la administración de agentes irritantes y vesicantes permite evitar los riesgos de una extravasación periférica 2. Sin embargo, excepcionalmente se ha producido extravasación de la vía central con consecuencias muy graves en forma de pleuritis, neumonitis, celulitis 24,25.
La mayoría de las extravasaciones ocasionadas desde una vía central se deben a la separación del catéter del reservorio, perforación en el catéter, rotura del reservorio, excesiva presión de retorno debida al depósito de fibrina en el límite del catéter, una incompleta o nula penetración de la aguja a través del reservorio o una retracción espontánea del catéter de la vena subclavia 2.
Si el agente citostático se está proporcionando a través de una vena periférica se debe conocer su potencial tóxico y las complicaciones que ocasiona cuando se extravasa. Las vías periféricas deberían usarse solamente para infusiones cortas, con la monitorización continua del personal sanitario especializado y con la seguridad de tener un buen retorno venoso. Una vía periférica debe ser testada previamente a la infusión de un agente citostático mediante un flujo de suero fisiológico para comprobar la viabilidad de la misma y lavada del mismo modo una vez finalizada la infusión del citostático. La infusión del agente quimioterápico debería realizarse a través de sistemas que permitan detectar el reflujo venoso (sistemas de infusión en Y) 1-3. El acceso a una vía periférica en el dorso de la mano y la cara volar de la muñeca no está recomendado para este propósito. Tampoco las zonas próximas a las articulaciones donde el daño producido por una extravasación puede dejar una mayor secuela funcional. Hay que tener en cuenta que ciertos factores como la fragilidad venosa, el tamaño de las venas periféricas, la esclerosis en las venas periféricas, la presencia de linfedema de neuropatía periférica, la disminución del flujo sanguíneo local, las venopunturas recientes en la misma vena y la radiación previa en la zona seleccionada pueden incrementar el riesgo de sufrir una extravasación, por lo que debe tenerse en cuenta antes del comienzo de la quimioterapia y, ante cualquier duda en la integridad de la vía seleccionada, no se debe comenzar la infusión del citostático 2,3. En cuanto al orden de administración de los citostáticos, es mejor administrar el fármaco vesicante el primero de la línea 26.
Tanto o más importante resulta el solicitar la colaboración del paciente para que refiera cualquier síntoma de extravasación durante la infusión de la quimioterapia como dolor, escozor o cualquier otra sensación 1-2. Resulta útil contar con un botiquín preparado para el tratamiento inmediato de una extravasación. El botiquín permite tener bien localizados y a primera mano todos los antídotos, junto con el material necesario para su administración, de forma que se facilita mucho la labor del personal sanitario en un caso de urgencia como es éste 26.
El botiquín de extravasación estará ubicado en el control de enfermería de las unidades donde se administren fármacos antineoplásicos. El servicio de farmacia debería disponer de varios botiquines para la reposición rápida de aquellos que sean utilizados, y se debe vigilar la idoneidad y caducidad de sus componentes (tabla 3).
En el área de manipulación de citostáticos también puede emplearse un botiquín para el tratamiento de pinchazos con agujas que puedan contener estos fármacos, ya que estos accidentes deberían tener la misma consideración que las extravasaciones 26,27. En la tabla 4 se resumen las medidas preventivas de la extravasación.
TRATAMIENTO
El tratamiento clásico propuesto para las extravasaciones de agentes vesicantes es el desbridamiento quirúrgico de toda la zona lesionada. Debido a los avances en el tratamiento conservador de este problema, la cirugía está quedando relegada a los casos que muestran necrosis tisular clara o dolor persistente durante más de 10 días 28.
En nuestra serie, el tratamiento local conservador permitió resolver paulatinamente las lesiones en el 66 % de los casos. De acuerdo con las indicaciones de Larson 28, la cirugía se utilizó en los 3 casos que se complicaron con ulceración irreversible o dolor intratable.
En el caso de detectarse una extravasación, debe suspenderse inmediatamente la infusión del fármaco sin retirar la vía; a través de ésta debe aspirarse tanto citostático como sea posible del extravasado 1-3. Posteriormente, debe colocarse el miembro afectado por encima de la altura del corazón para favorecer la eliminación del agente vesicante. En caso de que la extravasación sea de doxorubicina u otra antraciclina, interesa circunscribir al máximo el agente citostático, ya que no se neutralizará en el tejido 27. Para esto debe aplicarse frío local (se aplicarán bolsas o compresas de frío seco, a ser posible flexibles y sin congelar, y sin presionar la zona) para evitar su dispersión y calmar el dolor y la inflamación. Sin embargo, si se trata de un alcaloide de la vinca, debe aplicarse calor local (se emplearán bolsas o compresas de calor seco, ya que el calor húmedo podría macerar la zona, evitando presionar) para favorecer su dispersión 1,2.
Además de medidas locales sintomáticas, pueden emplearse diferentes antídotos para prevenir la necrosis y la ulceración en la zona de extravasación 27. Debe tenerse en cuenta que la utilidad de estos antídotos no ha sido demostrada en ensayos clínicos controlados. En el caso de la extravasación de antraciclinas, se suele emplear el DMSO al 99 % en solución acuosa aplicado en fomentos locales varias veces al día 29,30. Cuando los agentes implicados son alcaloides de la vinca o el etopósido puede emplearse hialuronidasa intralesional 27. En los casos de extravasación de dacarbazina, mecloretamina o cisplatino se ha utilizado tiosulfato sódico intralesional 31.
Actualmente no existe justificación para el uso de corticoides o bicarbonato intralesional que clásicamente se efectuaba, ya que no reducen la inflamación y pueden aumentar el daño tisular 30. Larson 28, en una serie de de 175 casos de extravasación, señala que el 46 % de los pacientes que recibieron infiltraciones intralesionales de corticoides o bicarbonato acabaron requiriendo cirugía, frente al 13 % que recibieron un tratamiento inicial más conservador. Se ha comprobado que sólo un tercio de las extravasaciones de agentes vesicantes evoluciona a la ulceración, por lo que en general, el uso del desbridamiento quirúrgico se reserva hoy en día para los casos en los que exista dolor intratable o úlceras sin tendencia a la epitelización 32.
El tratamiento quirúrgico consiste en el desbridamiento de todo el tejido necrótico. En el caso de extravasaciones por doxorubicina, se requiere además eliminar todo el tejido impregnado por la doxorubicina, ya que ésta continuará durante mucho tiempo originando necrosis 33,34. En estos casos puede ayudar el uso de microscopia de fluorescencia, ya que la doxorubicina es autofluorescente 35,36.
Poco se sabe del tratamiento de la extravasación de agentes citostáticos desde una vía central. La dilución del citostático extravasado con suero fisiológico y la aspiración no parecen ser útiles. El uso de los antídotos empleados en las extravasaciones que ocurren desde una vía periférica como son la hialuronidasa, el tiosulfato sódico o el dimetilsulfóxido no han sido ensayados en las vías centrales; sin embargo algunos autores los han empleado del mismo modo con buenos resultados en extravasaciones desde la vena cava 24,25.
Correspondencia:
Onofre Sanmartín. Servicio de Dermatología. Instituto Valenciano de Oncología.
Profesor Beltrán Báguena, 8.
46009 Valencia. España.
osanmartinj@meditex.es
Recibido el 19 de diciembre de 2005.
Aceptado el 14 de febrero de 2006.