Las queratosis actínicas (QA) son una de las patologías cutáneas más frecuentes en la práctica clínica. En los últimos 5 años se han publicado varios estudios que evaluaban la eficacia de la terapia fotodinámica (TFD) en el tratamiento de múltiples QA.
ObjetivoEvaluar los resultados de la TFD de múltiples QA por localizaciones y su correlación con la imagen de fluorescencia.
Material y métodosRealizamos un estudio retrospectivo, descriptivo y observacional de los pacientes tratados por múltiples QA con TFD en nuestro hospital. Se describe la edad, el sexo y la localización de las lesions (cara, cuero cabelludo y dorso de las manos) de los 57 pacientes. Se trató a todos los pacientes usando los mismos parámetros: ácido metilaminolevulínico (MAL, Metvix®) ocluido tres horas e irradiación con luz roja de 630 nm, 37 J/cm2, 7,5 minutos (Aktilite®). Se describe la respuesta, período de remisión, tolerancia, número de sesiones y la fluorescencia según localizaciones. Con la prueba Chi-cuadrado se evalúan las diferencias entre localizaciones y la correlación de la imagen de fluorescencia con la respuesta clínica.
ResultadosEn la cara se obtiene mayor grado de mejoría, se requieren menor número de sesiones y mayores períodos de remisión que en el resto de las localizaciones. El dorso de las manos es la zona mejor tolerada. Existe una correlación alta y significativa entre el área de fluorescencia y su disminución al aplicar el tratamiento, con el grado de respuesta clínica.
ConclusionesLos resultados en el tratamiento de múltiples QA con TFD son mejores, globalmente, en la cara que en el cuero cabelludo y en el dorso de manos. El diagnóstico de fluorescencia puede ser una herramienta eficaz para predecir la respuesta al tratamiento.
Actinic keratosis (AK) is one of the most common skin diseases seen in clinical practice. In the last 5 years, several studies assessing the efficacy of photodynamic therapy in the treatment of multiple AKs have been published.
ObjectiveWe aimed to assess the clinical outcomes of photodynamic therapy in patients with multiple AKs and the correlation of those outcomes with fluorescence imaging.
Material and methodsIn this retrospective, descriptive, observational study of 57 patients treated in our hospital with photodynamic therapy for multiple AKs, we recorded age, sex, and lesion site (face, scalp, and dorsum of the hands). All patients were treated in the same way: methyl aminolevulinic acid (Metvix®) was applied for 3 hours and the skin then irradiated with red light at 630 nm, 37 J/cm2, for 7.5 minutes (Aktilite®). The response, remission duration, tolerance, number of sessions, and fluorescence images were recorded by site. The χ2 test was used to assess between-site differences and the correlation between fluorescence imaging and clinical response.
ResultsThe greatest improvements were obtained for facial lesions; these required fewer sessions and remission lasted longer than lesions at other sites. The treatment was best tolerated on the dorsum of the hands. The fluorescence area and the reduction in intensity on applying treatment were found to be strongly and significantly correlated with the extent of clinical response.
ConclusionsOverall, the outcomes of treatment of multiple AKs with photodynamic therapy are better for the face than for the scalp and dorsum of the hands. Fluorescence imaging may be an effective tool for predicting response to treatment.
Las queratosis actínicas (QA) son una de las patologías más frecuentes en la práctica clínica. La prevalencia exacta varía según las zonas, pero se estima en aproximadamente un 10 % en la tercera década, y asciende a un 80 % en la séptima década de la vida. Son más frecuentes en fototipos claros con antecedentes de exposición solar intensa. Los pacientes que han recibido el trasplante de un órgano sólido o que han sido sometidos a inmunosupresión crónica tienen mayor riesgo de presentar QA1. Su diagnóstico en la práctica habitual es clínico. La razón para tratar las QA es su capacidad de transformarse en carcinomas escamosos, que se estima en un 8 % de los casos2. Debido a la incapacidad de predecir qué lesiones progresarán a invasoras, muchos autores consideran que se deben tratar todas las QA. El tratamiento habitual es la crioterapia; sin embargo cuando son múltiples es más adecuado el uso de imiquimod tópico o terapia fotodinámica (TFD).
La aplicación de ácido metilaminolevulínico (MAL) o delta-aminolevulínico (ALA) tópico lleva a la acumulación de protoforfirina IX (ppIX) intracelular de forma preferente por las células neoplásicas y preneoplásicas. La posterior iluminación con una luz en el espectro de absorción de las porfirinas conduce a la producción de radicales de oxígeno y la destrucción selectiva de las células diana1,3. La imagen de fluorescencia consiste en la detección de la fluorescencia roja emitida por la ppIX de las células afectadas, tras ser iluminada la lesión con luz de Wood (370-400nm). La fluorescencia es la emisión de luz por átomos o moléculas, que han sido previamente estimuladas por la absorción de energía. El MAL tiene un importante papel en el diagnóstico por fluorescencia gracias a su selectividad por el tejido neoplásico o inflamatorio (es más selectivo que el ALA)3,4. Una mayor fluorescencia se correlaciona a nivel histológico con una mayor cantidad de ppIX5. La iluminación con una fuente de luz adecuada produce la disminución de la ppIX, y por tanto la de la fluorescencia de las lesiones tratadas. Este fenómeno se denomina «fotoblanqueamiento». El potencial del diagnóstico por fluorescencia aún se desconoce, no sólo en la delimitación de las lesiones, sino también en su relación con la posible eficacia del tratamiento. Una mayor acumulación de ppIX, es decir, una mayor fluorescencia pretratamiento, implica una mayor potencialidad de daño tisular. La aparición de fotoblanqueamiento tras la sesión de TFD indica el consumo de la ppIX y, por tanto, la producción de un daño tisular.
En este artículo revisamos los resultados en el tratamiento de 57 pacientes con múltiples QA con MAL tópico y luz roja y su correlacción con la imagen de fluorescencia.
ObjetivoEvaluar en la práctica clínica los resultados, tolerancia y tiempo de remisión que consigue la TFD en el tratamiento de las QA según las localizaciones y su correlación con la imagen de fluorescencia.
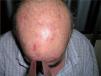
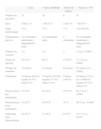
Material y métodosPacientesRealizamos un estudio descriptivo, retrospectivo y observacional de los pacientes tratados con TFD por QA en nuestro hospital entre abril de 2005 y mayo de 2007. Se seleccionaron los pacientes con más de 5 QA no hipertróficas que no habían recibido otros tratamientos al menos en el mes anterior a la sesión de TFD. El diagnóstico de las QA se fundamentó en criterios clínicos, y sólo en algunos casos aislados se recurrió al estudio histológico. Todos los pacientes en el momento de la inclusión cumplían los criterios de la Food and Drug Administration (no embarazadas ni en período de lactancia, pacientes sin sensibilidad conocida a las porfirinas ni a las nueces, pacientes que no habían usado corticoides tópicos dos semanas antes, retinoides tópicos ni sistémicos, hidroxiácidos tópicos, quimioterapia e inmunoterapia en las 4 semanas anteriores). En esta revisión posterior de los pacientes se excluyen además aquellos con lesiones pigmentadas o inmunodeprimidos, bien por razones terapéuticas o por enfermedad. A todos los pacientes se les proporcionó información verbal y escrita del tratamiento que se les iba a realizar. Se describe la edad, el sexo y la localización de las lesiones (cuero cabelludo [fig. 1]), cara y dorso de las manos) tratadas con TFD (PDT).
Proceso de tratamientoCada paciente se trató por zonas, bien fuera la porción superior del cuero cabelludo, la cara o el dorso de las manos. La evaluación previa de las lesiones se realizó mediante la clínica, la fotografía digital y la fotografía de fluorescencia. Se midió la afectación en porcentaje de área afectada visualmente y mediante la palpación de las lesiones de acuerdo con el método propuesto por Olsen et al6. Se clasificó así la afectación de los pacientes en cuatro grados: grado 1, hasta un 25 % del área tratada afectada; grado 2, de un 25 a un 50 %; grado 3, de un 50 al 75 %, y grado 4, de un 75 a un 100 % del área a tratar.
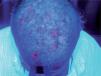
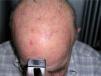
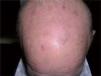
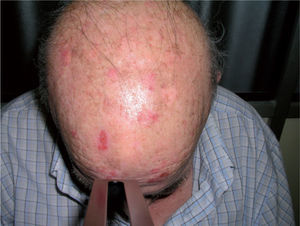
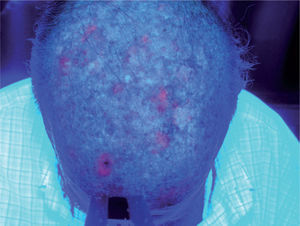
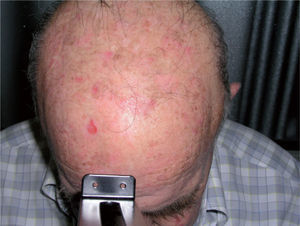
Todos los pacientes fueron sometidos al mismo proceso de tratamiento. Antes de aplicar la TFD se limpió el área a tratar con suero salino y se cureteó la zona en caso de presencia de pequeñas costras o descamación. Se aplicó una capa de 1mm de espesor de MAL (Metvix®, Galderma) en todo el área. Se ocluyó durante 3 horas con un film adhesivo (Tegaderm®) y se cubrió con un apósito blanco opaco para evitar la inactivación del MAL por la luz visible. Pasadas tres horas se retiró la oclusión y se limpió la zona ocluida con suero salino. Inmediatamente después se sometió la zona a irradiación con luz roja de 630nm (Akilite®), situada a 5-8cm, durante 7,5 minutos a 37J/cm2. Justo antes de la exposición a la luz se realizó una fotografía de fluorescencia con una cámara (Olympus® C5060) acoplada a unos flash ultravioletas de 400nm (ClearStone VD-DA digital system®). La fluorescencia previa del área a tratar se midió también en porcentaje de área afectada que exhibía fluorescencia (fig. 2). Se clasificó en tres grupos: grupo 1, hasta un 30 % del área a tratar; grupo 2, de un 30 a un 70 % del área, y grupo 3, de un 70 a un 100 %. La sesión de TFD se repitió a las tres semanas, siguiendo el mismo procedimiento (figs. 3 y 4).
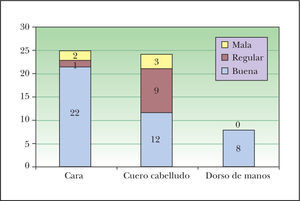
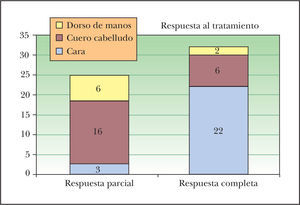
Se evaluó a los pacientes a los tres meses del tratamiento y se les clasificó en: respuesta parcial si disminuyeron las QA menos de un 50 % (fig. 5) (un intervalo de grado de afectación) y respuesta completa si disminuyeron de un 50 a un 75 % (dos intervalos de grado de afectación). Los pacientes se revisaron cada tres meses, y se evaluó el número de sesiones aplicadas y en qué momento el dermatólogo consideró aplicar de nuevo tratamiento para las QA (período de remisión), bien sea TFD o cualquier otro. Respecto a la fluorescencia se comparó la previa al tratamiento con la efectuada tras la primera sesión de TFD. Se clasificó así en tres grupos: no disminución o empeoramiento, mediana disminución (un intervalo de disminución) y alta disminución (dos intervalos de disminución). Se recopilaron los efectos adversos graves diferentes de las costras, eritema, edema o hiperpigmentación típicas de la TFD. Por último se analiza la tolerancia subjetiva al tratamiento, dividiéndola en tres parámetros: buena, regular y mala, según cada paciente (fig. 6).
La distribución de las variables medidas: respuesta, número de sesiones, fluorescencia pre y postratamiento y período de remisión se compararon con relación a las localizaciones mediante la prueba de Pearson para variables dependientes (Chi-cuadrado).
La correlación entre fluorescencia pre y postratamiento, tolerancia y número de sesiones con el grado de mejoría se evaluó también con la prueba de Chi-cuadrado.
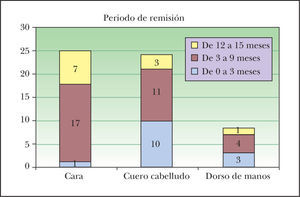
ResultadosLos resultados se resumen en la tabla 1. Se recopilaron un total de 57 pacientes, de los cuales a 25 se les había tratado la cara, a 24 el cuero cabelludo y a 8 el dorso de las manos. En la muestra total hay predominancia del sexo masculino frente al femenino (50 varones y 7 mujeres). La edad media del grupo es de 76,7 años, más elevada en los subgrupos de dorso de las manos y cuero cabelludo (77,1 y 75,4, respectivamente), que en el subgrupo de la cara (73,4). La mayoría de los pacientes (39 de 57) ya había recibido un tratamiento previo para las QA. El número medio de sesiones aplicadas fue de 1,8 para la cara, 1,9 para el cuero cabelludo y de 2 para las manos, sin ser estas diferencias estadísticamente significativas. El resultado global del tratamiento es la disminución del 73,1 % de las lesiones. El grado de remisión fue significativamente mejor (p = 0,000) en la cara, con una desaparición del 92,5 % de las lesiones, que en el resto de las localizaciones (cuero cabelludo 60 % y dorso de manos 47 %) (fig. 7). El período libre de síntomas global fue de 6,9 meses. La mayoría de los períodos largos de remisión se consiguieron en la cara (p = 0,004) con una media de 7,9 meses (5,8 meses en el cuero cabelludo y 6,8 meses en el dorso de las manos). La tolerancia global del tratamiento fue buena, ya que así lo reflejaron el 74 % de los pacientes. Existe una correlación alta y significativa (p = 0,008) entre la tolerancia y la significación, siendo todas las tolerancias buenas en el dorso de las manos y encontrándose un elevado porcentaje de tolerancias buenas en la cara (88 %). La fluorescencia previa al tratamiento no se distribuye de forma aleatoria en cada localización (p = 0,000), ya que fue mayor en la cara (75,5 %) y en el cuero cabelludo (62,1) que en el dorso de las manos (25,1 %). La fluorescencia posterior al tratamiento también varía de forma significativa según las localizaciones (p = 0,000), pues fue también mayor en la cara y en el cuero cabelludo (51,2 y 50,7 %, respectivamente) que en el dorso de las manos (16 %). La disminución del área de fluorescencia tras el tratamiento fue de 24,3, 11,4 y 9,1 %, en la cara, el cuero cabelludo y el dorso de las manos, respectivamente. La fluorescencia no varía de forma estadísticamente significativa según la localización (p = 0,075).
Resumen de las características de los pacientes
| Cara | Cuero cabelludo | Dorso de manos | Total (n = 57) | |
| Número de pacientes | 25 | 24 | 8 | 57 |
| Sexo | 4M/ 21V | 1M/ 23V | 2M/ 6V | 7M/ 50V |
| Edad media/rango | 73,4 | 75,4 | 77,1 | 74,6 (60-95) |
| Tratamientos previos | 14 crioterapia1 crioterapia e imiquimod10 nada | 16 crioterapia8 nada | 8 crioterapia | 38 crioterapia1 crioterapia e imiquimod18 nada |
| Número de sesiones | 1,8 | 1,9 | 2 | 1,9 (p = 0,688) |
| Grado de mejoría | 92,50 % | 60 % | 47,50 % | 73,1 % (p = 0,000) |
| Tiempo de remisión | 7,9 meses | 5,8 meses | 6,8 meses | 6,9 meses (p = 0,004) |
| Tolerancia | 22 buena (88 %)1 regular (4 %)2 mala (8 %) | 12 buena (50 %)9 regular (37 %)3 mala (13 %) | 8 buena (100 %) | 42 buena (74 %) (p = 0,008)10 regular (18 %)5 mala (8 %) |
| Fluorescencia pre-tratamiento | 75,50 % | 62,10 % | 25,10 % | 62,3 % (p = 0,000) |
| Fluorescencia post-tratamiento | 51,20 % | 50,70 % | 16 % | 46 % (p = 0,000) |
| Diferencia área fluorescencia | 24,30 % | 11,40 % | 9,10 % | 16,3 % (p = 0,075) |
M: mujer; V: varón.
Existe una correlación alta y significativa (p = 0,008) entre el área de fluorescencia previa al tratamiento y los pacientes que obtienen remisión completa (tabla 2). Así, el 75 % de los pacientes con respuestas completas presentaba fluorescencias altas (del 71 al 100 % del área tratada), y el 75 % de los pacientes con respuestas parciales presentaba fluorescencias bajas (del 0 al 30 % del área tratada). La disminución de la fluorescencia tras la sesión de TFD se correlaciona también de forma fuerte y significativa con una mejor respuesta al tratamiento. La mayoría de los pacientes con medias (68,4 %) y altas disminuciones (75 %) obtienen respuestas completas.
Estudios publicados evaluando la eficacia de la TFD con MAL 3 horas y luz roja en el tratamiento de queratosis actínicas
| Estudio | Diseño | Número de pacientes* | Número de tratamientos | Periodo de seguimiento | Resultados |
| Szeimies9 2002 | TFD frente a crioterapia | 102 | 1 | 3 meses | RC: 69 % de las lesionesMejor respuesta cosmética con TFD |
| Freeman12 2003 | TFD frente a crioterapia y frente a placebo | 88 | 2 | 3 meses | RC: 91 % de las lesionesMejor respuesta cosmética con TFD |
| Pariser10 2003 | TFD frente a placebo | 42 | 2 | 3 meses | RC: 89 % de las lesiones |
| Tarstedt8 2005 | TFD | 106 | 1 frente a 2 | 3 meses | RC: 81 % en una sesiónRC: 87 % en dos sesiones |
| Morton11 2006 | TFD frente a crioterapia | 119 | 2 | 6 meses | RC: 86 % de las lesiones |
La TFD es un tratamiento eficaz, seguro, bien tolerado y con un excelente resultado cosmético para el tratamiento de las QA. Su principal ventaja es la capacidad de tratar múltiples lesiones a la vez, tanto clínicas como subclínicas, ya que actúa a nivel celular. Los resultados de los estudios de la TFD en Dermatología de los últimos años son prometedores y se encuentran en continuo desarrollo, tanto en indicaciones aprobadas (QA, epitelioma basocelular y enfermedad de Bowen), como no aprobadas7.
Los estudios hasta ahora publicados en la literatura del tratamiento de pacientes con múltiples QA con MAL y luz roja son prospectivos, aleatorizados y con un diseño controlado y cerrado (se resumen en la tabla 3). El objetivo principal de nuestro estudio es diferente, ya que describe de forma retrospectiva lo que ocurre al aplicar la TFD para QA en la práctica clínica. Por ello, hemos evaluado a los pacientes no por número total de lesiones, sino por lesiones en cada localización, buscando con ello un enfoque más práctico. En los casos anteriores publicados tratan cada lesión individualmente y las cuentan una a una. Nosotros tratamos a los pacientes por localizaciones, ya que es lo que nos permite la fuente de la luz en la práctica diaria, y luego valoramos la respuesta por porcentaje de disminución del número de QA dentro de cada localización (fig. 8). Esta práctica consigue eliminar lesiones subclínicas, y además permite mejorar el diagnóstico clínico con el de fluorescencia. Este es el primer estudio de tratamiento de QA con TFD en el que se evalúa la correlación de la fluorescencia de las lesiones con la respuesta al tratamiento.
Correlación de la respuesta con la fluorescencia previa al tratamiento, y con la disminución de la misma
| Respuesta | p (Chi-cuadrado) | ||
| Respuesta parcial | Respuesta completa | ||
| Fluorescencia previa | |||
| 0 al 30 % | 9 (75 %) | 3 (25 %) | p = 0,008 |
| 31 al 70 % | 11 (50 %) | 11 (50 %) | |
| 71 al 100 % | 5 (27,7 %) | 18 (75 %) | |
| Disminución de la fluorescencia | |||
| No disminución o empeora | 14 (77,8 %) | 4 (22,2 %) | p = 0,002 |
| Media disminución | 6 (31,6 %) | 13 (68,4 %) | |
| Alta disminución | 5 (25 %) | 15 (75 %) | |
Se seleccionaron pacientes con múltiples QA (más de 5) no hipertróficas, que serían, en principio, los candidatos ideales para esta técnica. Con este criterio de selección se observa una clara predominancia del sexo masculino (50 de 57, un 88 %) y de pacientes añosos (media de los subgrupos: 74,6 años). La relación directa de las QA con la exposición solar acumulada explica que aparezcan en pacientes de edad avanzada y más en varones, quizá debido a una mayor exposición solar que la mujer a lo largo de la vida por trabajos al aire libre y a la mayor frecuencia de alopecia que deja expuesto el cuero cabelludo. Hemos considerado las QA una lesión independiente del sexo del paciente. En estudios previos el número de hombres y mujeres es similar, y no se encuentran diferencias estadísticamente significativas entre ambos grupos3-6. El estudio de Morton et al11, de forma similar al nuestro, se realiza sobre una muestra con un 91 % de varones.
La mayoría de los pacientes remitidos para esta técnica, 39 de los 57 (68 %), habían sido tratados previamente con crioterapia. Este hecho pone de manifiesto cómo la TFD no suele ser, en general, una técnica de primera elección. La crioterapia, por su accesibilidad y fácil manejo, suele ser la primera en utilizarse por los dermatólogos. Se tiende a pensar en la TFD como una opción cuando aquella fracasa o las lesiones son múltiples.
Los trabajos realizados previamente con MAL-PDT para la QA (tabla 3) estudian la eficacia de una sesión frente a dos sesiones8, o realizan el tratamiento con dos sesiones a todos los pacientes9-11, puesto que es el régimen que ha demostrado ser más eficaz. En este caso evaluamos al revés, es decir, el número de sesiones que el dermatólogo considera necesarias para obtener una respuesta clínica adecuada. La media del grupo es de 1,9, siendo de 1,8 para la cara, 1,9 para el cuero cabelludo y de 2 para el dorso de las manos. No se llega, por tanto, a la cifra de dos sesiones. Esto se produce por aquellos casos en que se obtiene una respuesta terapéutica excelente y el dermatólogo desestima realizar una segunda sesión. Que esto se produzca es más frecuente en la cara que en el cuero cabelludo. En el dorso de las manos no llega a ocurrir en ninguno de nuestros pacientes. Sin embargo, estas diferencias no son estadísticamente significativas, por lo tanto parece que, de forma retrospectiva, y confirmando lo que ya se ha estandarizado, el régimen ideal de tratamiento son dos sesiones en todas las localizaciones.
El porcentaje de respuesta completa del grupo es de 73,1 %, similar al estudio de Szeimies9, que obtiene unas tasas globales del 69 %. Sin embargo, son inferiores a los demás estudios8,10-12, que se sitúan del 81 al 91 %. Esta respuesta global inferior quizá se deba a la inclusión en nuestro estudio de pacientes a los que se les ha tratado el dorso de las manos, donde se obtiene una respuesta más pobre (47,5 %), ya que todos los estudios previos se limitan a la cara y al cuero cabelludo. Si eliminásemos a los pacientes a los que se trata el dorso de las manos, el porcentaje de curación sería del 77 %, más cercano al de estudios anteriores. Si comparamos estos resultados con los de la crioterapia son bastante similares (68 %-72 %)11,12. Pero en la mayoría de nuestros pacientes este tratamiento ya ha sido aplicado y se ha decidido aplicar la TFD posteriormente. Esto puede deberse quizá a la falta de respuesta a la crioterapia, a la presencia de múltiples lesiones o a la búsqueda de un mejor resultado cosmético.
Es importante destacar cómo el tratamiento de QA en la cara tiene unos resultados excelentes, con una respuesta del 92 % de las lesiones, mientras que en el cuero cabelludo o en el dorso de las manos los resultados son inferiores, con una respuesta del 60 y del 47,5 % respectivamente, siendo esta diferencia muy significativa (p = 0,000). Por lo tanto, según nuestros resultados la TFD es más eficaz en la cara, después en el cuero cabelludo y por último en el dorso de las manos. Estos hallazgos son lógicos si tenemos en cuenta que el grosor de las lesiones es fundamental en esta técnica y que las QA en la cara, en general, tienden a ser menos hipertróficas que en el cuero cabelludo y en el dorso de las manos. En los estudios publicados de MAL-TFD no se evalúan las lesiones por localizaciones, sólo en el estudio de Morton11 se describen las tasas de respuesta en la cara y en el cuero cabelludo. A los tres meses en la cara se obtienen tasas de curación del 91-84 %, frente al cuero cabelludo que obtiene un 81-84 %; si analizamos los resultados a los 6 meses obtiene tasas de respuesta en la cara de 89-92 %, frente a un 83-84 % en el cuero cabelludo. Como se observa, los resultados son mejores en las lesiones de la cara y en porcentajes similares a los encontrados en nuestro estudio. Sin embargo, no analizan si estas diferencias son estadísticamente significativas o no, ya que el objetivo de este estudio es la comparación con la crioterapia.
Un hecho fundamental para la práctica clínica es cuánto tiempo permanecen los pacientes sin requerir otro tratamiento, bien TFD, bien cualquier otro para las QA. El período medio que el paciente no requiere otro tratamiento es de 6,9 meses y de nuevo, lógicamente, se obtienen mejores resultados en la cara, con una remisión media de 7,9 meses (p = 0,004). Los estudios previos nos ofrecen períodos de seguimiento más cortos, de tres meses8-10, salvo el de Morton que es de 6 meses11, elegidos de forma aleatoria. Es posible que los peores resultados obtenidos también se deban al seguimiento de los pacientes durante más tiempo. Así, si se les hubiera evaluado a los 3 o a los 6 meses probablemente la respuesta clínica en ese momento fuese mejor, ya que de media hasta los 6,9 meses no se ha decidido aplicar otro tratamiento. Es decir, antes no se decidió tratar probablemente porque el paciente no lo necesitaba.
La TFD para el tratamiento de las QA es un tratamiento subjetivamente bien tolerado, ya que así lo consideran el 72 % de los pacientes. Si analizamos los datos por localizaciones el cuero cabelludo es la zona peor tolerada, ya que aproximadamente sólo la mitad de los pacientes tolera bien las sesiones (p = 0,008). Por tanto, en general, el cuero cabelludo requiere usar medidas que disminuyan el dolor (humidificar, interrumpir el tratamiento) más frecuentemente que el resto de las localizaciones. La tolerancia es excelente en las manos, pues todos los pacientes lo toleraron bien, y en la cara, donde el 88 % también lo toleró bien. En uno de los estudios previos se compara la tolerabilidad de la TFD con la de la crioterapia, y se obtiene que los pacientes toleraron mejor la TFD9.
La aplicación de MAL tópico lleva a la acumulación de ppIX en las células neoplásicas y preneoplásicas. El diagnóstico por fluorescencia consiste en la detección mediante luz ultravioleta (luz de Wood) de la acumulación de ppIX. Señala así las células potencialmente destruibles por la TFD, y por tanto parece lógico pensar que se pueda correlacionar con una capacidad de obtener mejor respuesta al tratamiento1,3. Este es el primer estudio de la literatura que trata de evaluar esa correlación. La forma seleccionada de medirla fue también, al igual que las lesiones, por el porcentaje del área a tratar que exhibía fluorescencia roja. No obstante, se trata de un parámetro difícil de evaluar; probablemente en el futuro se puedan desarrollar métodos para medirla a través de la fotografía digital. Hemos hallado que la fluorescencia no se distribuye al azar, sino que de forma muy significativa (p = 0,000) la pre y postratamiento es más intensa en la cara que en el cuero cabelludo y en el dorso de las manos. Esto se puede deber a varias razones: la primera es la fluorescencia endógena de Propionybacterium acnes, más intensa en las áreas seborreicas (cara); la segunda a que las lesiones en la cara son menos hiperqueratósicas y penetra el MAL con más facilidad en las QA; y por último a la presencia de mayor inflamación en las lesiones faciales, lo que da una mayor fluorescencia en las lesiones. Sea cual sea la causa, a efectos prácticos, la fluorescencia pretratamiento y la disminución de ésta al iluminar con luz roja tiene una fuerte correlación con la respuesta clínica (p = 0,008 y p = 0,002, respectivamente). De esta forma el 75 % de los pacientes que tienen respuestas completas tenían fluorescencia en más del 70 % del área a tratar (tabla 2). Por el contrario, la mayoría de los pacientes con respuestas parciales (75 %) tenían fluorescencias inferiores al 30 % del área a tratar. La disminución de la fluorescencia también parece un parámetro importante a la hora de predecir la respuesta al tratamiento. Así, el 75 % de las altas disminuciones presentaron respuesta completa, frente al 22 % de las no disminuciones o empeoramientos.
En la literatura revisada sólo aparece un estudio que evalúa el diagnóstico de fluorescencia en el tratamiento de múltiples QA en 37 pacientes13, pero lo hace usando como fotosensibilizante ALA en vez de MAL, luego no es plenamente comparable a nuestro estudio. El MAL produce una fluorescencia más selectiva que el ALA, por lo que, en principio, es más indicado para efectuar diagnóstico por fluorescencia al ser más preciso5. El objetivo de ese estudio fue variar diferentes fuentes de luz, en su intensidad y en su longitud de onda, para obtener fotoblanqueamiento de las QA y ver si así se obtenía una mejor respuesta. La idea de que la fluorescencia y la disminución de la misma al agotarla con una fuente de luz es común a ambos estudios; sin embargo, en sentido estricto, se trata de estudios diferentes no sólo por el fotosensibilizante. En nuestro trabajo vamos de la respuesta a la fluorescencia y no variamos las fluencias ni la longitud de onda de la luz; en cambio ellos operan al revés, agotando la fluorescencia con diferentes fluencias y viendo posteriormente la respuesta. Bien es cierto que encuentran, como en nuestro caso, que una mayor tasa de fluorescencia inicial y de fotoblanqueamiento se correlaciona con una mejor respuesta de las QA. Evalúan a los pacientes a las 7 semanas del tratamiento y no realizan seguimiento, a diferencia de nuestro trabajo.
En este estudio revisamos de forma retrospectiva el tratamiento de las QA con TFD en la práctica clínica habitual. Se trata de un tratamiento bien tolerado, con buenas tasas de respuesta y de duración de la misma. Sin embargo, la localización de las lesiones es fundamental a la hora de planificar el tratamiento. Los resultados son excelentes en la cara, tanto de respuesta como de tolerabilidad. El cuero cabelludo responde peor y es la zona peor tolerada. El dorso de las manos es la zona que peor responde y sin embargo se tolera bien. Esto implica que en el cuero cabelludo y en el dorso de las manos quizá sería más eficaz aplicar más sesiones o sesiones repetidas. En estas localizaciones se deberían planificar de entrada tres sesiones en vez de dos, que se podrían interrumpir si antes se obtiene una buena respuesta.
Este estudio es, según la literatura revisada, el primero retrospectivo que analiza esta técnica con pacientes en la práctica habitual. También se trata del primero que evalúa y demuestra la eficacia del diagnóstico de fluorescencia en la previsión de la respuesta al tratamiento. Aún son necesarios más estudios con más pacientes para terminar de optimizar la TFD para el tratamiento de las QA.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.