INTRODUCCION
La tuberculosis afecta a 1.700 millones de personas en el mundo, lo que supone un tercio de la población mundial, y causa 3 millones de muertes anuales. Tan sólo un 5-10 % de las infecciones conducen a enfermedad clínica. La incidencia de la tuberculosis cutánea es paralela a la de la tuberculosis pulmonar. En la actualidad, la epidemia de sida, la aparición de cepas resistentes y el aumento del tratamiento con fármacos inmunosupresores han generado un aumento de tuberculosis en nuestro medio 1,2.
DESCRIPCION DEL CASO
Mujer de 26 años, antecedentes personales de alergia a la penicilina, ambliopía del ojo derecho desde los 15 años y desarrollo de estrabismo secundario originaria de Ecuador y residente en España desde hacía 9 meses. Consultó por un empeoramiento de un proceso cutáneo que sufría desde los 15 años que afectaba al miembro inferior izquierdo y había sido diagnosticado y tratado como leishmaniasis cutánea en su país de origen. Refería exudación a través de cicatrices antiguas desde hacía un año y presentaba un importante dolor inguinal izquierdo que le dificultaba la deambulación. Como síntomas generales relataba cefalea, astenia y pérdida de 5 kg de peso en 9 meses, que ella asociaba al estrés desde su llegada a España. Recientemente había sido tratada con ciprofloxacino oral y aportaba una analítica cuyos únicos hallazgos patológicos eran una anemia discreta de carácter crónico con una velocidad de sedimentación globular de 30 mm en la primera hora.
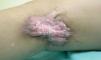
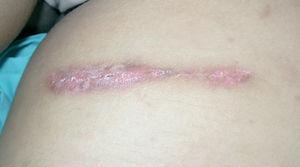
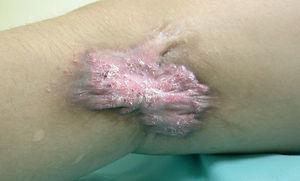
En la exploración clínica se apreciaban cicatrices transversales en el miembro inferior izquierdo, una inguinal, dos en cara interna del muslo (fig. 1) y una cicatriz queloidea con superficie queratósica en el espacio poplíteo (fig. 2), una cicatriz deprimida en muslo y dos cicatrices longitudinales, una queloidea a nivel maleolar interno y otra pretibial; en esta última localización refería haber sido intervenida. Las cicatrices de la ingle y el muslo presentaban una supuración serosa y se palpaban adenopatías inguinales dolorosas. Se apreciaba un acortamiento de la pierna izquierda de 3-4 cm con leve atrofia muscular, pero la movilidad articular no estaba afectada.
Fig. 1.--Cicatriz supurativa en el muslo izquierdo.
Fig. 2.--Cicatriz queloidea retropoplítea izquierda.
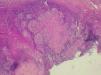
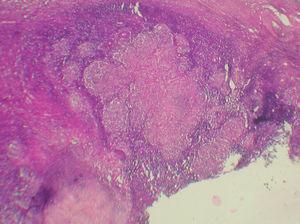
En la analítica general se apreciaba una anemia mixta ferropénica y de trastorno crónico, hipoalbuminemia y aumento de a2 y gammaglobulinas a expensas de IgM e IgG. Las serologías para el virus de la inmunodeficiencia humana (VIH) y lúes fueron negativas y en la serología hepática se detectó una hepatitis A pasada. Se realizaron cultivos del exudado cicatricial para aerobios, anaerobios y micobacterias y tan sólo se evidenció una contaminación por Staphylococcus epidermidis. La baciloscopia del exudado también fue negativa. Se practicó un Mantoux que fue fuertemente positivo, y se formó una placa 25 mm de diámetro a las 48 h y de 30 mm a las 72 h. La radiografía de tórax era normal y las de columna y miembros inferiores mostraron un acortamiento de la pierna izquierda con escoliosis compensatoria. La resonancia magnética de miembros inferiores mostraba una masa de 4 cm próxima al paquete vascular inguinal, de aspecto heterogéneo en cuyo interior se apreciaban zonas hipodensas, sugerentes de necrosis y que mostraba un crecimiento hacia el paquete vascular ilíaco, asociando fascitis en el músculo obturador externo. Se practicó una punción-aspiración con aguja tina (PAAF) del ganglio inguinal cuyo resultado fue una linfadenitis granulomatosa, con tinciones de Ziehl-Nielsen, Gomori y Giemsa negativas. Finalmente se realizó una extirpación de una adenopatía inguinal superficial y dolorosa cuyo estudio anatomopatológico (fig. 3) fue similar al de la PAAF, con tinciones para parásitos, hongos y micobacterias negativas. La baciloscopia también fue negativa pero el cultivo para micobacterias en medio BACTEC MGTI fue positivo a los 16 días. Dada la procedencia de la paciente y el desconocimiento de la sensibilidad antibiótica del bacilo se inició el tratamiento con cuádruple terapia: isoniazida, rifampicina, pirazinamida y etambutol ajustados al peso de la paciente, durante 2 meses, seguidos de isoniazida y rifampicina 7 meses más. Además, se asoció un complejo vitamínico B1, B6 y B12 para prevenir la neuropatía periférica asociada a isoniazida. Posteriormente se identificó como Mycobacterium tuberculosis sensible a todos los antibióticos utilizados en primera línea. Se realizaron controles analíticos mensuales para valorar la función hepática que se mantuvo durante todo el tratamiento dentro de los límites normales. La supuración y el dolor asociado se resolvieron en los primeros 20 días. Como único incidente destacado se produjo un embarazo y dados los posibles efectos teratogénicos de la medicación (grupo C) la paciente prefirió que se le practicara un aborto terapéutico.
Fig. 3.--Granulomas tuberculoides confluentes, con degeneración central y corona inflamatoria periférica. (Giemsa, x40.)
COMENTARIO
Según Fenniche et al 3, antes de 1984, el escrofuloderma era la forma cutánea de tuberculosis más frecuente pero en la actualidad ha sido desbancada por el lupus vulgar 4. Este aumento de la incidencia de las formas con fuerte inmunidad es debido a la mejoría de las condiciones higiénicas y a la generalización de los programas de vacunación. El escrofuloderma, también llamado tuberculosis colicuativa o goma escrofuloso solemos verlo en España en inmigrantes procedentes de países en vías de desarrollo. Se produce un drenaje cutáneo por contigüidad desde un foco ganglionar, óseo, articular o en el epidídimo. Raramente se produce después de la vacunación con bacilo de Calmette-Guérin o de la práctica de la prueba de Mantoux. Clínicamente se presenta como uno o varios nódulos subcutáneos adheridos y duros (absceso frío) que se tornan fluctuantes y drenan con ulceración y formación de trayectos fistulosos. La ulceración resultante tiene los bordes azulados, con márgenes socavados y tejido de granulación friable en la base. Frecuentemente se resuelven con cicatrices queloideas y retráctiles. Los hallazgos de laboratorio característicos de los casos avanzados son, tal y como mostraba nuestra paciente, una anemia normocítica normocrómica con hipoalbuminemia y aumento de las globulinas, y también puede una monocitosis en menos de un 10 % de los casos. El diagnóstico diferencial ha de realizarse con infecciones fúngicas dimorfas u oportunistas, goma sifilítico, actinomicosis, osteomielitis crónica bacteriana, amebiasis e hidradenitis supurativa entre otros.
En las exploraciones complementarias practicadas a la paciente insistimos en descartar una afectación ósea a modo de espondilitis tuberculosa, dado que el pus a presión puede disecar los planos titulares y presentarse como una masa o seno drenante supraclavicular, del triángulo de Petit, o en la ingle, nalga 5 o fosa poplítea. No obstante, se descartó esta posibilidad y el foco era sólo ganglionar. En cuanto al tratamiento en un estudio realizado por Ramesh et al 6 llegan a la conclusión que en los casos de lupus vulgar o de tuberculosis verrucosa cutis se puede tratar con doble o triple terapia durante 4 meses si las lesiones están localizadas o durante 5 meses si son extensas. En cambio, en el escrofuloderma es preferible la triple terapia durante un mínimo de 7 meses si las adenopatías están localizadas o de 9 meses si son extensas.