Las erupciones liquenoides inducidas por fármacos pueden simular un liquen plano idiopático y otras dermatosis. La lista de fármacos que pueden inducirlas es amplia y se incrementa constantemente.
Aunque los efectos secundarios cutáneos en relación con antipsicóticos son raros, se han descrito diversas manifestaciones cutáneas en relación con la olanzapina.
Presentamos el caso de una paciente que desarrolló una erupción liquenoide atípica debida a olanzapina. En la revisión de la literatura que hemos realizado (Medline desde 1951 hasta 2007 e Índice Médico Español) no hemos encontrado ningún caso descrito de erupción liquenoide relacionado con este fármaco.
Lichenoid drug eruptions can mimic idiopathic lichen planus and other dermatoses. The list of drugs that can cause them is long and growing steadily. Although cutaneous side effects of antipsychotics are rare, various cutaneous manifestations have been reported in association with olanzapine. We present the case of a patient who developed an atypical lichenoid eruption due to olanzapine. A review of the literature in Medline from 1951 to 2007 and in the Índice Médico Español (Spanish Medical Index) revealed no previous cases of lichenoid eruptions associated with the use of this drug.
El liquen plano (LP) es una enfermedad inflamatoria frecuente que puede afectar a la piel, las mucosas, las uñas y el pelo. Además del LP clásico o idiopático, se han descrito erupciones liquenoides (EL) asociadas a enfermedades sistémicas, como la enfermedad del injerto contra el huésped (EICH), a infecciones como la hepatitis crónica y a la exposición a compuestos exógenos o fármacos.
El término EL se usa para designar estas erupciones cuando surgen como resultado de la exposición a compuestos exógenos, fármacos o componentes industriales como partículas inhaladas. La lista de fármacos que las pueden producir es amplia y está continuamente incrementándose1.
Aunque los efectos secundarios cutáneos son infrecuentes con los agentes antipsicóticos, se han descrito diversas manifestaciones en relación con la olanzapina como erupciones pustulosas2, exantema purpúrico3, síndrome de hipersensibilidad4, vasculitis5, xantomas eruptivos6 o hiperpigmentación cutánea7.
Presentamos el caso de una paciente que desarrolló una EL atípica debida a olanzapina. Que sepamos, hasta ahora este es el primer caso de EL inducido por este fármaco1,8.
Caso clínicoPaciente mujer de 73 años que acudió al Servicio de Dermatología por lesiones cutáneas extensas, con aspecto esclerótico, de un mes de evolución. La paciente tenía antecedentes de depresión y trastorno psicótico, por lo que estaba siendo tratada con olanzapina (15mg/día), biperideno (1mg/día), escitalopram (20mg/día) y dihidroergocristina-piracetán (8cc/2 veces al día). La paciente no era fumadora ni había realizado modificaciones en el tratamiento desde hacía 4 meses, cuando había comenzado a tomar olanzapina.
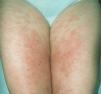
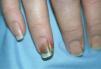
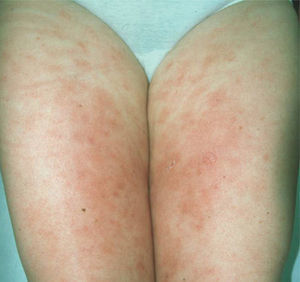
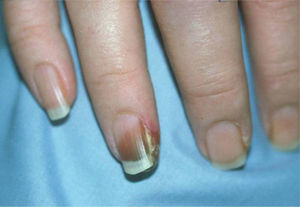
En la exploración dermatológica se observaban placas eritemato-edematosas, induradas al tacto y de bordes imprecisos con temperatura local conservada en la cara anterior de los muslos y en los miembros superiores (fig. 1). En el dorso de ambas manos y pies presentaba un aspecto edematoso, indurado, sin fóvea, con presencia de elementos máculo-papulosos, eritematosos o violáceos aislados. Durante el ingreso desarrolló focos de necrosis acral con afectación subungueal en el cuarto dedo de la mano derecha (fig. 2) y en el primer y segundo dedos del pie izquierdo, que recordaban una vasculitis o una enfermedad oclusiva.
Los exámenes de laboratorio, que incluían enzimas musculares, crioglobulinas, anticuerpos antinucleares, antifosfolípido y antiplaquetas y serologías para hepatitis B, C y virus de la inmunodeficiencia humana (VIH), fueron normales o negativos.
En una radiografía de tórax no se observaron alteraciones pleuropulmonares y en la radiografía de miembros inferiores no había calcificaciones de tejidos blandos.
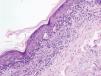
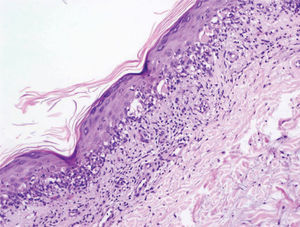
Se realizaron varias biopsias cutáneas de diversas localizaciones, incluyendo las placas induradas y edematosas de antebrazo y mano, una de las lesiones necróticas de un pulpejo del dedo del pie y las lesiones hiperpigmentadas residuales del muslo. En todas se observaron cambios histológicos similares que consistían en hiperqueratosis de la capa córnea con paraqueratosis focal, acantosis, papilomatosis y exocitosis de células mononucleares. También había cuerpos de Civatte en las capas medias e inferiores de la epidermis y degeneración hidrópica de la capa basal. No se apreciaba hipergranulosis. En la dermis superior se observaba un infiltrado inflamatorio en banda compuesto predominantemente por mononucleares, así como un infiltrado mononuclear perivascular en la dermis profunda, sin presencia de eosinófilos. Los vasos sanguíneos presentaban un endotelio prominente, sin fenómenos vasculíticos agudos ni trombos de fibrina (fig. 3).
Hematoxilina-eosina, ×10. Hiperqueratosis con paraqueratosis focal en la capa córnea, acantosis, papilomatosis y exocitosis de células mononucleares. Cuerpos de Civatte en capas medias e inferiores de la epidermis y degeneración hidrópica de la capa basal. Infiltrado inflamatorio en banda formado principalmente por mononucleares en la dermis superior.
Una semana más tarde la paciente desarrolló lesiones blancas reticuladas, levemente induradas, en las caras laterales y dorso de la lengua que recordaban un LP y lesiones psoriasiformes en las palmas.
En función de los hallazgos clínicos, histológicos y de laboratorio, la paciente fue diagnosticada de EL inducida por fármacos.
Una vez que las lesiones necróticas se resolvieron se observaron lesiones hiperpigmentadas residuales, principalmente en los miembros inferiores.
Se inició tratamiento con corticoides tópicos y sistémicos con ligera mejoría. Una vez que se excluyeron otras enfermedades, puesto que la olanzapina era el fármaco que presentaba mayor relación temporal con el comienzo de las lesiones cutáneas, se retiró y se sustituyó por risperidona. La lesiones liquenoides desaparecieron completamente en tres semanas, quedando hiperpigmentación residual similar al LP.
No se han observado recurrencias tras 9 meses de seguimiento.
DiscusiónLa olanzapina es un antipsicótico atípico empleado para el tratamiento de trastornos psicóticos, principalmente esquizofrenia y trastorno bipolar. Debido a que mejora significativamente los síntomas negativos de la esquizofrenia y tiene pocos efectos extrapiramidales en comparación con los antipsicóticos típicos, es un fármaco usado con frecuencia. Recientemente también se ha descrito su utilización en el tratamiento del prurigo subagudo resistente a la terapia convencional, especialmente en pacientes con alteraciones psicológicas de base9.
Aunque es relativamente seguro, los efectos secundarios más frecuentes incluyen sedación, aumento de peso y elevación de los niveles de creatinfosfocinasa y transaminasas. Se han descrito diversas manifestaciones cutáneas como erupciones pustulosas, vasculitis, xantomas eruptivos e hiperpigmentación cutánea, pero no hemos encontrado ningún caso de EL en relación con olanzapina.
Algunos fármacos implicados con frecuencia en EL son las sales de oro, penicilamina, antimaláricos como quinina y cloroquina, diuréticos tiacídicos y bloqueadores beta. Otros fármacos que se asocian con relativa frecuencia son los antiinflamatorios no esteroideos, hipolipemiantes, fenotiazida y diversos antibióticos8,10,11.
Las EL pueden ser difíciles de diferenciar del LP idiopático, puesto que presentan similitudes clínicas e histológicas. Nuestro caso comenzó con apariencia atípica que simulaba una colagenosis o una vasculitis y fue cambiando a un aspecto liquenoide. Aunque hay casos aislados tanto de vasculitis5 como de enfermedad tromboembólica12 en relación con el uso de olanzapina, sobre todo en pacientes ancianos y polimedicados, en nuestro caso se descartó la presencia de vasculitis o de trombos de fibrina en el estudio histológico. Además la paciente presentaba edema bilateral en las extremidades superiores y los muslos, que no apoyaba la posibilidad de una enfermedad tromboembólica.
Algunos aspectos pueden ayudar a diferenciar una EL por fármacos. El LP se caracteriza por pápulas poligonales, violáceas, que pueden coalescer formando placas, principalmente en las superficies de flexión de los brazos y las piernas, mientras en la EL inducida por fármacos las lesiones se consideran más psoriasiformes y extensas con cambios eccematosos y habitualmente distribución simétrica en el tronco y las extremidades, como se pudo observar en nuestra paciente.
El LP idiopático habitualmente afecta las mucosas y los genitales, y vemos con frecuencia estrías de Wickham, lo que no suele suceder en las EL inducidas por fármacos. Estas últimas tienen mayor tendencia a presentar fotodistribución y a dejar hiperpigmentación residual8,13,14.
Algunos hallazgos histológicos son indicativos de EL por fármacos, como la presencia de eosinófilos y células plasmáticas en el infiltrado celular, la paraqueratosis focal y los infiltrados dérmicos perivasculares15.
En la mayoría de las reacciones a fármacos el período de latencia entre el inicio del tratamiento y la aparición de las lesiones varía de días a semanas. En las EL este período suele ser más largo (de meses a más de un año), lo que hace que sea más difícil establecer una asociación temporal. En este caso la olanzapina era el fármaco que presentaba mayor relación temporal con el comienzo de la EL (varios meses tras el inicio del tratamiento). Debido a que los hallazgos clínicos e histológicos eran consistentes con una EL por fármacos, y que las lesiones liquenoides sólo se resolvieron tras retirar la olanzapina y sustituirla por risperidona, creemos que el diagnóstico más probable es el de una EL inducida por olanzapina.
Empleando la escala de probabilidad de Naranjo encontramos una asociación probable entre el tratamiento con olanzapina y la EL16.
La historia del paciente, el examen físico y los hallazgos histológicos pueden ayudarnos a diferenciar una EL por fármacos de otras dermatosis como el LP idiopático.
Este caso tenía inicialmente un aspecto atípico y fue evolucionando a un patrón liquenoide, persistiendo finalmente hiperpigmentación postinflamatoria. Aunque la olanzapina también se ha relacionado con pigmentación cutánea anómala, el riesgo es mucho menor que con los antipsicóticos típicos7.
En los casos con comienzo atípico y patrón liquenoide en la histología debemos tener en cuenta los fármacos, y creemos que la olanzapina debería ser añadida a la lista de fármacos responsables de reacciones liquenoides.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.