INTRODUCCION
El eritema elevatum diutinum es una forma infrecuente de vasculitis leucocitoclástica cutánea de etiología desconocida. Su curso es crónico, benigno y se caracteriza clínicamente por pápulas eritematopurpúricas y amarillentas y nódulos que se disponen de forma simétrica sobre la superficie de extensión de las extremidades.
Inicialmente fue descrito por Hutchinson1 en 1888 y por Bury en 18892, aportando un pequeño número de pacientes y distinguiendo dos tipos: el tipo Hutchinson, que afectaba a varones de edad avanzada con antecedentes de gota, y el tipo Bury, característico de mujeres con historia familiar de gota o reumatismo. Años más tarde, en 1894, Radcliffe-Crocker y Williams3, tras la revisión de los casos descritos anteriormente, propusieron el término de «eritema elevatum diutinum» para describir aquel grupo de pacientes que presentaban lesiones rojas, elevadas, con gran tendencia a la cronicidad, a diferencia de otras vasculitis leucocitoclásticas, de aquí la denominación de diutinum, y con una fase de involución fibrótica muy prolongada. Esta enfermedad precisa la realización de pruebas complementarias completas que descarten una asociación con otros procesos patológicos como enfermedades hematológicas, autoinmunes o infecciones.
DESCRIPCION DE LOS CASOS
Caso 1
Una mujer de 46 años de edad con antecedentes personales de alergia a penicilina y ácido acetilsalicílico, síndrome de Sjögren, mielitis cervical autoinmune y artritis reumatoide en tratamiento con prednisona de 10 mg al día consultó por lesiones persistentes, discretamente pruriginosas, de unos 10 meses de evolución, localizadas en ambas rodillas, que habían sido tratadas previamente con corticoides tópicos sin mejorar.
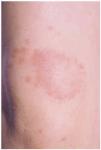
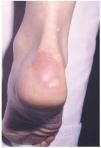
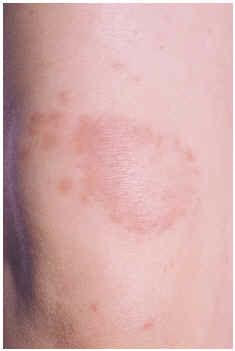
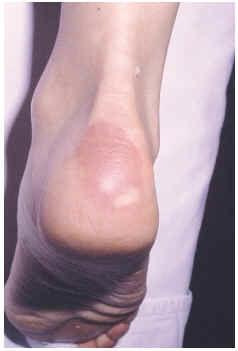
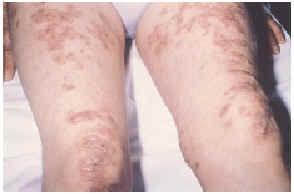
En la exploración física se aprecian placas eritematovioláceas, sobre las superficies de extensión de las rodillas (fig. 1) y sobre la piel que recubría el tendón de Aquiles (fig. 2). El estudio complementario realizado incluyó la siguiente batería de pruebas complementarias; sistemático y bioquímica sanguínea con función hepática y renal, velocidad de sedimentación globular (VSG), inmunoelectroforesis de proteínas séricas, estudio inmunológico (anticuerpos antinucleares, anti-ADN, SS-A, SS-B, RNP, complemento, inmunoglobulinas, crioglobulinas y crioaglutininas) y serología para virus de hepatitis A, B y C, lúes y virus de la inmunodeficiencia humana (VIH). Solamente se encontraron como datos patológicos un aumento de la VSG, con positividad para el factor reumatoide y anticuerpos anti-Ro (SS-A) y anti-La (SS-B) positivos, atribuibles al síndrome de Sjögren. El estudio histopatológico de una de las lesiones cutáneas puso de manifiesto un infiltrado inflamatorio dérmico perivascular superficial y profundo con fenómenos de trombosis y leucocitoclastia en los pequeños vasos de la dermis superficial y media. El estudio con inmunofluorescencia directa fue negativo. Se instauró tratamiento con dapsona en dosis de 100 mg/día, previa cuantificación de la glucosa-6-fosfato deshidrogenasa, con mejoría progresiva. A los 2 meses de tratamiento la paciente presentó un exantema maculopapuloso en tronco y extremidades con elevación de transaminasas que se atribuyó a toxicidad por dapsona, ya que la serología de virus hepatotropos fue negativa, motivo por el cual retiramos este fármaco y se inició tratamiento con niacinamida en dosis de 100 mg/día. En la actualidad, tras 10 meses de seguimiento, las lesiones persisten, aunque más atenuadas.
Fig. 1.--Paciente 1: placas eritematovioláceas sobre la superficie de extensión de las rodillas.
Fig. 2.--Paciente 1: placas eritematovioláceas sobre la piel que recubre el tendón de Aquiles.
Caso 2
Una mujer de 50 años de edad con antecedentes personales de alergia a penicilina y cefalosporinas, acudió para la valoración de lesiones eritematosas en los glúteos de 6 meses de evolución, ligeramente pruriginosas y tratadas previamente con corticoides tópicos, sin encontrar mejoría alguna.
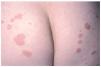
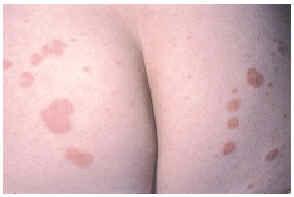
En la exploración se observaban pápulas eritematosas de disposición anular con superficie lisa, no descamativa, en ambas regiones glúteas (fig. 3). El estudio complementario realizado incluyendo sistemático y bioquímica sanguínea con función hepática y renal, VSG, inmunoelectroforesis de proteínas séricas, estudio inmunológico (anticuerpos antinucleares, anti-ADN, SS-A, SS-B, RNP, complemento, inmunoglobulinas, crioglobulinas y crioaglutininas) y serología para virus de hepatitis A, B y C, lúes y VIH, reveló como datos patológicos un aumento de la velocidad de sedimentación globular con cifras elevadas de transaminasa glutamicoxalacética (GOT) y transaminasa glutamicopirúvica (GPT) y serología positiva para el virus de la hepatitis C. Histopatológicamente, se observó una vasculitis leucocitoclástica, con estudios de inmunofluorescencia directa negativos. Se inició tratamiento con dapsona en dosis de 100 mg/día. Actualmente se desconoce la evolución de la paciente al no acudir a las revisiones posteriores.
Fig. 3.--Paciente 2: lesiones eritematosas de superficie lisa y de disposición anular localizadas en glúteos.
Caso 3
Una mujer de 50 años de edad sin antecedentes personales de interés, fue remitida para la valoración de lesiones pruriginosas, de aproximadamente un año y medio de evolución, que inicialmente se localizaban en codos y rodillas y que posteriormente se extendieron hasta afectar a la cara anterior de los muslos y al dorso de manos y pies.
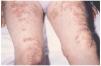
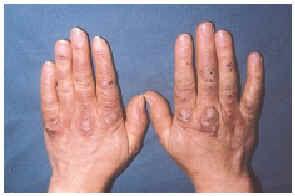
En la exploración física apreciábamos placas infiltradas y nódulos eritematovioláceos de consistencia dura, no adheridos a planos profundos, y algunos de ellos con focos hemorrágicos, localizados en rodillas y cara anterior de muslos (fig. 4), en dorso de manos a nivel de las articulaciones interfalángicas (figs. 5 y 6) y en dorso y a nivel de los dedos de los pies.
Fig. 4.--Paciente 3: placas y nódulos eritematovioláceos, simétricos, de consistencia dura, que coalescen entre sí dando formas irregulares, localizados en cara anterior de ambos muslos y sobre las rodillas.
Fig. 5.--Paciente 3: lesiones papulonodulares en el dorso de las manos y de las muñecas, con focos hemorrágicos en el interior de alguna de ellas.
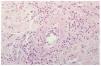
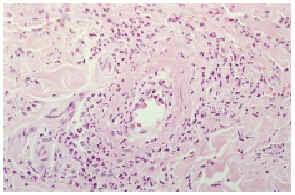
Fig. 6.--Eritema elevatum diutinum: vista con gran aumento que muestra edema endotelial y necrosis fibrinoide de la pared de los vasos.
Se realizó un estudio complementario idéntico al de los casos 1 y 2 y encontramos como datos patológicos un aumento de la VSG con cifras elevadas de IgA. La histopatología de una de las lesiones puso de manifiesto una vasculitis leucocitoclástica y mediante la inmunofluorescencia directa se detectaron depósitos de IgM perivasculares.
Se instauró tratamiento con dapsona en dosis de 100 mg/día, lo que condujo a una respuesta clínica espectacular con cicatrización de todas las lesiones tras 4 semanas de tratamiento. En la actualidad presenta una evolución crónica y recidivante al descender las dosis de dapsona por debajo de 50 mg/día.
DISCUSION
El eritema elevatum diutinum es una forma rara e infrecuente de vasculitis leucocitoclástica. Es más frecuente en adultos entre la tercera y sexta décadas de la vida, presentarse a cualquier edad4. Clínicamente se manifiesta como pápulas eritematopurpúricas y amarillentas que progresan formando placas y nódulos que coalescen dando un aspecto irregular. Comienzan siendo rosadas y amarillentas y después adquieren una tonalidad eritematopurpúrica. Inicialmente son blandas para después hacerse de consistencia pastosa y dura. En las lesiones muy edematosas es posible encontrar costras hemorrágicas, e incluso, ulceración y en estadios finales se acompaña de una gran fibrosis. La sintomatología es muy variable, desde lesiones totalmente asintomáticas hasta lesiones muy dolorosas, pasando por una sensación de ardor, artralgias4, parestesias o prurito5. Se distribuyen de forma muy característica, con predilección por la superficie de extensión de las extremidades, asentando de forma simétrica sobre la piel que recubre las articulaciones. Las áreas con más frecuencia afectadas son las caras dorsales de las manos y pies, codos, rodillas y con menor frecuencia por la región glútea. Recientemente se han descrito casos donde las lesiones se disponen en palmas y plantas, dedos del pie, uñas y orejas5,6. El eritema elevatum diutinum es esencialmente crónico y progresivo; de forma ocasional involuciona de forma espontánea dejando zonas atróficas hipo o hiperpigmentadas con arrugas secundarias a la pérdida de colágeno subyacente7.
La patogenia del eritema elevatum diutinum es desconocida. El hallazgo de actividad de fijación de C1q en el suero de algunos pacientes, la exacerbación de la enfermedad por infecciones estreptocócicas o la histología de tipo Arthus de todas las lesiones espontáneas sugieren que se trata de una enfermedad mediada por complejos autoinmunes que se depositan en los pequeños vasos cutáneos4. En un número significativo de casos hay evidencia de fiebre reumática o de infecciones estreptocócicas6,8,9. Además se ha asociado a diversas entidades como enfermedades infecciosas, no sólo estreptocócicas sino también virales, como hepatitis10, VIH8,11-14, reumatológicas, como artritis reumatoide, lupus eritematoso sistémico hematológicas como gammapatía monoclonal IgA9 linfoma de células B, síndrome mielodisplásico, mieloma, crioglobulinemia mixta, policitemia vera y síndrome hipereosinofílico15 enfermedades gastrointestinales como la colitis ulcerosa16, enfermedad de Crohn17 y enfermedad celíaca y neoplasias sólidas. En muchos de los pacientes no se aprecia una gammapatía monoclonal IgA, sino tan sólo niveles elevados de IgA18. En el eritema elevatum diutinum asociado a infección por VIH se desconoce si las lesiones son consecuencia directa del virus o como resultado de las infecciones bacterianas asociadas, e incluso el eritema elevatum diutinum puede ser el primer signo de infección por VIH14. Por la especial disposición de las lesiones, sobre la piel que recubre las articulaciones, el eritema elevatum diutinum podía ser inducido por traumatismos4,16,19.
Histológicamente, las lesiones se caracterizan por una vasculitis leucocitoclástica, con gran edema endotelial en los pequeños vasos de la dermis superior y media, focos de degeneración fibrinoide llamada hialina tóxica de la pared vascular y un infiltrado inflamatorio linfocitario perivascular12,20. Los estudios de inmunofluorescencia directa muestran ocasionalmente depósitos perivasculares de inmunoglobulinas y complemento. La mayoría de los pacientes presentan en los estudios de laboratorio un aumento de la VSG21, una proteína C reactiva elevada y concentraciones elevadas de IgA en suero7,21.
El tratamiento de elección para el eritema elevatum diutinum es la dapsona, que ejerce un efecto supresor, aunque no curativo, de la enfermedad y por ello se observa una rápida recidiva de las lesiones y de los síntomas al suspender el tratamiento. El importante grado de fibrosis existente en las lesiones nodulares conlleva una peor respuesta al tratamiento. El mecanismo por el cual la dapsona ejerce este efecto supresor aún se desconoce, pero se piensa que posiblemente sea por la estabilización de los neutrófilos22, por una interferencia en los depósitos del complemento o por inhibición de la mieloperoxidasa23. Su uso está limitado por sus efectos secundarios como metahemoglobinemia, hemólisis y agranulocitosis23. Para disminuir el efecto hemolítico de la dapsona se ha propuesto la utilización concomitante de vitamina E o de cimetidina durante las primeras semanas de tratamiento. Otros fármacos utilizados son la niacinamida10, colchicina24 y la sulfapiridina4. La escisión quirúrgica y los corticoides intralesionales sólo se utilizan en casos de enfermedad limitada. Es preciso realizar un tratamiento de las enfermedades asociadas al EED, pues los brotes coinciden con exacerbaciones de la enfermedad de base, como ocurre en las infecciones estreptocócicas y por VIH8.