La dermatosis perforante adquirida (DPA) es una enfermedad infrecuente caracterizada por la aparición de lesiones que presentan eliminación transepidérmica de colágeno o fibras elásticas. Afecta a adultos y se asocia a enfermedades sistémicas, principalmente diabetes mellitus e insuficiencia renal.
Presentamos 8 casos de DPA, 7 con diabetes mellitus e insuficiencia renal crónica (IRC) y uno con cirrosis alcohólica. Los pacientes con IRC tuvieron un empeoramiento transitorio de la misma coincidiendo con la aparición de la DPA. La creatinina se elevó de media 1,14mg/dl. El deterioro agudo de la función renal podría estar implicado en la DPA. Se necesitan más estudios para confirmar esta relación.
Acquired perforating dermatosis (APD) is an uncommon disease characterized by lesions exhibiting transepidermal elimination of collagen or elastic fibers. APD affects adults and is associated with systemic diseases, mainly diabetes mellitus and renal failure.
We present 8 cases of APD. Seven patients had concomitant diabetes mellitus with or without chronic renal failure, and 1 had alcoholic cirrhosis. In the patients with chronic renal failure, the onset of APD coincided with transient worsening of renal function. The mean increase in creatinine concentrations above baseline was 1.14mg/dL. Acute deterioration of renal function may be involved in APD. Further studies are needed to investigate this association.
Las dermatosis perforantes constituyen un grupo heterogéneo de entidades que se caracterizan por la eliminación transepidérmica de uno o varios componentes dérmicos. Clásicamente se reconocen 4 tipos: elastosis perforante serpiginosa (EPS), foliculitis perforante (FP), enfermedad de Kyrle (EK) y colagenosis perforante reactiva (CPR). De esta última se han descrito 2 variantes: una forma hereditaria rara, que se manifiesta en la infancia, y otra forma adquirida más común, que aparece en la vida adulta, y afecta principalmente a pacientes diabéticos con insuficiencia renal crónica (IRC)1. A lo largo de los años ha habido cierta confusión en la terminología. En la actualidad la mayoría de los autores denominan CPR a la forma hereditaria, y se prefiere el término de dermatosis perforante adquirida (DPA), propuesto por Rapini et al., para la forma del adulto y para cualquier afección perforante clínica e histológicamente similar a las clásicas que se presente asociada a una enfermedad sistémica1.
La DPA es una entidad infrecuente. La mayoría de las publicaciones se refieren a casos aislados y hay pocas series2–4. Presentamos una serie de 8 casos.
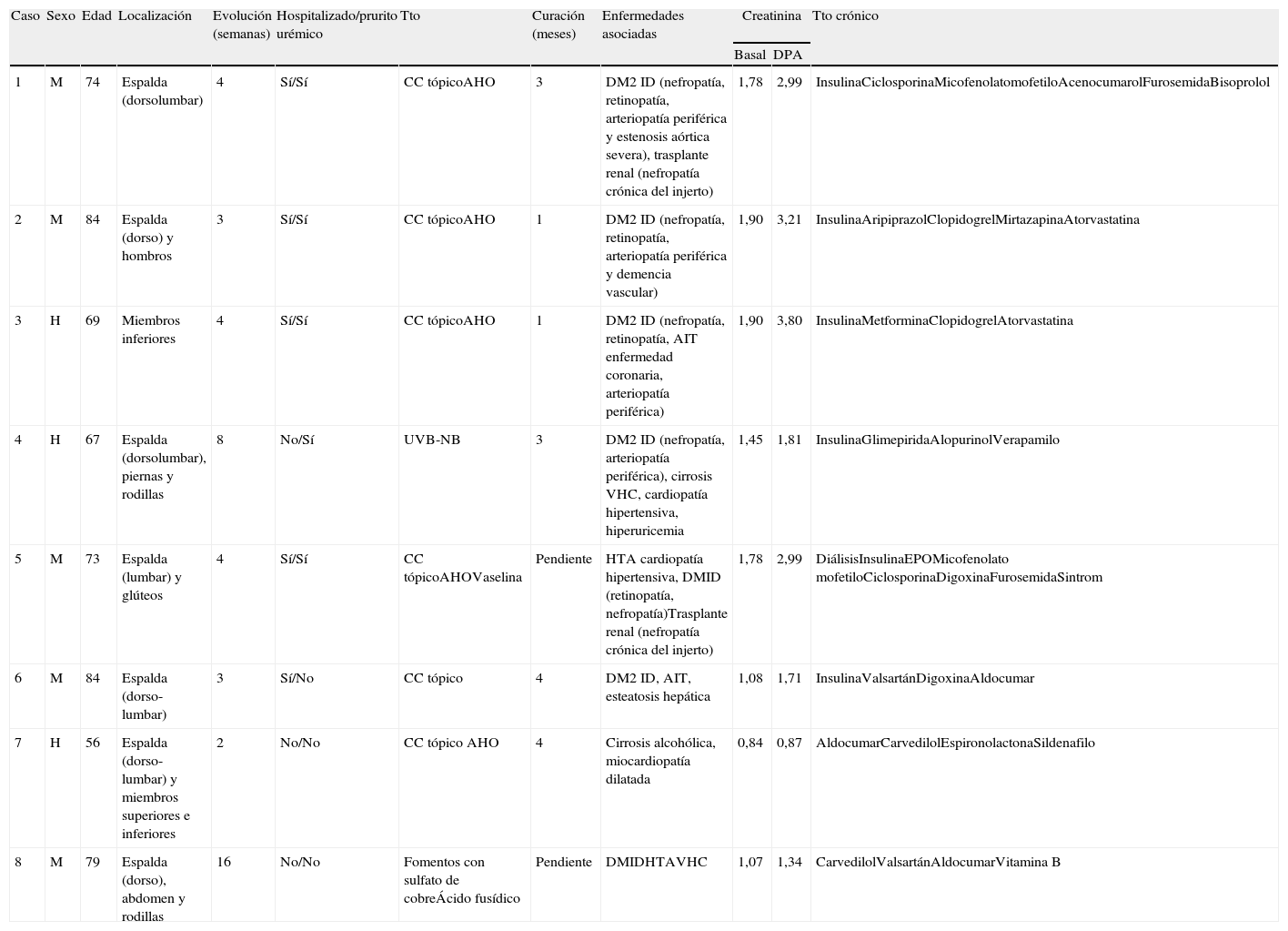
Casos clínicosPresentamos 8 casos de DPA, 3 varones y 5 mujeres, con una edad media de 73 años (tabla 1). El tiempo de evolución de los síntomas antes del diagnóstico se situó entre las 2 semanas y los 4 meses, con una media de 5,5 semanas.
Casos clínicos
| Caso | Sexo | Edad | Localización | Evolución (semanas) | Hospitalizado/prurito urémico | Tto | Curación (meses) | Enfermedades asociadas | Creatinina | Tto crónico | |
| Basal | DPA | ||||||||||
| 1 | M | 74 | Espalda (dorsolumbar) | 4 | Sí/Sí | CC tópicoAHO | 3 | DM2 ID (nefropatía, retinopatía, arteriopatía periférica y estenosis aórtica severa), trasplante renal (nefropatía crónica del injerto) | 1,78 | 2,99 | InsulinaCiclosporinaMicofenolatomofetiloAcenocumarolFurosemidaBisoprolol |
| 2 | M | 84 | Espalda (dorso) y hombros | 3 | Sí/Sí | CC tópicoAHO | 1 | DM2 ID (nefropatía, retinopatía, arteriopatía periférica y demencia vascular) | 1,90 | 3,21 | InsulinaAripiprazolClopidogrelMirtazapinaAtorvastatina |
| 3 | H | 69 | Miembros inferiores | 4 | Sí/Sí | CC tópicoAHO | 1 | DM2 ID (nefropatía, retinopatía, AIT enfermedad coronaria, arteriopatía periférica) | 1,90 | 3,80 | InsulinaMetforminaClopidogrelAtorvastatina |
| 4 | H | 67 | Espalda (dorsolumbar), piernas y rodillas | 8 | No/Sí | UVB-NB | 3 | DM2 ID (nefropatía, arteriopatía periférica), cirrosis VHC, cardiopatía hipertensiva, hiperuricemia | 1,45 | 1,81 | InsulinaGlimepiridaAlopurinolVerapamilo |
| 5 | M | 73 | Espalda (lumbar) y glúteos | 4 | Sí/Sí | CC tópicoAHOVaselina | Pendiente | HTA cardiopatía hipertensiva, DMID (retinopatía, nefropatía)Trasplante renal (nefropatía crónica del injerto) | 1,78 | 2,99 | DiálisisInsulinaEPOMicofenolato mofetiloCiclosporinaDigoxinaFurosemidaSintrom |
| 6 | M | 84 | Espalda (dorso-lumbar) | 3 | Sí/No | CC tópico | 4 | DM2 ID, AIT, esteatosis hepática | 1,08 | 1,71 | InsulinaValsartánDigoxinaAldocumar |
| 7 | H | 56 | Espalda (dorso-lumbar) y miembros superiores e inferiores | 2 | No/No | CC tópico AHO | 4 | Cirrosis alcohólica, miocardiopatía dilatada | 0,84 | 0,87 | AldocumarCarvedilolEspironolactonaSildenafilo |
| 8 | M | 79 | Espalda (dorso), abdomen y rodillas | 16 | No/No | Fomentos con sulfato de cobreÁcido fusídico | Pendiente | DMIDHTAVHC | 1,07 | 1,34 | CarvedilolValsartánAldocumarVitamina B |
AHO: antihistamínico oral; AIT: accidente isquémico transitorio; CC: glucocorticoide; DM: diabetes mellitus; DMID: diabetes mellitus insulin-dependiente; HTA: hipertensión arterial; UVB-NB: ultravioleta B de banda estrecha.
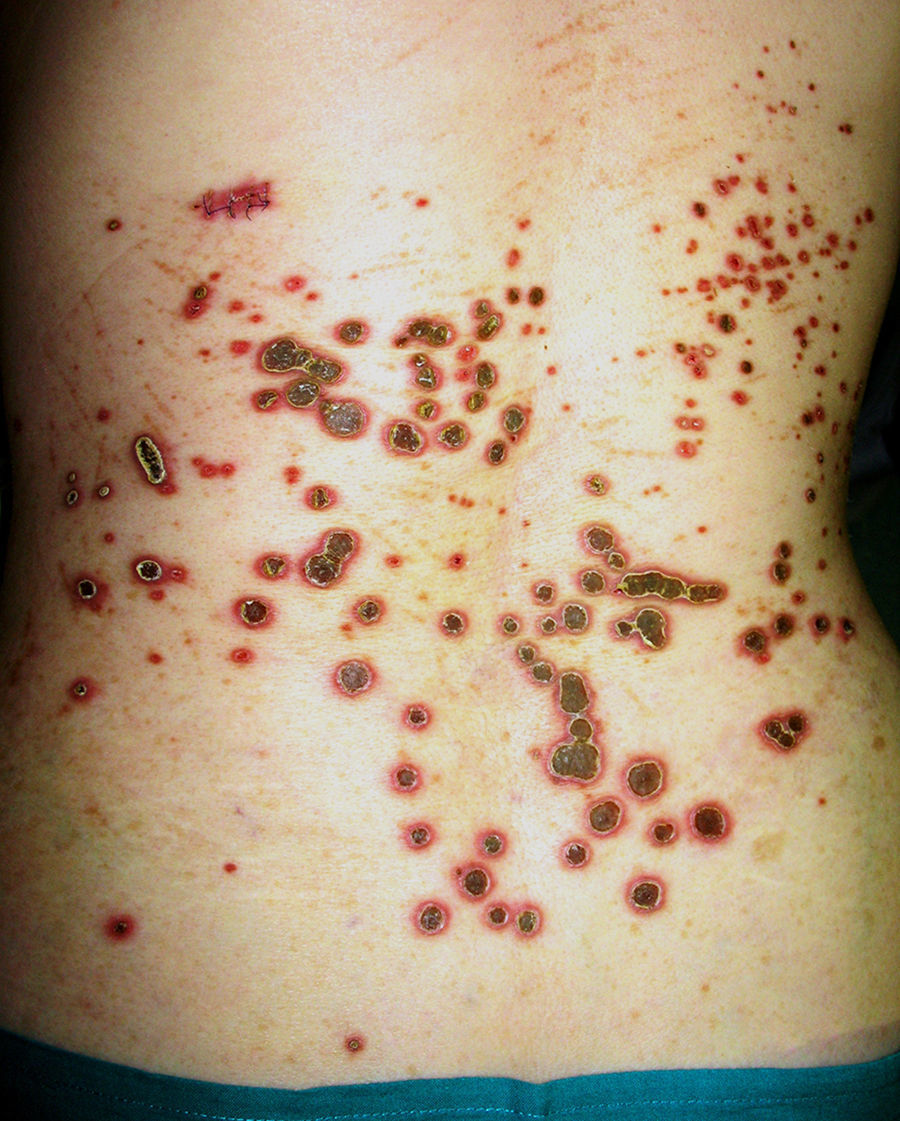
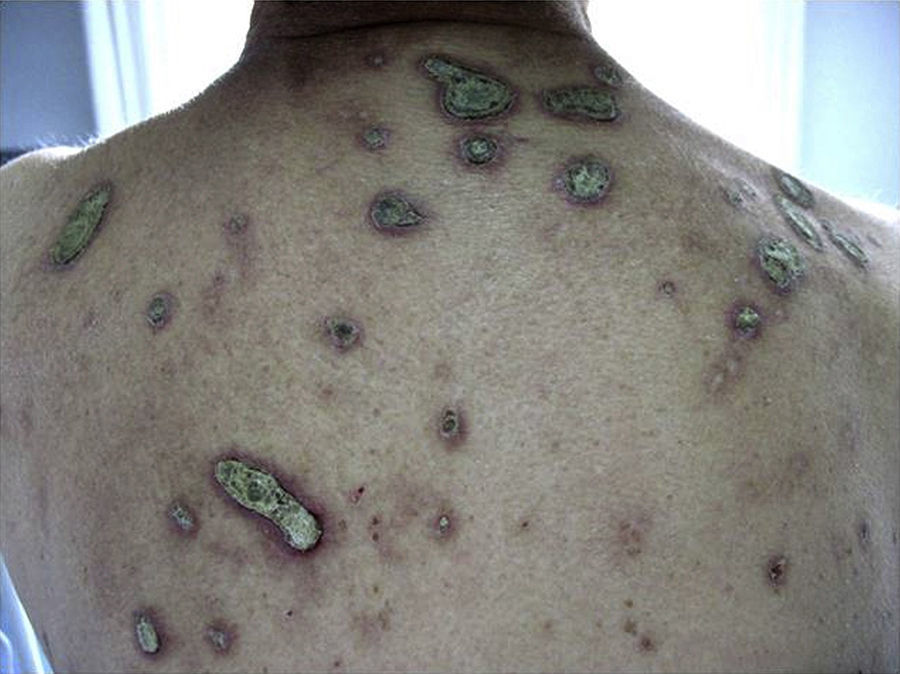
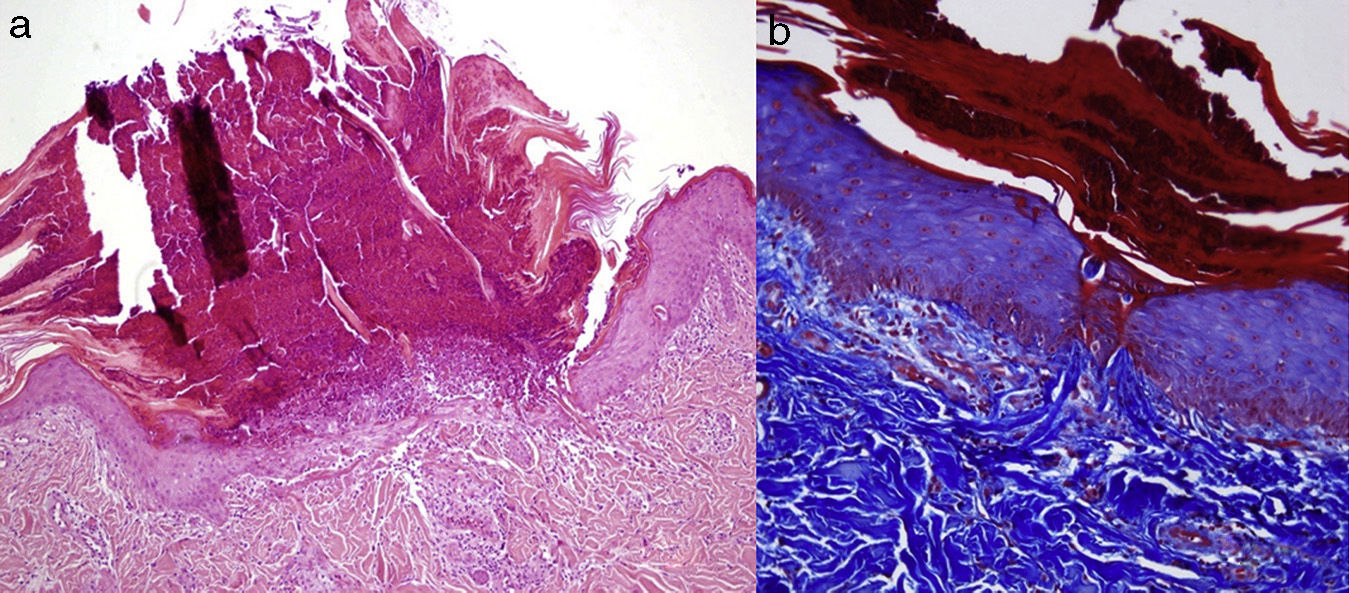
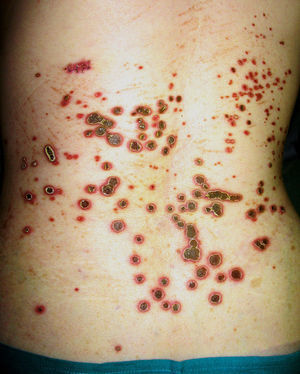
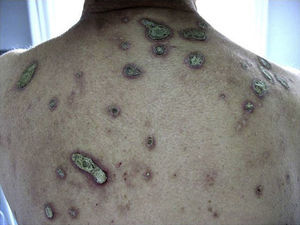
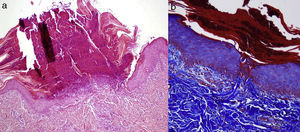
Clínicamente los pacientes presentaban múltiples pápulas umbilicadas muy pruriginosas con un tapón queratósico central firmemente adherido (figs. 1 y 2). Las localizaciones más frecuentes fueron la espalda y las extremidades inferiores. El estudio histopatológico (tinción de hematoxilina-eosina, tricrómico de Masson y Verhoeff) realizado en todos los pacientes puso de manifiesto una hiperplasia epidérmica con una depresión central en forma de copa cubierta de queratina y restos celulares, así como eliminación transepidérmica de fibras de colágeno verticalizadas (fig. 3 A y B). En ninguno de los pacientes se encontró eliminación de fibras elásticas. Todos cumplieron los criterios diagnósticos propuestos por Faver: pápulas umbilicadas o nódulos con el centro adherente de aspecto queratósico, hallazgo histopatológico de eliminación de colágeno basófilo, e inicio de las lesiones cutáneas después de los 18 años de edad5. La diabetes mellitus (DM) con o sin IRC estuvo presente en 7 casos, siendo la asociación más frecuente. Tres pacientes padecían enfermedades hepáticas (esteatohepatitis, cirrosis alcohólica y hepatopatía crónica por VHC).
Todos los pacientes con DM y/o IRC presentaron un empeoramiento de su función renal coincidiendo con la aparición de las lesiones cutáneas. El aumento de creatinina se situó entre 0,36-1,90mg/dl con una elevación media de 1,14mg/dl respecto a las cifras basales, y se restablecieron en el control analítico realizado al cabo de uno a 2 meses. La mayoría de nuestros casos fueron tratados con corticoides tópicos y antihistamínicos, uno con UVB de banda estrecha y otro con antibióticos tópicos y fomentos de sulfato de cobre. Las lesiones tardaron entre uno y 4 meses en resolverse, con una media de 2,6 meses, dejando cicatrices hiperpigmentadas residuales. En el control realizado al año no se objetivaron nuevas lesiones.
DiscusiónEl término DPA, introducido en 1989 por Rapini et al.6, designa las dermatosis perforantes que aparecen en adultos y se asocian a enfermedades sistémicas (DM e IRC principalmente). Las publicaciones anteriores al trabajo de Rapini et al. emplearon diferentes términos para referirse a esta enfermedad (lesiones Kyrle-like, FP de la hemodiálisis, EK en paciente con IRC, hiperqueratosis folicular urémica, pseudoxantoma elástico perforante asociado a IRC y hemodiálisis, EPS y colagenosis perforante reactiva de la DM e IRC)7-9, lo cual contribuyó a la confusión que se ha mantenido hasta la actualidad. La DPA se presenta como una erupción de pápulas umbilicadas con un tapón queratósico central en pacientes con prurito generalizado. Las localizaciones más frecuentes son el tronco y las extremidades, generalmente en zonas accesibles al rascado y en ocasiones se disponen linealmente, como manifestación del fenómeno de Koebner.
En el estudio histopatológico es posible encontrar hallazgos de cualquiera de las 4 enfermedades perforantes clásicas, y es posible también hallar en un mismo paciente más de un patrón2,6. Se ha descrito la asociación de la DPA con múltiples enfermedades sistémicas (tabla 2). El caso típico sería un paciente con DM e IRC de origen diabético. Generalmente la DM es de muchos años de evolución y presenta también otras complicaciones micro y macroangiopáticas6,10. Asimismo se recogen otras causas de IRC como VIH6, nefropatía IgA, glomerulonefritis y abuso de heroína10. La DPA puede aparecer en el curso de diversas alteraciones hepáticas sin acompañarse de DM y/o IRC, como ocurrió en nuestro caso 7. Entre ellas se encuentran las hepatitis víricas (VHA, B y C), la esteatohepatitis2, la cirrosis, el hepatocarcinoma y las metástasis hepáticas.
Enfermedades sistémicas asociadas
| Neoplasias | Leucemia aguda, linfoma de Hodgkin, carcinoma de próstata, carcinoma nasofaríngeo, adenocarcinoma de la ampolla de Vater, carcinoma hepatocelular, metástasis hepáticas, carcinoma de colon, histiocitosis maligna, carcinoma papilar de tiroides y adenocarcinoma de páncreas |
| Procesos infecciosos | Sida y aspergilosis pulmonar |
| Enfermedad hepática | Hepatitis víricas (A, B y C), esteatohepatitis, cirrosis y colangitis esclerosante |
| Enfermedad tiroidea | Hiperparatiroidismo, síndrome del eutiroideo enfermo e hipotiroidismo |
| Dermatosis | Escabiosis, dermatitis atópica, dermatomiositis, lupus vulgar, neurodermatitis, picadura de insecto y herpes zoster |
| Otras | Fibrosis pulmonar, pleuritis de repetición, síndrome de Poland, erupción polimorfa del embarazo, farmacológico (sorafenib, erlotinib, gefitinib) y poscuretaje |
Nuestros 7 pacientes con DM y/o IRC tuvieron un empeoramiento de su función renal coincidiendo con la aparición de las lesiones. En la literatura revisada no hemos encontrado datos que apoyen que los niveles de creatinina puedan influir en la aparición de la DPA o del prurito urémico. La coincidencia en el tiempo de la elevación de las cifras de creatinina con la aparición de las lesiones de DPA que encontramos en nuestros pacientes permite sugerir que en los pacientes con IRC y/o DM puede haber una relación entre el deterioro agudo de la función renal y la DPA. Sin embargo, el limitado número de casos no permite establecer una asociación causal firme entre el empeoramiento agudo de la función renal y el desarrollo de DPA. Sería necesario estudiar un mayor número de pacientes para corroborar esta asociación.
La patogénesis de la DPA no está totalmente aclarada. La hipótesis más aceptada involucraría el prurito como principal factor desencadenante, ya que se encuentra presente en todos los casos. El rascado produce microtraumas que provocarían alteraciones en las fibras colágenas de la dermis papilar, facilitando su eliminación transepidérmica en última instancia2,6. Por tanto, múltiples enfermedades cutáneas o sistémicas que provoquen prurito y rascado pueden dar lugar a la aparición de DPA en pacientes con alteraciones metabólicas subyacentes11. Algunas publicaciones relacionaron la aparición de la DPA con la diálisis10, pero posteriormente se demostró que la DPA podía tener lugar tanto antes como después de la misma. Además, puede aparecer en pacientes sometidos a hemodiálisis, diálisis peritoneal o incluso en pacientes no dializados7,10. Aunque se ha descrito la mejoría de las lesiones de DPA postrasplante renal, en algunos pacientes, al igual que en nuestros casos 1 y 5, las lesiones de DPA se iniciaron tras el mismo, coincidiendo con un empeoramiento en la función renal del injerto2.
Se han descrito múltiples tratamientos para la DPA que están dirigidos principalmente al control del prurito1. Los más empleados son los emolientes, los queratolíticos, los retinoides tópicos, los corticoides tópicos, orales o intradérmicos, la fototerapia (UVB de banda ancha y estrecha), la fotoquimioterapia (PUVA)12 y el alopurinol1. Otras opciones como los retinoides orales, la doxiciclina, la rifampicina, la amitriptilina, el desbridamiento quirúrgico, la estimulación eléctrica nerviosa, la terapia fotodinámica y la cantaridina tópica cuentan con resultados satisfactorios en casos aislados.
La DPA se presenta en pacientes con prurito generalizado y enfermedades sistémicas, siendo la DM con IRC la asociación más frecuente. Presentamos una serie de 8 casos de DPA: 7 con DM, de los cuales 5 se acompañan de IRC, y un caso aislado con cirrosis hepática. Se observó un empeoramiento de la función renal en todos los pacientes con DM y/o IRC, coincidiendo con la aparición de la DPA. En pacientes con DM y/o nefropatía diabética el deterioro agudo de la función renal podría estar implicado en la aparición de la DPA. Serían necesarios más estudios para confirmar esta relación.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses.