INTRODUCCIÓN
La colagenosis perforante reactiva (CPR) forma parte del grupo de enfermedades perforantes primarias que incluye además la enfermedad de Kyrle, la foliculitis perforante, la elastosis perforante serpiginosa y la dermatosis perforante adquirida (1).
Se describen dos tipos de CPR: hereditaria y adquirida (2). A continuación describimos dos casos de CPR adquirida vistos recientemente en nuestro Servicio; uno de ellos se asociaba a diabetes mellitus y el otro a diabetes mellitus complicada con insuficiencia renal crónica y retinopatía proliferativa.
DESCRIPCIÓN DE LOS CASOS
Caso 1
Paciente femenina de 77 años con antecedentes personales de diabetes mellitus tipo II , de 30 años de evolución, en tratamiento con insulina desde hacía 10 años; padecía retinopatía proliferativa diabética que había sido tratada con láser. Fue remitida al hospital por el médico de cabecera debido a una insuficiencia renal, por lo que fue ingresada en el Servicio de Nefrología. En la analítica inicial la paciente presentaba una urea de 126 mg/dl y una creatinina de 3,9 mg/dl, por lo que se instauró tratamiento diurético que logró normalizar los valores renales.
Se consultó al Servicio de Dermatología para valorar unas lesiones muy pruriginosas que presentaba desde hacía 7 meses. El número de elementos había ido aumentando mediante brotes sucesivos.
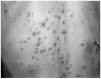
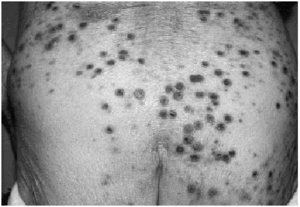
En la exploración se apreciaban múltiples lesiones en la espalda (Fig. 1) y algunas aisladas en la superficie anterior del tórax y en las extremidades inferiores. Las lesiones eran papulonodulares, muy duras al tacto, y presentaban un cráter central ocupado por un tapón de aspecto queratósico. También se apreciaban excoriaciones de distribución lineal.
Fig. 1.--Múltiples lesiones crateriformes en la espalda del primer caso clínico.
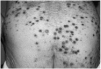
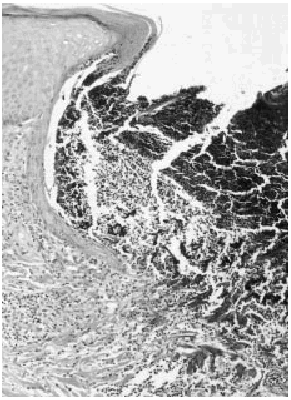
Se realizó una biopsia, cuyo estudio histológico mostró una lesión crateriforme rellena por una costra formada por corneocitos paraqueratósicos, detritus celulares, haces de colágeno basófilo fragmentado y células inflamatorias (Fig. 2). La epidermis adyacente al cráter era hiperqueratósica y acantósica. En la dermis superior se apreciaba un infiltrado linfohistiocitario perivascular. El diagnóstico histológico fue de colagenosis perforante reactiva.
Fig. 2.--Cráter, ocupado por una costra formada por corneocitos paraqueratósicos, detritus celulares, haces de colágeno y basófilos y células inflamatorias.
Instauramos tratamiento con emolientes, antihistamínicos orales y corticosteroides tópicos. La evolución fue muy lenta hacia la curación. Ocho meses después de la primera consulta las lesiones habían desaparecido completamente con una hiperpigmentación residual. La paciente no ha presentado recidiva en 10 meses de seguimiento.
Caso 2
Paciente femenina de 80 años de edad con antecedentes personales de diabetes mellitus tipo II de 15 años de evolución en tratamiento desde hacía 1 año con insulina; padecía además una fibrilación auricular paroxística. No tenía antecedentes de insuficiencia renal ni de retinopatía diabética.
Fue remitida al Servicio de Dermatología por su médico de cabecera para la valoración de unas lesiones cutáneas de 6 meses de evolución. Las lesiones habían aparecido por brotes sucesivos y se acompañaban de discreto prurito.
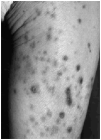
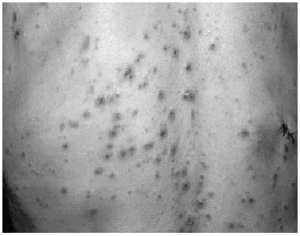
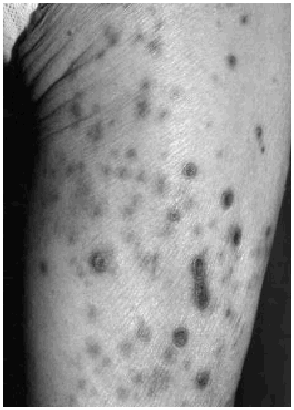
En la exploración se apreciaron múltiples lesiones en espalda (Fig. 3) y zona lubosacra y algunas aisladas en superficie de extensión de extremidades inferiores (Fig. 4). Cada lesión tenía en su centro una costra de aspecto queratósico, indurada a la palpación. La retirada de la costra le provocaba dolor y dejaba ver un gran cráter central. Algunas lesiones presentaban un halo eritemavioláceo alrededor que les confería un aspecto más inflamatorio.
Fig. 3--Lesiones crateriformes múltipes en la zona lumbosacra del segundo caso clínico.
Fig. 4--Lesiones aisladas en extremidades inferiores.
Se sospechó una colagenosis perforante adquirida asociada a su diabetes, lo que se confirmó mediante el estudio histológico, que fue completamente superponible al del caso anterior. Instauramos tratamiento tópico con corticosteroides y emolientes, junto con antihistamínicos orales. La mejoría fue progresiva y las lesiones se resolvieron en 4 meses, dejando una hiperpigmentación residual. El cuadro no ha recidivado en 6 meses de seguimiento.
DISCUSIÓN
La CPR fue descrita por Mehregan en 1967 (3). Esta entidad se incluye dentro del grupo de las enfermedades perforantes primarias que se caracterizan por la eliminación de material extraño a través de la epidermis sin lesión de los tejidos próximos (2). Esta eliminación se hace evidente mediante el estudio histo- patológico y clínicamente por la presencia de un cráter central por el que se elimina el material extraño a la superficie. Según el aspecto clínico y el material eliminado se clasifica en enfermedad de Kyrle, foliculitis perforante, elastosis perforante serpiginosa, colagenosis perforante reactiva y dermatosis perforante adquirida (4).
Hemos de recordar que hay otras enfermedades que pueden presentar eliminación transepidérmica histológicamente, pero en las que este fenómeno no constituye más que un hallazgo accidental y no la característica principal. Es el caso del granuloma anular perforante, el pseudoxantoma elástico, la necrobiosis lipoídica y de algunos tumores (1).
Los casos que presentamos se incluyen dentro de la CPR. Esta enfermedad tiene dos variedades: la forma hereditaria y la forma adquirida (2).
La CPR de la infancia o hereditaria afecta con más frecuencia a varones y suele aparecer bruscamente. La herencia puede ser autosómica dominante o recesiva y se han descrito casos esporádicos. Existen casos familiares con afectación de varios hermanos (5); también se ha descrito asociado al síndrome de Down (1) y al síndrome de Treacher Collins (6).
La CPR del adulto o adquirida es más frecuente. La edad varía entre los 35 y los 80 años de edad y aparece con igual frecuencia en ambos sexos (7). Se describe sobre todo asociado a diabetes mellitus de larga evolución y habitualmente complicada con microangiopatía (nefropatía, retinopatía, enfermedad vascular periférica, cardiopatía) (7). No está clara su relación con el tipo de diabetes mellitus ni con el tratamiento con insulina por cuanto existen datos contradictorios (8). Nuestros dos casos eran pacientes con diabetes de largo tiempo de evolución y que precisaban insulina para su control. Mientras que el primer caso llevaba 10 años en tratamiento con insulina, el segundo tan sólo lo hacía desde hacía 1 año.
La asociación a enfermedad renal crónica también es muy frecuente, y aunque el origen suele ser diabético, también hay casos por nefropatía de otro origen: VIH (9), nefropatía IgA (10), glomerulonefritis o por abuso de heroína. En un intento de reagrupar las distintas dermatosis con eliminación transepidérmica que pueden cohexistir con la enfermedad renal crónica, se ha creado el término de dermatosis perforante adquirida (11, 12). La CPR asociada a enfermedad renal crónica se puede considerar un subgrupo de dermatosis perforante adquirida como el primer caso presentado.
Por otra parte hay casos asociados a otras enfermedades como hipotiroidismo, hipertiroidismo, linfomas, enfermedad de Hodgkin y disfunción hepática (7). Hay que destacar también la descripción de un caso asociado a un carcinoma periampular (13) y otro a metástasis hepática de tumor de origen desconocido (14). No obstante, la CPR no es considerada actualmente como una enfermedad paraneoplásica.
Clínicamente se describe la aparición progresiva de pápulas con un gran cráter central ocupado por una sustancia indurada al tacto (1, 5, 7). Las lesiones se localizan fundamentalmente en superficie de extensión de extremidades superiores e inferiores y en cara (7). En los dos casos que presentamos nos llama la atención la intensa afectación de la superficie dorsal del tórax y la escasa afectación de las extremidades, que según la bibliografía suelen ser las zonas más afectadas. Se han descrito varios casos con disposición lineal (5, 15) y casos de localización unilateral (16, 17). El fenómeno Koebner es un hallazgo bastante frecuente y característico en estos pacientes (7). El prurito es muy variable, pero constante en la enfermedad. Cursa por brotes, por lo que es frecuente la cohexistencia de lesiones en distintas fases de evolución (18).
El estudio histológico confirma el diagnóstico. Aparece una ulceración superficial en forma de cráter ocupado por corneocitos paraqueratósicos, células inflamatorias y haces colágenos fragmentados y degenerados. En la dermis superior aparece un infiltrado linfohisitocitario (7, 18). Mediante tinciones como el tricrómico de Masson se demuestra que el material fibrilar es colágeno, en cambio la tinción con orceína demuestra la ausencia o escasez de fibras elásticas.
El cuadro evoluciona por brotes, con la aparición de nuevas lesiones durante meses hasta la resolución completa del cuadro. Las lesiones dejan en ocasiones cicatrices residuales. También es frecuente la hiperpigmentación postinflamatoria (15).
Aunque el prurito parece tener un papel importante, la etiopatogenia de la CPR es incierta. Una de las teorías propuestas es que el traumatismo local por el rascado y la vasculopatía diabética provocan necrosis de material dérmico y su posterior eliminación vía transepidérmica (19). En este contexto se especula también con la posibilidad de que microdepósitos de calcio actúen como una posible causa desencadenante de la inflamación y la degradación del tejido conectivo. Para explicar la aparición en enfermos no diabéticos algunos autores dan más importancia al traumatismo local por el rascado, que explicaría la asociación a otras enfermedades pruriginosas (7, 8). En relación con este punto, llama la atención la diferencia de la intensidad del prurito en los dos casos presentados. Nuestro segundo caso corresponde a una CPR asociada a diabetes de larga evolución, pero sin complicaciones secundarias, que cursó con un prurito moderado, bien tolerado y con una rápida resolución del cuadro. El primero, en cambio, además de la diabetes de larga evolución presentaba dos de sus complicaciones: una nefropatía crónica grave y una retinopatía proliferativa. En este caso el prurito era mucho más intenso y la evolución fue más lenta y tórpida que en el otro. Quizá la asociación de enfermedad renal, que expresa un mayor grado de angiopatía diabética, influya en un prurito más intenso y en un cuadro más tórpido y de más lenta evolución.
Herzinger et al, mediante estudios de inmunohistoquímica, demostraron que en la CPR se elimina colágeno tipo IV, lo que va a favor de que derive de la membrana basal (19). Recientemente se ha publicado un estudio de 12 pacientes con CPR donde en todos se demuestra mediante inmunohistoquimia una sobreexpresión del factor de crecimiento tisular-3, factor al que los autores confieren un importante papel en la patogenia de la enfermedad (20).
El tratamiento es sintomático, basado fundamentalmente en el uso de emolientes, antihistamínicos orales y tratamiento tópico con corticosteroides o ácido retinoico (21, 22). Hay que informar al paciente de la importancia de no rascarse. Se han comunicado casos con respuesta al UVB, PUVA, estimulación eléctrica nerviosa transcutánea (23) y recientemente tres casos que respondieron a alopurinol oral (24, 25).