El término lupus eritematoso túmido (LET) fue acuñado en 1909 por Hoffmann1, siendo en 1930 cuando Gougerot y Burnier2 describieron los casos de 5 pacientes con un cuadro clínico similar consistente en lesiones faciales eritematosas, induradas, sin cambios en la superficie y no cicatriciales. Se trata de una entidad infraestimada en la literatura previa, que ha sido recientemente caracterizada como un subtipo de lupus eritematoso cutáneo (LEC) con unas características clínicas, fotobiológicas, histológicas y pronósticas particulares.
Una mujer de 70 años, con antecedentes de hipertensión arterial y tiroiditis de Hashimoto, consulta por la aparición hace 5 meses, en la época estival, de lesiones cutáneas asintomáticas a nivel facial, sin clínica sistémica asociada. Así mismo cuenta lesiones en cuero cabelludo, de mayor tiempo de evolución, que han empeorado coincidiendo con las lesiones faciales, y han asociado pérdida de cabello.
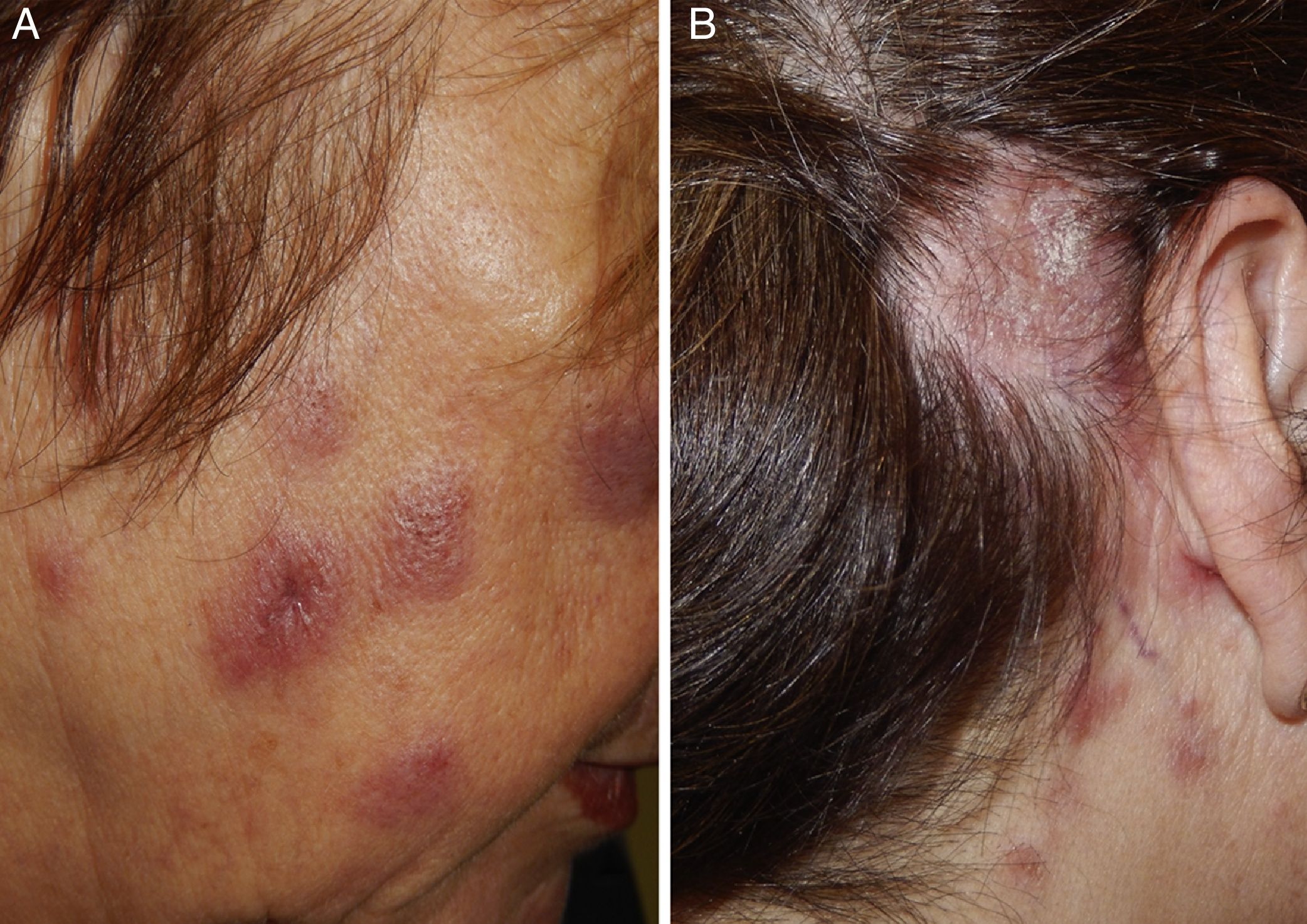
A la exploración se aprecian placas eritematosas, edematosas, de aspecto infiltrado, no descamativas, a nivel facial, cervical y tórax superior (fig. 1A). En cuero cabelludo se observan placas eritematosas, descamativas, alopécicas, a nivel parietal y retroauricular derecho (fig. 1B).
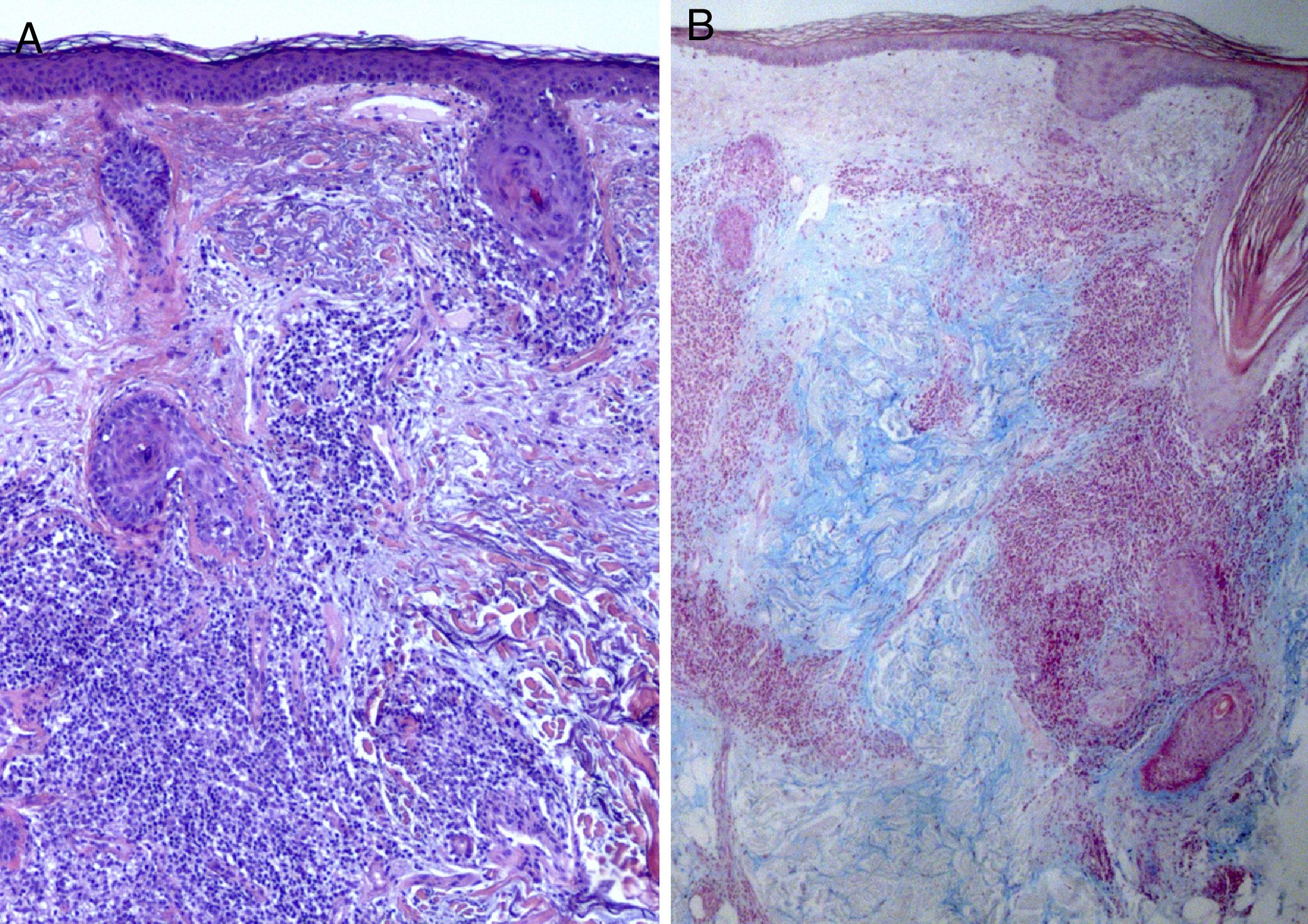
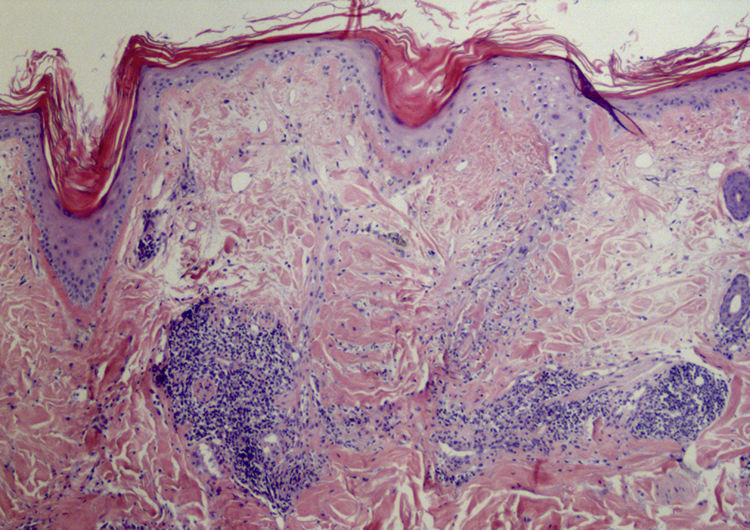
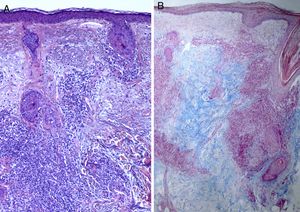
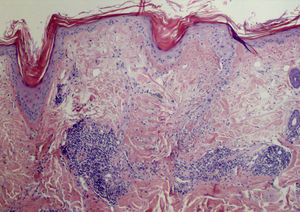
La paciente había sido previamente valorada en otro centro, del cual aporta una analítica con anticuerpos antinucleares (ANA) de 1/320 y anticuerpos anti-Ro y anti-La negativos, con el resto de parámetros dentro de la normalidad, y una biopsia con resultado de linfocitoma cutis. Ante la sospecha de un proceso linfoproliferativo frente a un LEC, se realizan nuevas biopsias y analítica de control. En la nueva analítica se aprecia un descenso en el nivel de ANA a 1/80. El informe anatomopatológico de la lesión facial describe discreta atrofia epidérmica y un infiltrado linfocitario perivascular y perianexial, sin signos de dermatitis de interfase, con abundante depósito de mucina a nivel de la dermis (fig. 2) y la biopsia de cuero cabelludo se informa como compatible con lupus eritematoso discoide (LED) (fig. 3).
Con estos datos se realizó el diagnóstico de LEC, con coexistencia de lesiones de LET y discoide, y se inició tratamiento con fotoprotección, propionato de clobetasol al 0,05% e hidroxicloroquina a dosis inicial de 400mg/24h y posterior mantenimiento con 200mg/24h, con mejoría clínica progresiva.
El LET parece afectar en igual proporción a mujeres y varones, con una edad media de entre 36,4 y 38,5 años3,4. Clínicamente se caracteriza por la aparición en zonas fotoexpuestas de lesiones en forma de placas eritematosas de aspecto suculento, urticariformes, no descamativas, que curan sin dejar cicatriz ni hipopigmentación. Otros rasgos característicos son la mayor frecuencia de fotosensibilidad, demostrada por fototest, y el menor porcentaje de positividad para anticuerpos anti-dsDNA, anti-Ro/SSA y anti-La/SSB respecto a otros subtipos de LEC3,4. Así mismo la asociación con enfermedad sistémica parece ser muy rara, aunque posible, en estos pacientes4,5. Con respecto a la histología, se observa en la dermis un infiltrado linfocitario perivascular y perianexial, y abundante depósito de mucina intersticial. La epidermis, en cambio, se encuentra intacta o muestra alteraciones leves, en contraste con otros subtipos de LEC, apareciendo en menor medida vacuolización de la basal, hiperqueratosis, atrofia epidérmica o taponamiento folicular6. El tratamiento con antipalúdicos sistémicos resulta efectivo en aproximadamente el 90% de los pacientes, frente al 50% de los pacientes con LED3. El diagnóstico diferencial debe realizarse, además de con los otros subtipos de LEC, con la erupción polimorfa lumínica, la infiltración linfocitaria de Jessner, la mucinosis reticular eritematosa y el seudolinfoma3. Dichas entidades poseen unas similitudes clínicas y microscópicas que dificultan el diagnóstico de LET. El diagnóstico diferencial y otras cuestiones, como la clasificación o las características microscópicas, siguen siendo objeto de controversia a día de hoy. Algunos autores cuestionan incluso el origen del LET, dadas sus características diferenciales con otras formas de lupus, considerándolo una fotodermatosis fuera del espectro del LEC7,8. Sin embargo, opinamos que actualmente existe evidencia en la literatura para considerar al LET un auténtico lupus, destacando la coexistencia de lesiones de LET y LED en algunos pacientes3–5,9,10, como en el caso que nos ocupa. Nuestra paciente representa otro caso de LET asociado a LED, asociación que hemos encontrado en escaso número en la literatura, pero que pensamos ayudará a esclarecer algunas de las cuestiones todavía controvertidas del LET, lo que contribuirá a un diagnóstico más temprano de esta entidad y a un mejor manejo de estos pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.