La arteritis macular (AM) es una entidad descrita por primera vez en el año 2003 por Fein et al.1, con menos de 15 casos recogidos en la literatura hasta la fecha. Se observa sobre todo en las mujeres, con una media de edad de 40 años2. Suele debutar con lesiones maculares, pigmentadas, vagamente ovaladas, en los miembros inferiores.
Su rasgo definitorio es la microscopia, que traduce una vasculitis linfocitaria que afecta de forma selectiva a las arteriolas de la unión dermo-hipodérmica. Induce hinchazón del endotelio, estrechamiento de la luz y, en ocasiones, un agregado concéntrico de fibrina que justifica el término «arteritis linfocítica trombofílica» con el que también se identifica esta entidad en la literatura1-3. En los estudios de laboratorio se identifican anticuerpos antinucleares en el 30% de los pacientes y anticuerpos anticardiolipina hasta en el 60% de los mismos, sin aparente correlación con otras manifestaciones del síndrome antifosfolipídico2,3.
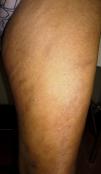
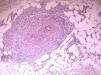
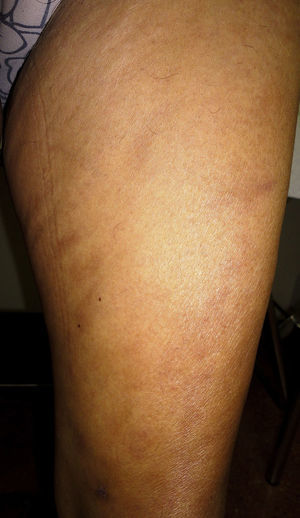
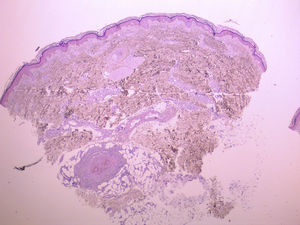
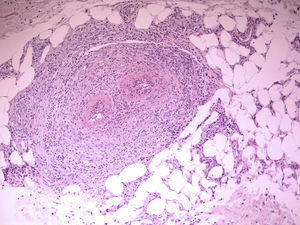
Presentamos el caso de una paciente de 61 años, sin antecedentes de interés, con un cuadro clínico de 3 años de evolución consistente en la aparición gradual de máculas pigmentadas de límites poco precisos en ambos muslos (fig. 1). En la biopsia se observó una vasculitis linfocitaria selectiva de las arteriolas dermo-hipodérmicas (fig. 2), con manguitos linfocitarios muy llamativos, junto con una marcada hinchazón endotelial y estrechamiento de la luz vascular, en la que se observaba un agregado concéntrico de fibrina (fig. 3). Se solicitaron unos análisis que incluyeron estudio de coagulación completa, panel de autoinmunidad, serología de virus hepatotropos, virus de la inmunodeficiencia humana y sífilis, velocidad de sedimentación globular, anticuerpos citoplasmáticos antineutrófilos y proteinograma, que fueron normales o negativos. Con estos datos se diagnosticó de arteritis macular y, sin tratamiento, se observó una estabilidad o discreta atenuación de las lesiones durante los meses del verano, así como la ausencia de otras manifestaciones cutáneas o sistémicas tras un año de seguimiento.
Se ha apuntado que la AM podría considerarse como una forma menor del síndrome antifosfolípido, aunque solo comparte con él la ocasional elevación discreta de los anticuerpos anticardiolipina, ya que no presenta la clínica de trombofilia ni el sustrato de vasculopatía trombótica característicos3; parece que la elevación de estos anticuerpos es un hallazgo relacionado con el insulto vascular, aunque también se han encontrado en el 7% de pacientes sanos o tras infecciones1,3.
Otras entidades que pudieran relacionarse son las vasculitis linfocíticas y trombofílicas con implicaciones sistémicas, como el síndrome de Degos, livedo vasculitis o el síndrome de Sneddon2,3, pero ninguno de los casos descritos de AM desarrolló manifestaciones extracutáneas y las lesiones observadas en esta entidad nada tienen que ver con lesiones livedoides o atróficas aporcelanadas propias de las 2 primeras. El anillo de fibrina, observado en la microscopia de la AM, parece ser un fenómeno focal3 y en absoluto tiene que ver con la trombosis intensa y multisistémica observada en el síndrome de Degos o el síndrome de Sneddon.
El diagnóstico diferencial con la poliarteritis nudosa (PAN) cutánea es el más complicado; dicha entidad, a pesar de la nomenclatura, no asocia las manifestaciones multisistémicas de la PAN clásica o microscópica, y la afectación, como en el caso descrito, es selectiva de las arteriolas de la zona dermo-hipodérmica3. Existen rasgos diferenciales que sirven para defender la identidad de la AM frente a la PAN, como es la clínica diferencial. La PAN cutánea se presenta en la clínica con livedo reticular, nódulos y ulceraciones. También parece diferente la evolución secuencial de los hallazgos microscópicos en la PAN, con una primera fase rica en polimorfonucleares que evoluciona a un infiltrado linfohistiocitario, así como su tropismo por las bifurcaciones vasculares, la necrosis focal e intensa que puede dar una imagen «en escarapela» y formación de microaneurismas, nada de ello descrito en la AM2. Sin embargo, se han descrito casos bajo la denominación de arteritis linfocítica trombofílica, que presentando rasgos clínicos (livedo racemosa) e histológicos (restos de polvo nuclear junto a infiltrado linfohistiocitario, imagen vascular en escarapela) más cercanos a la PAN, muy probablemente se correspondían con una PAN cutánea genuina3,4.
En nuestro caso, la manifestación cutánea con máculas pigmentadas en los muslos, descrita de forma típica en la AM y claramente divergente con respecto a las manifestaciones habituales de la PAN, así como la histología, sin fase aguda rica en polimorfonucleares, nos llevan a plantear el diagnóstico de una AM. Sería discutible si esta entidad presenta suficientes rasgos propios como para considerarla independiente de la PAN cutánea, pero dadas las actuales limitaciones en el conocimiento de los mecanismos patogénicos e inmunológicos que subyacen en estas entidades, no podemos descartar que se trate del polo de un espectro5 que culmina en la PAN sistémica y donde el tamaño de los inmunocomplejos, el tropismo por endotelio venoso/arterial, la selectividad para piel u otros órganos, el potencial quimiotáctico para distinta celularidad, la persistencia del antígeno (fármacos, virus de las hepatitis C y B, neoplasias, etc.)5 y la capacidad para depurarlo, maticen todo el espectro de manifestaciones posibles.