Las lesiones cutáneas figuradas son muy frecuentes en la práctica diaria, y en la mayoría de las ocasiones requieren una adecuada correlación clínico-patológica para llegar a un diagnóstico correcto. En algunos casos la biopsia mostrará hallazgos específicos que permitirán hacer el diagnóstico, pero en la mayor parte de ellos los datos serán inespecíficos. En un intento de aproximarnos al diagnóstico de estas dermatosis hemos clasificado las lesiones anulares según el tipo de infiltrado inflamatorio: linfocitario, neutrofílico-eosinofílico, granulomatoso y con células plasmáticas; y hemos incluido un último apartado para las lesiones anulares neoplásicas. Entre las primeras destacamos el eritema anular centrífugo (superficial y profundo) y su amplio diagnóstico diferencial. Con infiltrado neutrofílico-esinofílico incluimos: psoriasis anular, vasculitis, dermatitis IgA lineal, dermatitis eosinofílica, eritema marginado reumático y eritemas anulares de la infancia. La sarcoidosis y el granuloma anular son los prototipos de lesiones anulares con granulomas, y la sífilis secundaria con células plasmáticas. La micosis fungoide es la principal neoplasia cutánea que puede iniciarse con lesiones anulares.
Both clinical and pathologic findings must be considered when diagnosing figurate skin lesions, which are often seen in routine practice. Although a skin biopsy may sometimes be diagnostic, more often the information provided is nonspecific. In an attempt to offer an approach to diagnosing these dermatoses, we have classified annular lesions according to the presence of lymphocytic, neutrophilic-eosinophilic, or granulomatous infiltrates, and infiltrates containing plasma cells. Neoplastic annular lesions are included in a separate group. Lesions containing lymphocytic infiltrates include superficial and deep erythema annulare centrifugum and the differential diagnosis includes a large number of conditions. In the neutrophilic-eosinophilic class, we include annular psoriasis, vasculitis, linear immunoglobulin A dermatosis, eosinophilic dermatitis, erythema marginatum rheumatica, and annular erythema of infancy. Sarcoidosis and granuloma annulare are the prototypical annular lesions containing granulomas. Secondary syphilis is typical of lesions containing plasma cells. Mycosis fungoides is the principal skin tumor that may initially manifest with annular lesions.
Las lesiones “figuradas” de la piel son erupciones, fijas o migratorias, que se caracterizan clínicamente por ser anulares, circinadas, arciformes, en diana o policíclicas1. El estudio dermatopatológico de estas lesiones puede mostrar una histología con hallazgos bien definidos que permite orientar el diagnóstico de la entidad, como sucede en los casos de granuloma anular, psoriasis anular o lupus eritematoso subagudo anular2,3. Tanto en adultos como en niños la dermatofitosis es la causa más común de lesión anular, pero en la mayoría de casos no requiere una biopsia para su diagnóstico4. En otras ocasiones, los hallazgos histológicos son inespecíficos, muchas veces sutiles, haciendo dificultosa la orientación diagnóstica del estudio dermatopatológico5,6. En esta última situación incluiríamos los denominados “eritemas figurados”, en particular el eritema anular centrífugo, el eritema crónico migrans y el eritema gyratum repens.
Desde un punto de vista práctico y con el objetivo de aproximarnos al diagnóstico dermatopatológico, hemos agrupado las diferentes entidades con presentación clínica “figurada”, según el tipo predominante de infiltrado inflamatorio observado en la biopsia (tabla 1).
Lesiones figuradas. Clasificación según el tipo de infiltrado inflamatorio predominante
| Linfocitario | Neutrofílico- eosinofílico | Granulomatoso | Plasmocelular |
| EAC superficialEAC profundoErupción solar polimorfaLupus tumidusLE subagudoE. crónico migransLepra indeterminadaE. gyratum repensE. necrolíticoE. multiformeEritroqueratodermia variabilisMicosis fungoide | Psoriasis anularSíndrome de Sneddon-WilkinsonPénfigo IgADermatitis IgA linealPenfigoide ampollosoVasculitis leucocitoclásticaVasculitis eosinofílicaVasculitis urticarialDermatitis eosinofílicaE. marginado reumáticoE. anular de la infanciaE. anular eosinofílicoE. figurado neutrofílico | Granuloma anularSarcoidosisLepra borderlineLepra tuberculoide | Sífilis secundaria |
EAC: eritema anular centrífugo.
El prototipo de lesión figurada es el eritema anular centrífugo (EAC), enfermedad inflamatoria cutánea de etiología desconocida, que comienza como máculo-pápulas urticariales que crecen centrífugamente mientras se aclaran en el centro. Las lesiones tienden a confluir haciéndose arciformes o policíclicas. El término EAC es conceptualmente controvertido, ya que para muchos autores es un patrón reaccional de hipersensibilidad, en relación con múltiples etiologías (infecciones, medicamentos, neoplasias y diversas enfermedades sistémicas) y no una categoría diagnóstica7.
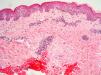
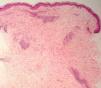
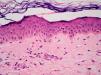
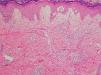
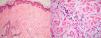
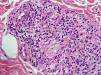
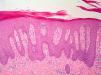
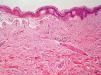
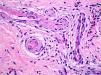
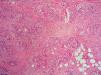
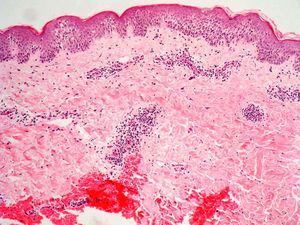
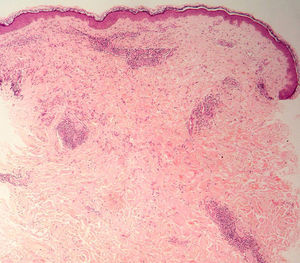
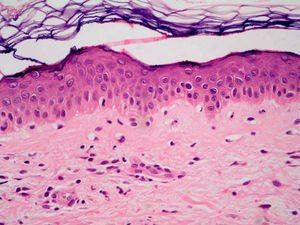
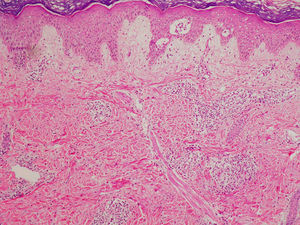
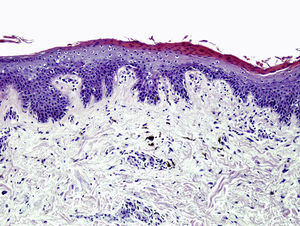
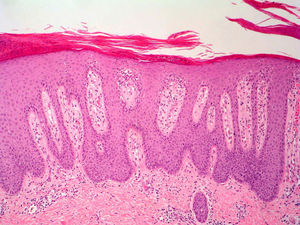
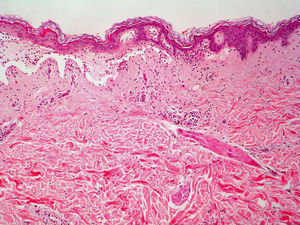
El EAC fue descrito en 1916 por Darier8 como una erupción anular autolimitada y recidivante que histológicamente mostraba una epidermis normal y un infiltrado inflamatorio linfocitario perivascular superficial y profundo. Posteriormente se describieron dos variantes clínicas: tipo profundo (la descrita por Darier) y tipo superficial6. Ackerman en 1978 enfatizó la importancia de distinguir entre ambas variantes9, y en 1997 concluyó que la forma superficial (a la que denominó EAC o eritema figurado superficial) no estaba relacionada con la profunda (a la que prefería denominar “eritema figuratum”)10. Sin embargo, en la mayoría de textos de Dermatopatología se continúa presentando a las dos variantes del EAC como subtipos del mismo proceso, y las descripciones histológicas no son superponibles. En el texto de McKee11 se describe que no existe relación entre la profundidad del infiltrado y la presencia de lesión en la epidermis, mientras que en los textos de Weedon12 y de Barnhill13 se dice que cuando el infiltrado es superficial se asocia a espongiosis y formación de costras, y cuando es profundo no. En el año 2003 Weyers et al5 publicaron la serie de EAC con un mayor número de casos (73 pacientes) concluyendo, a partir de las características clínicas e histológicas, que el EAC superficial y el profundo son entidades diferentes. Desde el punto de vista clínico la presencia de descamación es el principal dato para diferenciar la forma superficial de la profunda. Además de la diferente profundidad del infiltrado inflamatorio, el estudio histológico aporta constantes diferencias entre las dos entidades (tabla 2), sobre todo en relación con la existencia de afectación epidérmica (figs. 1–3). En ambas formas pueden encontrarse en la dermis aislados eritrocitos, eosinófilos y neutrófilos, mientras que no deben detectarse células plasmáticas.
Eritema anular centrífugo. Formas clinicopatológicas
| Dato histológico | EAC superficial | EAC profundo |
| Acantosis | ± | No |
| Espongiosis | Focal | No |
| Paraqueratosis | Sí | No |
| Disqueratosis | No | ± |
| Lesión interfase dermoepidérmica | No | Focal en < 50% casos |
| Infiltrado inflamatorio | Superficial | Superficial y profundo |
| Edema dérmico | ± | No |
EAC: eritema anular centrifugo; ±: en ocasiones.
Casi todos los casos con factor etiológico asociado, en los que el estudio histológico hace posible su clasificación en una de las dos formas, son adscritos al tipo superficial, siendo muy raros los profundos. Todo lo anterior hace que en la actualidad sea considerada la forma superficial de EAC una entidad clinicopatológica definida (con un curso biológico crónico y recidivante durante años), mientras que la forma profunda parece ser una variante anular de otras enfermedades cutáneas, en particular del lupus tumidus, aunque también deban considerarse otras posibilidades (erupción solar polimorfa, eritema crónico migrans, lepra, lupus eritematoso) (tabla 3). Si no es posible hacer el diagnóstico concreto de la entidad, se ha propuesto denominar a estos casos como “eritemas figurados profundos”.
Lesiones figuradas con infiltrado linfoide. Diagnóstico diferencial
| Entidad | Diagnóstico diferencial | Clave histológica |
| EAC superficial | Dermatitis espongióticasD. contacto alérgicaEccema numularPitiriasis rosada | Patrón de espongiosisFocal (EAC superficial)Difusa (dermatitis espongióticas) |
| EAC profundo | Erupción solar polimorfaLupus tumidusLupus eritematoso subagudoEritema crónico migransLepra indeterminada | Edema dérmicoMucinas dérmicasAtrofia epidérmicaInflamación perianexial. MucinasEosinófilos y plasmáticasInflamación perineural |
EAC: eritema anular centrífugo.
El diagnóstico diferencial del EAC superficial debe plantearse con otras dermatitis espongióticas superficiales (tabla 3): dermatitis de contacto alérgica, eccema numular y pitiriasis rosada5. La pitiriasis rosada es indistinguible al microscopio, pero el patrón clínico de esta última entidad resulta muy característico. Se postula una etiologia viral, pudiéndose demostrar con PCR la presencia de ADN de los herpes virus 6 y 7 en las lesiones cutáneas14. En la dermatitis alérgica de contacto y dermatitis numular es más característico un patrón de espongiosis difusa, frente a la espongiosis focal del EAC superficial, pero el diagnóstico histológico definitivo requiere de correlación clinicopatológica. Ambas entidades no se presentan en la clínica con lesiones figuradas, aunque casos excepcionales han sido descritos15. El diagnóstico diferencial debe también incluir el eritema multiforme por su clásica presentación clínica en diana. En el cuadro histológico, además del infiltrado inflamatorio linfocitario perivascular, en ocasiones con eosinófilos, destaca la existencia de necrosis de queratinocitos a todos los niveles de la epidermis, aislados o en grupos, y la lesión vacuolar de la interfase dermoepidérmica.
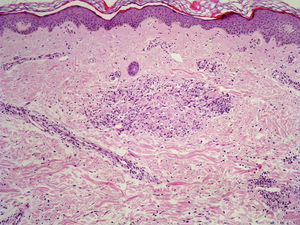
La erupción solar polimorfa es la más frecuente de las fotodermatitis, se caracteriza por la aparición de pápulas eritematosas, vesículas o placas, tras la exposición a la luz ultravioleta. Además del infiltrado perivascular mononuclear superficial y profundo, el cuadro histológico demuestra edema en la dermis papilar (dato de mayor valor diagnóstico diferencial cuando existe), acantosis, espongiosis, disqueratosis, exocitosis y en ocasiones un infiltrado perianexial, eosinófilos y neutrófilos (fig. 4).
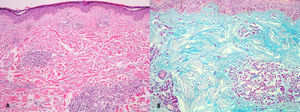
El lupus tumidus es un subtipo de lupus eritematoso (LE) cutáneo con entidad propia16, caracterizado por placas eritematosas, a veces anulares o giradas, en áreas expuestas al sol, que histológicamente se caracterizan por infiltrado inflamatorio mononuclear, en ocasiones perianexial, y abundante depósito dérmico de mucina (fig. 5). Las alteraciones epidérmicas características del LE (tapones foliculares, daño vacuolar de la interfase, engrosamiento de la membrana basal epidérmica) no son relevantes, y además la inmunofluorescencia es negativa. La histología del LE subagudo anular y del LE neonatal muestra las alteraciones histológicas habituales de las lesiones lúpicas, sin que exista ningún dato distintivo.
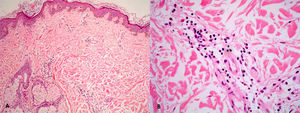
El eritema crónico migrans es el estadio I de la enfermedad de Lyme (infección generalizada por Borrelia burgdorferi). La lesión anular característica aparece entre los 3 y 30 días a partir de la pápula ocasionada por la picadura del insecto (garrapata) vector de la espiroqueta. La pápula se extiende centrífugamente pudiendo llegar a alcanzar hasta 30-50cm17. La histología inicial es la de una picadura de insectos (infiltrado polimorfo a veces con necrosis epidérmica), y la de la placa anular se caracteriza por la existencia de infiltrado inflamatorio linfocitario perivascular superficial y profundo, en el que además es frecuente observar células plasmáticas y eosinófilos (fig. 6). Las espiroquetas pueden observarse con técnicas de plata hasta en un 40% de los casos.
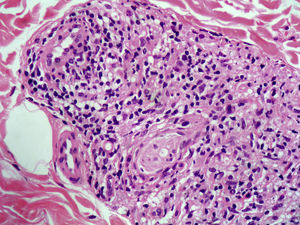
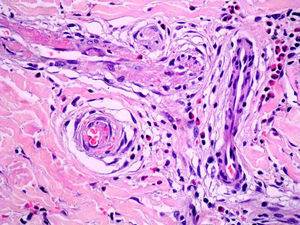
En ocasiones la lepra indeterminada puede presentarse en la clínica con lesiones anulares y una histología de EAC profundo, con infiltrado linfocitario y sin granulomas ni células espumosas. Esta histología inespecífica dificulta el diagnóstico en zonas no endémicas de la enfermedad18. La existencia en la biopsia de una infiltración inflamatoria linfocitaria perineural es el dato que debe hacer sospechar el diagnóstico (fig. 7). Es aconsejable realizar inmunotinción con S100 para identificar los pequeños nervios con mayor facilidad.
El eritema gyratum repens es una lesión figurada en forma de “bandas eritematosas concéntricas”. Esta presentación clínica tan peculiar permite realizar el diagnóstico en la mayoría de las ocasiones, teniendo en cuenta que existen casos de lupus eritematoso19 y de vasculitis urticarial20 con esta morfología. Se asocia, aunque no siempre, a carcinomas de diferentes localizaciones (pulmón, esófago, estómago, riñón, mama, útero). El estudio histológico suele presentar hiperqueratosis, paraqueratosis, acantosis, espongiosis e infiltrado linfocitario perivascular superficial.
El eritema necrolítico migratorio forma parte del denominado “síndrome del glucagonoma”, junto a glositis, estomatitis, intolerancia a la glucosa y anemia21,22. El síndrome se ha descrito en relación con glucagonomas del páncreas, pero también con adenocarcinomas de yeyuno, insulinomas, cirrosis avanzada y en pacientes con hiperglucagonemia sin neoplasia. Las lesiones cutáneas en el tronco, las axilas, el periné, los muslos, las nalgas etc., son similares al eritema anular o a la necrólisis epidérmica tóxica. La patogénesis de estas lesiones es desconocida, aunque se piensa que, debido a la similitud histológica con enfermedades carenciales (pelagra, acrodermatitis enteropática) y a su desaparición con la administración intravenosa de aminoácidos, esté en relación con los efectos catabólicos del exceso de glucagón. La histología depende del estadio evolutivo de las lesiones, pero en todos los casos suele existir un infiltrado linfocitario en la dermis papilar, y a veces polimorfonucleares neutrófilos. Lo más característico es la presencia de queratinocitos pálidos, vacuolados, en las zonas más superiores de la epidermis, que pueden llegar a necrosarse (“necrolisis”), apareciendo hendiduras subcórneas o intraepidérmicas, en ocasiones con contenido inflamatorio (pústulas con neutrófilos) (fig. 8).
Por último, existen otras entidades que pueden presentarse en la clínica con lesiones figuradas y en las biopsias sólo muestran escaso infiltrado linfocitario perivascular, como la eritroqueratodermia variabilis (desorden de la queratinización, de herencia autosómica dominante, en el que se observa, además del infiltrado inflamatorio, hiperortoqueratosis, acantosis con granulosa prominente y papilomatosis).
Lesiones figuradas con neutrófilos-eosinófilosEn este grupo de entidades incluiríamos: la psoriasis, determinadas dermatitis ampollosas, vasculitis, la dermatitis eosinofílica y el eritema marginado de la fiebre reumática.
La psoriasis anular puede ser una forma de psoriasis pustulosa, sobre todo en la infancia2,23,24. La histología de estos casos es similar a la convencional (fig. 9). Casi siempre existen microabscesos córneos, en muchas ocasiones pústulas espongiformes, y no se suele ver exocitosis de neutrófilos y la acantosis psoriasiforme no suele ser muy evidente. Se aconseja realizar una tinción con PAS para descartar la presencia de estructuras micóticas. En el síndrome de Snnedon-Wilkinson (dermatosis pustular subcórnea) se observan pústulas subcórneas, neutrófilos en la epidermis y un infiltrado linfocitario perivascular superficial y profundo. En estos casos debe descartarse mediante inmunofluorescencia un pénfigo IgA.
La dermatitis IgA lineal ha sido descrita, en raras ocasiones, con lesiones clínicas similares al “eritema anular centrífugo”25. El infiltrado inflamatorio contiene neutrófilos, ocasionalmente formando microabscesos papilares, y también pueden observarse eosinófilos (fig. 10). Hay que tener en cuenta que también se han descrito casos inusuales de penfigoide ampolloso de presentación como eritemas figurados26,27, así como de pénfigo vulgar28.
La vasculitis leucocitoclástica anular es una rara variante de vasculitis de la que se han comunicado sólo 17 casos. Se ha descrito asociada a enfermedades sistémicas (sarcoidosis, colitis ulcerosa, crioglobulinemia en hepatitis B, síndrome de Sjögren, neoplasias…), en el embarazo y con el uso de algunos fármacos tales como sorafenib (inhibidor tirosinquinasa utilizado en el tratamiento del carcinoma de células renales)29 o amlodipino (bloqueante de los canales de calcio)30. El cuadro histológico es el de una vasculitis leucocitoclástica de pequeños vasos, con infiltrado inflamatorio mixto de neutrófilos y eosinófilos. La denominada vasculitis eosinofílica cutánea recidivante, descrita por Chen et al31, también puede manifestarse con lesiones clínicas anulares32. La histología demuestra una vasculitis necrotizante de pequeños vasos dérmicos con infiltrado casi exclusivamente eosinofílico y sin leucocitoclasia (fig. 11).
En la infancia existe una entidad conocida como urticaria anular aguda (multiforme) que representa una reacción de hipersensibilidad mediada por histamina tras infecciones víricas, bacterianas o tras el consumo de fármacos33,34. Aunque el diagnóstico es esencialmente clínico, el cuadro histológico es superponible a las urticarias de presentación habitual: edema intersticial y perivascular con dilatación vascular y escaso infiltrado inflamatorio mixto.
La dermatitis eosinofílica es una forma infrecuente de síndrome hipereosinófilico. Se caracteriza por lesiones cutáneas (pápulas, nódulos y/o máculas eritematosas) y eosinofilia periférica superior al 20%, sin evidencia de afectación sistémica. Mijlkovic et al35 publicaron el caso de un paciente con historia de leucemia linfoide crónica en remisión y dermatitis eosinofílica con lesiones clínicas de eritema anular centrífugo. El cuadro histológico demostró numerosos eosinófilos intersticiales y alrededor de los plexos vasculares superficial y profundo.
El eritema marginatum reumático es una erupción, anular o policíclica, que forma parte del cortejo clínico de la fiebre reumática en el 1 al 18% de pacientes. Suele afectar al tronco y a la región proximal de las extremidades. El cuadro histológico muestra infiltrado neutrofílico perivascular con leucocitoclasia, sin imágenes de vasculitis con necrosis fibrinoide36.
En la infancia, además de la urticaria anular ya comentada, existen varios eritemas anulares, generalmente autolimitados, que cursan histológicamente con infiltrado eosinofílico o neutrofílico. El eritema anular de la infancia es una entidad poco frecuente que cursa con lesiones eritematosas anulares o circinadas en niños menores de 1 año34. La histología demuestra la existencia de infiltrado inflamatorio linfocitario con eosinófilos37. Una variante del anterior, denominada eritema anular eosinofílico, se caracteriza por la abundancia de este tipo celular entremezclado de modo difuso en la dermis con linfocitos. En algunos casos se ha demostrado depósito dérmico de mucinas y lesión vacuolar de la interfase, lo que junto a la ausencia de figuras “en llama” y de degranulación de los eosinófilos permite realizar el diagnóstico diferencial con el síndrome de Wells38. Por último, el eritema figurado neutrofílico de la infancia, también considerado una variante del eritema anular39, se caracteriza histológicamente por infiltrado inflamatorio dérmico con neutrófilos y leucocitoclasia, sin vasculitis.
Lesiones figuradas con granulomasDos entidades pueden presentarse clínicamente con lesiones figuradas (anulares) y mostrar histología granulomatosa: el granuloma anular y la sarcoidosis. En ocasiones, también la lepra borderline y la tuberculoide pueden tener esta presentación clínica.
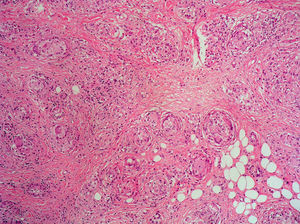
El granuloma anular es una dermatosis autolimitada de etiología desconocida, posiblemente una reacción inespecífica que puede ser consecuencia de diversos agentes40,41. Se distinguen tres variedades histológicas: la forma granulomatosa “en empalizada”, la intersticial (o incompleta) y la profunda (o nodular). La forma superficial sólo difiere de la profunda en la localización de los granulomas. Éstos se caracterizan por presentar una empalizada de histiocitos alrededor de una zona de colágeno degenerado (fig. 12), donde es posible demostrar con tinciones especiales (azul alcián o hierro coloidal) la existencia de mucinas. Puede observarse un infiltrado inflamatorio linfocitario y eosinofílico. A diferencia de la necrobiosis lipoidea, no es habitual encontrar células plasmáticas. En la variante intersticial los macrófagos se disponen entre las bandas de colágeno, sin formar granulomas con empalizada. La forma profunda se caracteriza por granulomas subcutáneos con necrobiosis, pero en la clínica la presentación no es con lesiones anulares, sino nodulares42.
La presentación clínica de la sarcoidosis cutánea es muy variable, pero puede manifestarse por placas coalescentes dando la apariencia de lesiones anulares o serpiginosas43. La histología es la característica de esta enfermedad, independientemente del tejido afectado: granulomas epitelioides no necrotizantes, sin relación con nervios, vasos ni estructuras epiteliales anexiales (fig. 13). Suele existir muy escaso infiltrado inflamatorio linfocitario acompañante (granulomas “desnudos”). Aunque no son hallazgos específicos, ayuda al diagnóstico encontrar “cuerpos asteroides”, “cuerpos de Schaumann” y cristales birrefrigentes de oxalato o carbonato cálcico. El diagnóstico diferencial clínico e histopatológico de la sarcoidosis cutánea es muy amplio44.
El cuadro histológico de la lepra borderline y la tuberculoide se caracteriza por la presencia de granulomas epitelioides de morfología lineal (siguiendo los tractos nerviosos) que suelen acompañarse de infiltrado inflamatorio linfocitario (con predominio de linfocitos T CD4 +).
Lesiones figuradas con células plasmáticasLa sífilis secundaria es bien conocida por la gran variabilidad en su expresión clínica, imitando a otras muchas enfermedades cutáneas. Aunque las lesiones papuloescamosas son las más frecuentemente observadas, en ocasiones puede presentarse con placas de morfología anular simulando un eritema anular centrífugo45. El estudio histológico demuestra infiltrado inflamatorio dérmico con linfocitos y células plasmáticas, y lesión liquenoide de la interfase dermoepidérmica. En estos casos no existe la llamativa hiperplasia epidérmica con formación de pústulas de las lesiones papulosas. Con tinción de plata o con inmunohistoquímica puede demostrarse la presencia de espiroquetas.
Lesiones figuradas neoplásicasLa micosis fungoide, linfoma primario cutáneo de células T más frecuente, tiene una variable presentación clínica, siendo junto a la sífilis la “gran simuladora”. Hasta la fecha se han descrito 10 casos de presentación clínica con lesiones anulares46–48. El cuadro histológico de estas lesiones no presenta ningún rasgo distintivo con respecto a otras variantes clínicas de la enfermedad.
Por último, añadir que diferentes neoplasias viscerales (carcinomas)49 y hematológicas (linfomas y leucemias)5,6,50,51 pueden asociarse a lesiones cutáneas figuradas simulando el “eritema anular centrífugo”. Señalar que el denominado carcinoma inflamatorio de la mama (invasión de linfáticos dérmicos superficiales de la piel de la glándula) puede presentarse como una placa anular52.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.