Las verrugas víricas son una de las infecciones cutáneas más frecuentes en los niños. Aunque existen múltiples opciones de tratamiento, no hay ningún tratamiento que garantice una total eficacia con una única sesión terapéutica. En la edad pediátrica el tratamiento es particularmente complicado, no solo porque algunos métodos son mal tolerados, sino también porque a menudo las expectativas de los padres respecto a la eficacia del tratamiento son poco realistas. Este artículo proporciona una actualización sobre las diferentes terapias antiverrugas, particularmente enfocado a los pacientes pediátricos, excluyendo el tratamiento de las verrugas de la mucosa oral y anogenital.
Warts are among the most common skin infections in children. Although numerous treatment options are available, none are completely effective in a single session. Treatment is particularly complicated in children, not only because certain treatments are poorly tolerated, but also because parents frequently have unrealistic expectations. In this article, we offer an update on the treatments available for warts, focusing specifically on pediatric patients. We do not discuss treatments for oral and anogenital warts.
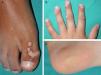
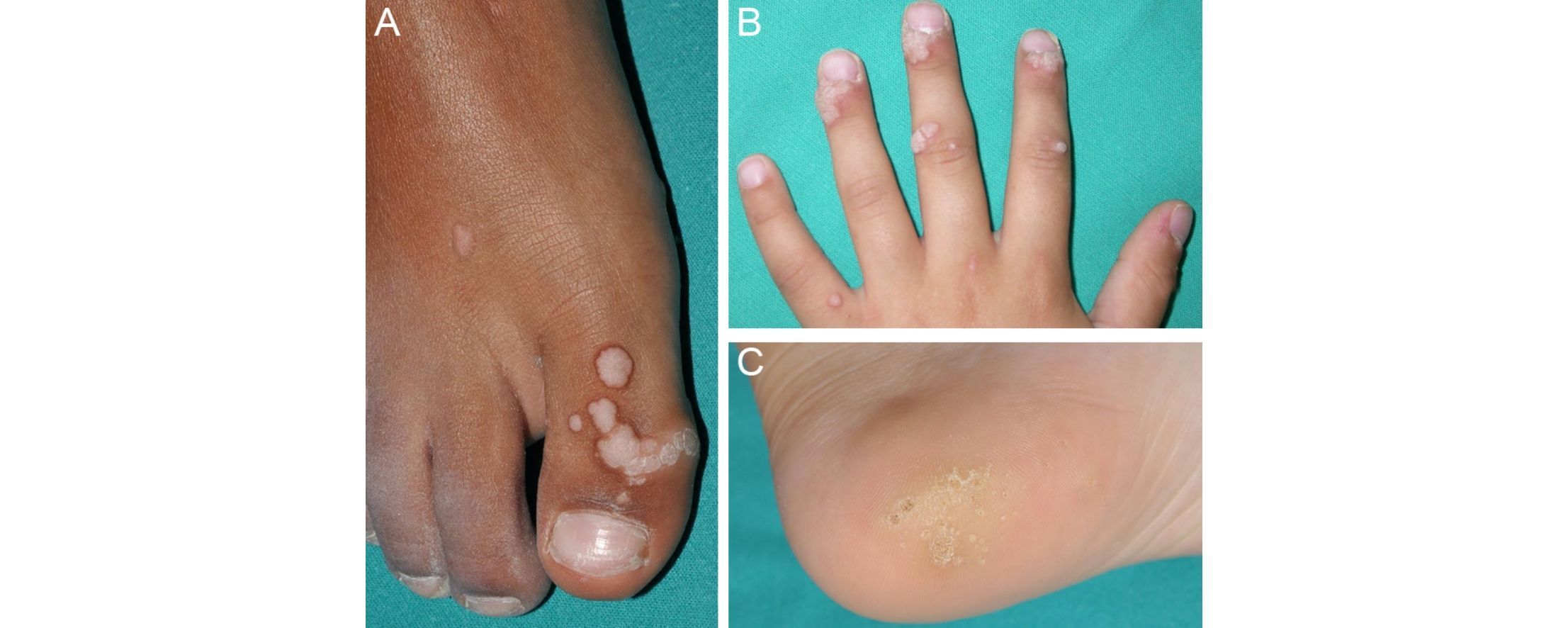
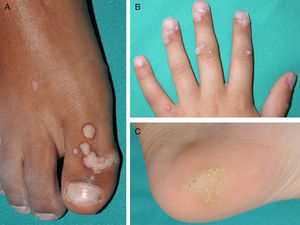
El virus del papiloma humano (VPH) es un virus ADN que pertenece a la familia de los Papovaviridae, que a su vez se integra en el género papilomavirus (PV). Existen al menos 189 cepas diferentes de PV, de las cuales 151 han sido detectadas en el ADN humano (tabla 1)1. Los VPH infectan la piel y las mucosas de seres humanos, donde producen proliferaciones benignas denominadas verrugas (fig. 1). Algunos tipos de VPH se han asociado con el desarrollo de procesos epiteliales malignos en pacientes inmunocomprometidos o con verrugas anogenitales, pero esta posibilidad es muy infrecuente durante la infancia.
Correlación entre las manifestaciones clínicas de las verrugas y el tipo de VPH que las produce
| Lesiones cutáneas no genitales | Tipo de VPH |
|---|---|
| Verruga vulgar (verrucae vulgaris) | 1, 2, 4, 26, 27, 29, 41, 57, 60, 63, 65 |
| Verruga plantar | 1, 2, 4, 63 |
| Verruga plana (verrucae plana) | 3, 10, 27, 28, 29, 38, 41, 49 |
| Verruga del carnicero | 1, 2, 3, 4, 7, 10, 28 |
| Verruga en mosaico | 2, 27, 57 |
| Epidermodisplasia verruciforme | 3, 4, 5a, 5b, 8, 9, 12, 14, 15, 17, 19-25, 36-38, 47, 49, 50 |
Según los registros de medicina general Reino Unido y Holanda, la incidencia anual de verrugas cutáneas es de 3 a 5 por cada 100 niños de entre 5 y 14 años. Se estima una prevalencia en niños en la escuela primaria de un 4% a 33%, y que un 9,1% a 21,7% de las consultas dermatológicas se dedican al tratamiento de verrugas2. La transmisión de las verrugas se produce por contacto directo desde la piel infectada, o de modo indirecto a través de superficies contaminadas. Según algunos estudios la presencia de un miembro de la familia o compañero de escuela con verrugas constituye un factor de riesgo de padecer esta enfermedad, más importante que el uso de piscinas o baños compartidos3. Sin embargo, no se ha demostrado efectivo el uso de calcetines o vestimentas para prevenir el contagio de verrugas dentro de las piscinas, e incluso algunos autores creen que su empleo puede estigmatizar al niño y provocar que no concurra más a natación4.
El principal objetivo del tratamiento de las verrugas en los niños es eliminar las lesiones, tratando de minimizar el dolor, evitar la secuela cicatricial e impedir su recurrencia. La elección del tratamiento depende de la localización, el tamaño, la cantidad y el tipo de verrugas, así como de la edad y del grado de cooperación del paciente. Además, la experiencia del médico es determinante a la hora de elegir un método u otro5.
Este artículo proporciona una actualización sobre las diferentes terapias antiverrugas particularmente enfocado a los pacientes pediátricos, excluyendo el de las verrugas de localización de mucosa oral y anogenital.
Tipos de tratamiento de las verrugas vulgaresExiste una amplia variedad de alternativas terapéuticas para eliminar las verrugas (tabla 2). El mero hecho de contar con opciones tan numerosas pone de manifiesto la variable eficacia de cualquiera de las modalidades elegidas, que oscila entre el 32% y el 93%6,7.
Alternativas terapéuticas en el tratamiento de las verrugas vulgares con sus respectivos niveles de evidencia23
| Métodos destructivos | NE | Inmunoterapia | NE | Terapias antimitóticas | NE | Otros tratamientos | NE |
|---|---|---|---|---|---|---|---|
| Ácido salicílico | 1+ | Cimetidina | 1- | 5-FU | 2+ | Hipertermia local | 2+ |
| Crioterapia | 1+ | Candidina | 1- | Bleomicina | 2+ | Cinta adhesiva | 2– |
| Cantaridina | 3 | Imiquimod | 3 | Cidofovir | 3 | Extracto de ajo | 2– |
| Cirugía | 3 | Interferón | 3 | Podofilina | 3 | Hipnosis | 2– |
| Fototerapia | 2+ | Sulfato de cinc | 1- | Sinecatequinas | 2– | ||
| Láser | 2+ | Difenciprona | 2+ | «Esperar y ver» | |||
| Retinoides Tópicos Sistémicos | 2+ 3 | Glutaraldehído | 3 | ||||
| Formaldehído | 3 |
NE: niveles de evidencia.
1++: metaanálisis de alta calidad, revisiones sistemáticas de ensayos controlados aleatorizados o ensayos controlados aleatorizados con un riesgo muy bajo de sesgo; 1+: metaanálisis bien realizados, revisiones sistemáticas de ensayos controlados aleatorizados, o ensayos controlados aleatorizados con un riesgo bajo de sesgo; 1–: metaanálisis, revisiones sistemáticas de ensayos controlados aleatorizados, o ensayos controlados aleatorizados con un alto riesgo de sesgo; 2++: revisiones sistemáticas de estudios caso-control de alta calidad, o estudios de caso-control o de cohorte de alta calidad con un riesgo muy bajo de confusión, sesgo o azar y una alta probabilidad de que la relación sea causal; 2+: estudios de caso-control o de cohortes bien llevado a cabo, con un riesgo bajo de confusión, sesgo o azar y una probabilidad moderada de que la relación sea causal; 2–: estudios de caso-control o de cohortes con un alto riesgo de confusión, sesgo o azar y un riesgo significativo de que la relación no sea causal; 3: estudios no analíticos (informes de casos, series de casos); 4: opinión de expertos, consensos.
Son métodos que provocan un daño no selectivo en los queratinocitos infectados y la piel circundante. Son sencillos de aplicar y relativamente baratos por lo que, a pesar de sus altas tasas de recurrencia, son los métodos más utilizados en la práctica diaria.
Ácido salicílicoEs un queratolítico que actúa destruyendo la epidermis infectada por el virus y que está comercializado en concentraciones entre el 10-30% y en diferentes vehículos. El uso tópico de este medicamento sigue siendo la terapia antiverrugas mejor probada y la única aprobada por la FDA para el tratamiento de las verrugas8, por lo que se considera la alternativa terapéutica de elección. Aproximadamente 2/3 de las verrugas se resolverán en 3 a 6 meses con dicho tratamiento8. Una revisión sistemática de 6 ensayos clínicos controlados comparando este método con placebo para verrugas en adultos y niños mostraron una tasa de curación del 75% en comparación con el 48% en los controles9. También una revisión de Cochrane de un metaanálisis de 6 estudios con 486 participantes mostró resultados estadísticamente significativos que favorecían la aplicación tópica del ácido salicílico en verrugas en cualquier localización10. Aunque no se han documentado reacciones adversas, salvo la irritación local, existe un estudio donde comparan el uso de una mezcla de ácido salicílico al 60% con ácido monocloroacético vs placebo en el que uno de los pacientes desarrolló celulitis en la zona tratada11.
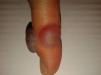
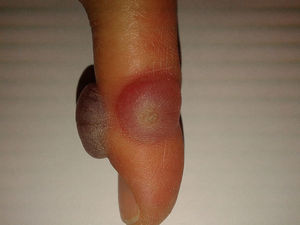
CrioterapiaConsiste en la congelación de la verruga con nitrógeno líquido durante 10 a 20seg cada 2 a 3 semanas. Si bien no se conoce con exactitud el mecanismo de acción, se cree que el congelamiento produce irritación local permitiendo al huésped una reacción inmunitaria en contra del virus. En un ensayo clínico multicéntrico se comparó la eficacia clínica de la crioterapia con nitrógeno líquido vs el tratamiento con ácido salicílico al 50% para el tratamiento de las verrugas plantares, sin encontrarse evidencia de diferencia significativa en la eficacia. Sin embargo, la crioterapia se asocia con costes más elevados, lo que favorecería el tratamiento con ácido salicílico12. Otro ensayo clínico controlado aleatorizado comparó la eficacia entre el tratamiento con crioterapia, ácido salicílico y la conducta de «esperar y ver» en verrugas vulgares y plantares. Los autores observaron que la crioterapia fue más efectiva en las verrugas no plantares, pero no encontraron diferencias clínicamente significativas en estas últimas tras 13 semanas de tratamiento13. A su vez, estos mismos autores observaron que los pacientes tratados con crioterapia padecían mayores efectos adversos que los pacientes tratados con ácido salicílico13. Por otro lado, para algunos autores la crioterapia no debería realizarse durante más de 3 meses o tras un total de 4 procedimientos, ya que no hay documentado ningún beneficio de continuar haciéndolo, especialmente en verrugas en las manos y los pies14. Su mayor inconveniente es el dolor que produce durante la aplicación y la posterior formación de ampollas, así como la posibilidad de dejar cicatriz e hiper o hipopigmentación residuales (fig. 2).
CantaridinaLa cantaridina es un agente vesicante producido por los escarabajos de la orden Meloidae coleoptera. La cantaridina se usa a concentraciones del 0,7% o el 1%, y tras aplicarla debe permanecer ocluida por 24h. Algunos estudios demuestran tasas de curación por encima del 80% para verrugas vulgares, plantares y periungulares15. A pesar de que la aplicación de la cantaridina no es dolorosa, la posterior vesiculación que aparece puede acompañarse de eritema, dolor, prurito e hiperpigmentación postinflamatoria. Otras reacciones adversas más severas pero menos frecuentes descritas incluyen linfangitis, celulitis bacteriana y formación de cicatrices16.
CirugíaLa escisión quirúrgica consiste en la eliminación de la lesión de forma radical, ya sea mediante cirugía convencional, electrocirugía o curetaje. Dichas técnicas ofrecen como ventaja la eliminación rápida de la verruga, lo cual puede ser beneficioso en casos refractarios o en verrugas aisladas. Sin embargo, estos procedimientos están asociados con elevadas tasas de sangrado, cicatrices e infecciones bacterianas, y se estima una tasa de recurrencia de un 20% aproximadamente17. En un estudio el curetaje seguido de electrodesecación demostró tener una tasa de eliminación total de la verruga mayor que la conseguida por la podofilina y la crioterapia (94% contra 41% y 79%, respectivamente). Sin embargo, las tasas de recurrencia después de estos tratamientos han sido similares17.
ElectrocoagulaciónLa electrocoagulación produce destrucción térmica de las verrugas por calor. Aunque es muy útil en el tratamiento de verrugas filiformes o lesiones individuales pequeñas, no constituye uno de los pilares de la terapia en los niños18, ya que requiere anestesia local y puede dejar una cicatriz.
FototerapiaLa fototerapia utiliza distintas fuentes de luz para la destrucción tisular directa. Son procedimientos dolorosos que no están disponibles en todos los centros, por lo que no son de primera elección en la edad pediátrica.
Terapia fotodinámicaEl mecanismo de acción de la terapia fotodinámica se basa en la destrucción tisular secundaria a la respuesta inflamatoria inducida por una reacción fototóxica. Se recomienda utilizar el ácido 5-aminolevulínico en crema al 20% sobre la verruga y luego colocar un apósito oclusivo de poliuretano durante 4h. Posteriormente se irradia con una fuente de luz a una longitud de onda de 590 a 700nm, con una irradiancia de 50mW/cm2 durante 20min19. Se ha probado la terapia fotodinámica con luz blanca y ácido 5-aminolevulínico combinada con queratolíticos en pacientes con verrugas palmo-plantares resistentes a otros tratamientos, observándose una tasa de respuesta del 56% de las verrugas tras 18 semanas de tratamiento20. Las reacciones adversas más comunes son locales e incluyen eritema, sensación urente y dolor. El procedimiento es doloroso y no está aprobado para el tratamiento de verrugas, por lo que no es recomendable emplearla en niños.
LaserterapiaLa destrucción tisular de las verrugas provocada por el láser de CO2ha sido utilizada desde hace tiempo para el tratamiento de verrugas virales21. Se trata de una técnica dolorosa y que puede dejar cicatriz, por lo que su uso no se justifica en pacientes pediátricos22. El láser de luz pulsada produce daño directamente sobre la microvasculatura de la verruga. Su mecanismo de acción depende de la absorción de energía dentro de los capilares de la verruga, y por lo tanto de la necrosis tisular localizada. Es un procedimiento bien tolerado por los niños. Existen 2 grandes estudios de cohorte que informan de resolución completa en el 48% de las verrugas tratadas y en el 75% de los niños con verrugas palmo-plantares23. El dolor y la cicatrización es menor que con el láser de CO2, aunque también están descritos. Reacciones adversas tales como formación de costras, petequias y púrpuras han sido reportadas con este tipo de tratamiento24.
GlutaraldehídoEs un agente antiviral que se utiliza en solución del 10-20% con aplicaciones diarias sobre las verrugas, durante 3 meses23. Una serie de 25 pacientes con verrugas resistentes mostró una tasa de curación del 72%23. Se han descrito casos de necrosis profunda tras aplicaciones reiteradas23 y dermatitis de contacto25.
FormaldehídoEs un agente antiviral que se usa en gel al 0,7% con una aplicación diaria o en solución al 3-10%. En un estudio abierto de 646 niños tratados con formaldehído se informó de una tasa de curación del 80%23. Es alergénico y puede producir sensibilización de contacto.
RetinoidesLos retinoides son sustancias derivadas de la vitamina A (retinol) que ejercen acciones biológicas celulares, entre ellas inducen la proliferación y diferenciación epidérmica. Se utilizan de forma sistémica y tópica: acitretína en dosis de 0,5-1mg/kg/día durante un máximo de 3 meses mientras que la tretinoína tópica al 0,05% se emplea una vez al día23. En un estudio observacional de niños tratados con etretinato oral durante 3 meses, el 80% (16/20) tuvo aclaramiento total de las verrugas18. Por su parte, en un ensayo caso-control realizado en 50 pacientes pediátricos, los tratados con tretinoína al 0,05% mostraron una tasa de aclaramiento del 85% en comparación con un 32% en los controles26. Esta última modalidad resulta una buena opción para el tratamiento de verrugas planas faciales18. Sin embargo, debido a las estrictas medidas de precaución que se deben tener al utilizar retinoides orales, especialmente en niñas adolescentes, y con mínimos datos que apoyen su eficacia, no se recomienda el uso de etretinato para el tratamiento de verrugas18.
InmunoterapiaEstos métodos se fundamentan en la estimulación de una respuesta inmunológica humoral y/o celular capaz de eliminar la infección viral.
CimetidinaLa cimetidina oral es un antagonista de los receptores H2 que actúa como inmunomodulador de los linfocitos T. La cimetidina parece inhibir la función de los linfocitos supresores, aumentando la inmunidad de células T27. Se utilizan dosis diarias de 20 a 40mg/día vía oral, con dosis máxima diaria de 600mg. Un estudio doble ciego comparó el tratamiento con 400mg de cimetidina vía oral 3 veces al día durante 12 semanas vs placebo en pacientes de más de 12 años de edad, y no observó diferencias estadísticamente significativas, como tampoco lo hizo otro estudio aleatorizado que comparaba 25 a 40mg/kg/día de cimetidina vs placebo en mujeres y niños entre los 4 y los 39 años de edad8. Las reacciones adversas más frecuentes documentadas fueron molestias gastrointestinales tales como náuseas y epigastralgia28.
CandidinaLa candidina es una sustancia derivada del extracto purificado de la Candida albicans. Habitualmente se utiliza pura o diluida al 50% con lidocaína, de forma intralesional. La dosis utilizada es de 0,2-0,3ml de antígeno de Candida, requiriendo por lo menos 3 aplicaciones a intervalos de 3 semanas29,30. La inyección intralesional de dicha sustancia induce una respuesta localizada mediada por células y VPH específica que apunta a la verruga tratada, así como a verrugas localizadas a distancia. En un reciente estudio español realizado en 220 niños se observó resolución completa de las lesiones en el 70,9% de los casos, resolución parcial en el 16,8% y ausencia de respuesta en el 12,2% tras una media de 2,73 tratamientos. Es particularmente interesante el dato de que más de la mitad de los pacientes que tenían lesiones múltiples experimentaron resolución completa de las mismas «a distancia», es decir, secundariamente a la aplicación del tratamiento en otra lesión29. En un estudio de la Clínica Mayo realizado en 100 pacientes de todas las edades se observó que el 80% de los pacientes respondieron a la terapia, el 39% tuvieron respuesta de manera completa y el 41% de manera parcial30.
Normalmente es un tratamiento bien tolerado y no deja secuelas29,30, aunque se han comunicado casos de dolor, edema y coloración violácea de la región distal de los dedos con verrugas subungulares a las 24h de la inyección intralesional de candidina que se resolvieron sin secuelas31. También se ha comunicado un caso de una niña de 8 años que desarrollo vitíligo en el sitio de inyección de la candidina32.
ImiquimodNo se conoce exactamente el mecanismo de acción del imiquimod, pero se presume que es a través de la activación tanto de la respuesta inmune innata como de la mediada por células33. En un estudio en verrugas recalcitrantes sub y periungulares se utilizó una preparación de ácido salicílico seguida de imiquimod crema al 5% oclusiva, 5 veces a la semana por un total de 16 semanas. El 80% de los pacientes tuvo resolución completa de las lesiones. Las reacciones adversas más evidentes fueron eritema local, prurito y escozor34.
InterferónEl interferón intralesional está aprobado para verrugas anogenitales por VPH en adultos, pero no se recomienda su uso en pacientes pediátricos debido a su alta toxicidad y a la limitada experiencia en el uso del mismo22.
Sulfato de cincEl sulfato de cinc parece actuar como inmunomodulador mediante la activación policlonal de linfocitos. La dosis de sulfato de cinc que se utiliza para el tratamiento de las verrugas es de 10mg/kg/día. Un estudio comparativo doble ciego determinó que 10mg/kg/día de sulfato de cinc parece ser más eficaz que la cimetidina para el tratamiento de niños y adultos con verrugas múltiples y recalcitrantes. Debido que el estudio posee un número pequeño de pacientes no se puede sacar una conclusión definitiva acerca de la eficacia de esta sustancia28.
DifencipronaLa difenciprona es un sensibilizador alérgico de contacto que se utiliza para el tratamiento de verrugas recalcitrantes. Previo al tratamiento se realiza la sensibilización con difenciprona al 2% en un área de 1cm2 en la parte superior del brazo, se cubre y se lee a las 48h. Luego se coloca sobre la verruga a una concentración inicial del 1% (2% en las plantas), se cubre durante 8h y se repite el ciclo a intervalos de 1-4 semanas35. En un estudio retrospectivo de 25 pacientes con verrugas recalcitrantes, incluidos adolescentes, se utilizó la difenciprona a concentraciones de 0,5-5%, a intervalos de 3 semanas. Catorce pacientes (56%) tuvieron resolución completa con una media de 4 tratamientos, mientras que el resto de los pacientes (44%) no tuvieron respuesta36. Las reacciones adversas son infrecuentes, se reportaron casos de formación de ampollas, urticaria y exacerbación de dermatitis atópica35,36.
Terapias antimitóticas5 fluoruraciloEl 5 fluoruracilo es una pirimidina fluorada, eficaz para verrugas virales porque interfiere tanto la síntesis de ADN y ARN de las partículas virales como la proliferación de células epidérmicas37. Se puede utilizar de forma tópica con aplicaciones diarias, o de manera intralesional combinada con anestésicos locales. Aunque existen varios estudios que avalan su eficacia37 no ha sido probado en niños18. Las reacciones adversas más frecuentes observadas en ambas formas de administración fueron irritación local, dolor moderado a severo durante la aplicación, formación de ampollas y onicólisis en lesiones periungulares10.
BleomicinaLa bleomicina tiene actividad antibacteriana, antiviral y citotóxica, inhibiendo la síntesis de ADN celular y viral y produciendo una necrosis tisular aguda que estimula la respuesta inmunitaria8. Se usa de manera intralesional a concentraciones de entre 0,25% y 1%. Produce dolor, eritema e inflamación durante el procedimiento y hasta una semana después. Existen diversos estudios que varían ampliamente en sus resultados, con rangos de curación que van desde el 16% al 94%, por lo que deben ser interpretados con mucha precaución38. Dos estudios realizados donde comparaban el tratamiento con bleomicina intralesional vs placebo demostraron que el tratamiento con bleomicina no fue efectivo10. La necrosis provoca formación de escaras, cicatrices, hiperpigmentación residual y alteraciones ungueales39. Hay descrito un caso de hiperpigmentación flagelada en una paciente de 31 años tras el tratamiento con bleomicina intralesional por una verruga plantar recalcitrante40. La bleomicina intralesional no ha sido estudiada exhaustivamente en la población pediátrica, por lo que no se recomienda usarla en niños pequeños18.
CidofovirEl cidofovir es un agente antiviral que actúa inhibiendo competitivamente al ADN polimerasa viral. Se utiliza de forma tópica, en crema al 1% o 3%. Algunos estudios han demostrado la utilidad de este tratamiento en verrugas recalcitrantes resistentes a las terapias habituales41. En una serie de 7 pacientes pediátricos con verrugas en las manos y en los pies, tratados con cidofovir tópico al 1% una vez al día durante 12 semanas, se observó resolución completa de las lesiones en 4 de ellos. No obstante, hacen falta estudios con mayor número de pacientes para demostrar la eficacia y la seguridad de dicho tratamiento en niños18.
PodofilinaLa resina de podofilina es un agente antimitótico derivado de la planta Podophyllum peltatum. Se emplea a una concentración entre 10% y 25% en alcohol o benzoína produciendo necrosis del tejido. La podofilina debe permanecer en el área infectada de 1 a 4h, y después de este tiempo debe ser eliminada y reaplicada semanalmente por un período de hasta 6 semanas17. Esta sustancia ha sido utilizada con éxito en verrugas anogenitales, pero demostró una eficacia equivalente al ácido salicílico en verrugas plantares de 382 adultos y niños42. No obstante, la podofilina ha sido asociada con neurotoxicidad y mielotoxicidad, por lo que se desaconseja su uso en pacientes pediátricos18.
Otros tratamientosHay una variedad de tratamientos que han demostrado eficacia en estudios con poco poder estadístico, y que se usan en determinados pacientes con lesiones muy numerosas y/o resistentes a tratamientos convencionales. Además, y a pesar de que existe una pobre evidencia científica sobre su eficacia, suelen ser bien aceptados por los padres, cuidadores y pacientes porque son considerados «de origen natural», carecen de efectos secundarios y no son dolorosos.
Hipertermia localEs un tratamiento sencillo particularmente cuando existen múltiples lesiones. Consiste en la inmersión de la zona afectada en agua a 44-47° C de temperatura, durante 30min, una vez al día, durante 3 días consecutivos. Al cabo de 15 días se repite el ciclo. Si bien no se conoce con exactitud el mecanismo de acción, algunos autores sugieren que el calor local provocaría la muerte de los queratinocitos infectados por el VPH43. Los mismos observaron que este método provocaba la migración de células de Langherans maduras promoviendo una respuesta específica del sistema inmune en contra de los queratinocitos infectados por el VPH. No se han reportado importantes reacciones adversas con este método, salvo sensación urente y eritema local.
Cinta adhesivaEl mecanismo de acción no se conoce exactamente pero, al igual que en otros tratamientos, estaría involucrada la estimulación del sistema inmunitario como respuesta a la irritación local. El método consiste en la aplicación de cinta adhesiva (o esparadrapo) sobre la lesión durante 6 días, que luego se sumerge en agua, se lima y se deja descubierta durante 12h, repitiéndose el ciclo hasta que la verruga desaparece. Un estudio prospectivo comparó la eficacia del tratamiento de verrugas en pacientes pediátricos con cinta adhesiva vs crioterapia local estándar, observándose que la terapia oclusiva con cinta adhesiva era significativamente más efectiva que la crioterapia; 22/26 (85%) de los pacientes en el grupo de la cinta adhesiva tuvieron resolución completa de sus verrugas vs 15/25 (60%) de los pacientes en el grupo de crioterapia (p=0,05)6. Sin embargo, la ausencia de estudios bien diseñados y con muestras grandes ponen en entredicho las tasas tan elevadas de curación.
Sinecatequinas (polifenon E)El polifenon E es un extracto estandarizado de las hojas del té verde (Camellia sinensis) que parece inhibir el ciclo celular, activar la apoptosis, inhibir la transcripción del VPH y activar la inmunidad celular. La combinación de estos mecanismos de acción permite eliminar tanto las células clínicamente afectas como aquellas con infección subclínica. Se utiliza en pomada al 15%, 3 aplicaciones diarias durante un máximo de 16 semanas20.
Extractos de ajoSe ha demostrado que diversos componentes del ajo (Allium sativum) poseen actividad antiviral e inhiben la proliferación de las células infectadas por el virus. En un estudio se observó que la aplicación de extractos de ajo en las lesiones verrugosas provocaba la resolución completa de las mismas sin recurrencia después de 3-4 meses de tratamiento comparado con placebo8.
HipnosisDurante años se ha utilizado este tratamiento para curar verrugas, tanto en niños como en adultos. Se cree que la hipnosis estimularía el sistema inmunitario, lo que provocaría la resolución de las lesiones. Sin embargo, no existen estudios que determinen si la curación se produce por esta técnica o simplemente por regresión espontánea8.
«Esperar y ver»Se calcula que 2/3 de los pacientes con verrugas se curarán espontáneamente en el transcurso de los 2 años8, por lo que muchos dermatólogos prefieren la conducta de «esperar y ver» al tratamiento activo. Sin embargo, la actitud expectante no siempre es posible, ya que las lesiones afean y estigmatizan, por lo que muchos padres y/o pacientes prefieren la intervención activa.
Nuestro abordajeLa vaselina salicílica es nuestra primera opción terapéutica en los niños pequeños cuando hay lesiones de gran tamaño, las mismas son muy numerosas o se localizan en la región periungueal. Los productos con concentraciones altas de ácido salicílico (25-40%) son queratolíticos particularmente eficaces, pero hay que explicar bien el método de aplicación y la necesidad de ser constantes a la hora de hacer el tratamiento. Solemos utilizar concentraciones de entre el 25% y el 35%; el procedimiento se realiza una vez al día, protegiendo la zona periférica con vaselina pura y cubriendo toda el área con plástico durante toda la noche. La aplicación se realiza varios días seguidos, rebajando mecánicamente la hiperqueratosis antes de cada nueva aplicación, idealmente después del baño o la ducha. En caso de persistencia o recidiva de la verruga pueden repetirse los ciclos cuantas veces sea necesario.
Muchos padres solicitan el tratamiento con crioterapia en la consulta, ya que consideran que es más práctico que el uso diario de queratolíticos. La crioterapia es rápida y sencilla de aplicar, pero suele ser mal tolerada en los más pequeños, por lo que parece razonable intentar antes eliminar las lesiones (excepto las localizadas en la cara) con queratolíticos tópicos. Tampoco es nuestra primera opción cuando hay lesiones múltiples o de gran tamaño, y en caso de lesiones periungueales por el riesgo de onicodistrofia postinflamatoria irreversible. Por otro lado, hay que tener en cuenta que las visitas frecuentes al hospital pueden suponer un problema por el absentismo laboral y escolar.
En nuestra práctica utilizamos menos la cantaridina que otros métodos destructivos, pero la consideramos una opción útil. El mayor inconveniente es que no está comercializada en España y además ha de ser aplicada por personal sanitario, lo cual aumenta la frecuentación hospitalaria. La adición de un colorante puede ser útil para reconocer las áreas tratadas cuando existe un extenso número de lesiones.
El curetaje y electrodisecación es útil en verrugas filiformes de la cara tras anestesia local. Es un método eficaz, pero hay que inmovilizar al paciente y los más pequeños no suelen colaborar, por lo que en estos casos se puede valorar el empleo de sedación. Cuando la base de implantación de la verruga es muy pequeña el procedimiento es todavía más sencillo, ya que no suele ser necesaria la electrodisecación.
La candidina intralesional en casos recalcitrantes, en lesiones de gran tamaño o de localización periungueal ofrece buenos resultados, pero el hecho de que la sustancia no esté aprobada para esta indicación puede dificultar su obtención en algunos centros. También hemos observado regresión ocasional de las lesiones recalcitrantes con cimetidina y cinta oclusiva, pero es difícil determinar el verdadero motivo de la curación.
ConclusiónEl tratamiento de las verrugas a menudo se torna frustrante, para el médico, el paciente y sus cuidadores, ya que no existe un tratamiento óptimo que sea no doloroso, rápido, con alta eficacia y baja tasa de recurrencia. Como consecuencia de ello existen diversas alternativas terapéuticas cuya elección dependerá del número de lesiones, la localización, el tamaño de las mismas o la edad del ¿ paciente, así como de la experiencia personal del dermató-logo. En cualquier caso, es importante explicar con claridad a los padres y cuidadores de los niños la naturaleza benigna ¿ de las lesiones y su tendencia autorresolutiva, proporcionado expectativas realistas sobre el resultado de los tratamientos
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.