Las dermatosis neutrofílicas (DN) engloban un conjunto heterogéneo de enfermedades cutáneas, algunas caracterizadas por su curso crónico y recidivante. Se han empleado múltiples fármacos con resultados variables, lo que evidencia que las DN representan un desafío terapéutico1.
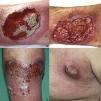
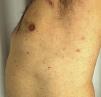
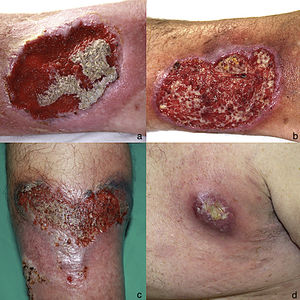
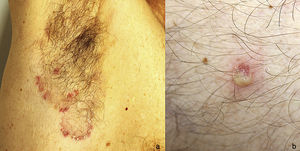
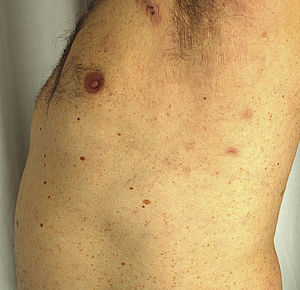
Un varón de 51 años de edad, sin antecedentes personales de interés, estaba en seguimiento por episodios recurrentes de pioderma gangrenoso (PG), desencadenados por traumatismos, picaduras de insecto o infecciones (fig. 1). El paciente negaba clínica sistémica y tampoco refería antecedentes familiares de enfermedades cutáneas. Al momento del diagnóstico, se detectó una gammapatía monoclonal IgA de significado incierto (GMSI), sin precisar tratamiento hasta la fecha. Los brotes de PG fueron tratados con pulsos de corticoides orales, así como con corticoterapia tópica e intralesional, ciclosporina (hasta una dosis máxima de 5 mg/kg/día) y tacrolimus tópico, mostrando buena respuesta inicialmente, pero con rápidas recurrencias en distintas localizaciones. Posteriormente, desarrolló nuevas lesiones en forma de pústulas flácidas agrupadas sobre los bordes de placas eritematosas policíclicas, situadas en el tronco y las axilas (fig. 2). El cultivo no demostró presencia de microorganismos. El estudio histopatológico fue compatible con el diagnóstico de dermatosis pustulosa subcórnea (DPS). Se instauró tratamiento con sulfona (100-200 mg/día) y, posteriormente, con colchicina (0,5-1 mg/día), obteniéndose una mejoría escasa. El paciente sufrió siete episodios de PG en un año, a pesar de todos los intentos terapéuticos y la evitación de desencadenantes. Finalmente, se inició el tratamiento con adalimumab subcutáneo (dosis de inducción: 80 mg en semana 0 y 40 mg en semana 1; dosis de mantenimiento: 40 mg quincenal). Las lesiones de DPS desaparecieron tras administrar la segunda dosis de adalimumab, sin objetivarse recurrencias tras 21 meses de seguimiento (fig. 3). Respecto a los episodios de PG, sólo desarrolló una nueva lesión seis meses después de comenzar el tratamiento, que se controló fácilmente con corticoterapia tópica. No se ha detectado progresión de la GMSI hasta el momento actual.
a) Pioderma gangrenoso ulcerativo en pierna derecha (abril 2005). b) Pioderma gangrenoso ulcerativo en pierna derecha (octubre 2009). c) Detalle de pioderma gangrenoso ulcerativo de 10 x 6 cm en pierna izquierda (julio 2015). d) Pioderma gangrenoso ulcerativo en axila izquierda (mayo 2017).
Las DN representan un conjunto de enfermedades cutáneas caracterizadas por la presencia histológica de un infiltrado inflamatorio predominantemente neutrofílico, sin evidencia de infección. Cada una de estas entidades pueden considerarse parte de un mismo espectro de patologías (al poseer características clínicas e histopatológicas superponibles), e incluso aparecen ocasionalmente de forma simultánea. Sólo hemos encontrado 13 casos descritos, hasta la fecha, con coexistencia de PG y DPS en un mismo paciente, asociados mayoritariamente a una gammapatía monoclonal IgA2.
Existen tres factores principales contribuyentes en la patogénesis de las DN: la expresión anómala de moléculas inflamatorias, la alteración de la función neutrofílica y la predisposición genética1. Algunos estudios han mostrado una sobreexpresión en la piel lesional del factor de necrosis tumoral alfa (TNF-α), interleucina-1 β (IL-1) y su receptor, IL-17 e IL-8 en pacientes con DN1,3. TNF-α, IL-17 e IL-8 inducen la activación y migración de los neutrófilos junto con la síntesis de metaloproteinasas de matriz MMP-2 y MMP-9, lo que provoca como resultado un daño tisular1,3.
Hasta un tercio de los pacientes con DN no responden al tratamiento de primera línea (corticoides sistémicos asociados a un agente ahorrador de corticoides)1. Una revisión semisistemática reciente encontró una tasa de respuesta global de 87% y una tasa de respuesta completa de 67% con el uso de inhibidores de TNF-α en pacientes con PG, sin hallar diferencias estadísticamente significativas entre infliximab, adalimumab y etanercept4. Adalimumab representa una alternativa terapéutica en PG asociados al síndrome SAPHO (en ocasiones combinado con dosis bajas de metotrexate) y síndrome PASH5,6, así como en PG refractarios a terapias inmunosupresoras convencionales y otros inhibidores de TNF-α. La sustitución de infliximab y etanercept por adalimumab ha ofrecido buenos resultados en la gran mayoría de pacientes7, exceptuando uno que no respondió ni a etanercept ni a adalimumab8. En casos complejos, las inmunoglobulinas intravenosas y ustekinumab también se han empleado con éxito (tasa de respuesta global de 66,7 y 66,6%, respectivamente)7.
Hasta la fecha, sólo hemos encontrado dos publicaciones en la literatura de enfermos diagnosticados de DPS que han sido tratados con adalimumab. De Encarnação Roque Diamantino et al.9 publicaron un caso que recibió inicialmente corticoides tópicos y sistémicos, sulfona, sulfapiridina y acitretino, sin mejoría. Tras seis semanas de tratamiento con adalimumab 40 mg quincenal y deflazacort en pauta descendente, la paciente logró aclaramiento completo de las lesiones. Por su parte, Versini et al.10 presentaron un paciente con DPS y GMSI, refractario a múltiples tratamientos, incluidos infliximab y etanercept. Se obtuvo una desaparición completa de las lesiones tras cinco meses de terapia con adalimumab (dosis de inducción: 80 mg en semana 0 y 40 mg en semana 1; dosis de mantenimiento: 40 mg quincenal).
Como conclusión, éste es el primer caso descrito, hasta donde tenemos constancia, de buena respuesta a adalimumab en un paciente con coexistencia de PG y DPS. Este fármaco puede representar una alternativa terapéutica en DN refractarias a otros agentes, logrando una mejoría rápida de las lesiones y un control de las recurrencias.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.