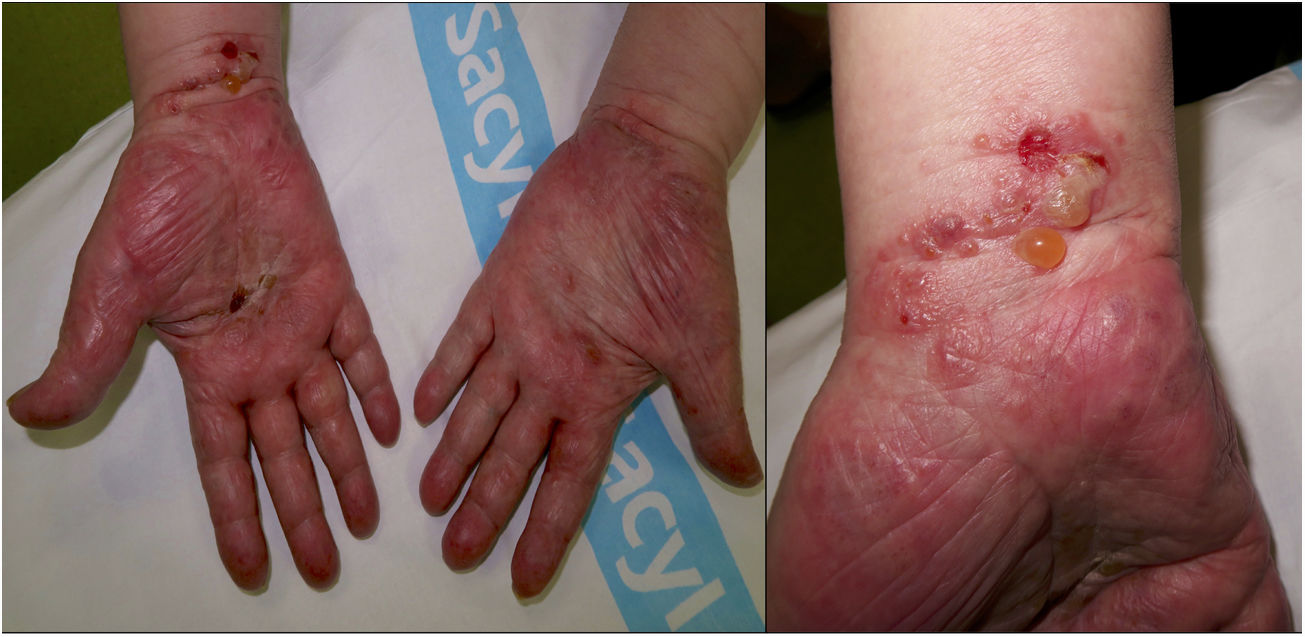
Un varón de 88 años sin antecedentes de interés acudió a consulta por un cuadro de prurito y la aparición de vesículo-ampollas en ambas manos de 5 días de evolución sin antecedentes de picadura de artrópodo ni traumatismo. El paciente no había sufrido brotes de lesiones similares con anterioridad. Su exploración física demostró la presencia de múltiples vesículo-ampollas tensas, de morfología redondeada-ovalada, que contenían un líquido seroso o serohemático, y se distribuían en la cara palmar de ambas manos y muñecas de manera dispersa, respetando las eminencias tenar e hipotenar (fig. 1). Las vesículas asentaban con frecuencia sobre zonas de piel eritemato-edematosa. El paciente no exhibía lesiones similares en otras áreas del cuerpo ni en las mucosas.
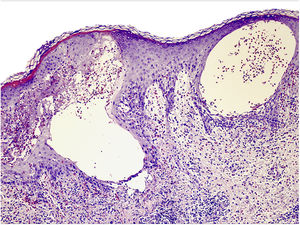
Ante la sospecha diagnóstica, se decidió la realización de biopsia. Se obtuvieron 2 fragmentos de piel para estudio con hematoxilina y eosina e inmunofluorescencia directa (IFD). En la biopsia se observó una epidermis ortoqueratósica con acantosis irregular, marcada exocitosis de eosinófilos y presencia de espongiosis con formación de vesículas espongióticas, La dermis superficial y media mostraba una dermatitis perivascular compuesta de un infiltrado mixto, de predominio linfocitario con abundantes eosinófilos (fig. 2).
¿Cuál es su diagnóstico?
DiagnósticoPenfigoide ampolloso dishidrosiforme (PAD).
Evolución y comentarioEn el estudio de IFD se observó la presencia de depósitos lineales de IgG y C3 en la membrana basal. Los hallazgos clínico-patológicos permitieron establecer el diagnóstico de PAD. Se inició tratamiento con prednisona oral a dosis de 0,5mg/kg de peso, junto con tratamiento tópico con sulfato de cinc 1/1.000 y clobetasol dipropionato en pomada, una vez al día. En 5 días se observó mejoría significativa de las lesiones.
El PAD es una rara variante de penfigoide ampolloso (PA) que fue descrita por primera vez en 1979 por Levine et al.1. Predomina en pacientes de edad avanzada y su etiología es desconocida. El PAD se caracteriza por ampollas tensas, de contenido claro y muy frecuentemente hemorrágico, que se localizan de manera inicial o de forma exclusiva en la región palmoplantar. Algunos pacientes desarrollan las ampollas después de episodios de lesiones eccematiformes/urticariformes pruriginosas, mientras que otros pacientes continúan únicamente con lesiones urticariales sin formación de ampollas. El PA se caracteriza típicamente por el hallazgo histopatológico de ampollas subepidérmicas con abundantes eosinófilos. Sin embargo, la presencia de vesículas espongióticas intraepidérmicas con eosinófilos en su interior también puede estar presente2. Este fenómeno, conocido con espongiosis eosinofílica se caracteriza por edema intercelular compuesto por un infiltrado inflamatorio de eosinófilos. Constituye un patrón reactivo de la epidermis que se observa en un amplio abanico de dermatosis3. Como señalan Crotty et al.3 su hallazgo histopatológico se asocia muy frecuentemente a PA. No obstante, en ocasiones se precisan otros criterios histológicos acompañantes para establecer el diagnóstico de PA con seguridad.
Al igual que el PA, los depósitos lineales de IgG y C3 en la membrana basal son un hallazgo característico. Es frecuente que las lesiones se resuelvan con hiperpigmentación residual sin formación de cicatrices ni formaciones miliares4. El tratamiento consiste en corticoesteroides tópicos o sistémicos en función de la gravedad y/o extensión del proceso y la enfermedad. En su evolución, la enfermedad puede seguir 3 vías diferentes: a) las lesiones ampollosas permanecen confinadas a palmas y plantas, b) comienzo de lesiones en regiones acrales palmoplantares y posterior generalización al resto del tegumento, y c) aparición concomitante de lesiones palmoplantares junto con lesiones generalizadas5. En la actualidad el paciente muestra remisión completa del cuadro sin nuevas lesiones vesículo-ampollosas en región palmoplantar ni en otras áreas, persistiendo hiperpigmentación residual durante varias semanas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.